Listi yfir smitsjúkdóma
Smitar HIV í daglegri umgengni?
HIV smitar ekki í daglegri umgengni. Algjörlega hættulaust er því að búa á sama heimili eða vera í daglegu samneyti við þann sem er smitaður af HIV/alnæmi.
Hvernig get ég komið í veg fyrir smit?
Smokkurinn er EINA vörnin gegn smiti. Til þess að hann veiti hámarksvörn verður að nota hann rétt. Sprautufíklar skulu gæta þess að deila aldrei sprautum eða sprautunálum með öðrum.
Er HIV hættulegur sjúkdómur?
HIV er alvarlegur og lífshættulegur sjúkdómur, þróist sjúkdómurinn án meðferðar. Engin lækning er til við honum og hún er heldur ekki í augsýn.
Hver eru einkenni HIV og hvenær koma þau í ljós?
Hluti nýsmitaðra fá einkenni fáeinum dögum eða vikum eftir smit. Helstu einkennin eru almennur slappleiki, hálssærindi, eitlastækkanir, útbrot, höfuðverkur og vöðva- og liðverkir sem ganga oftast yfir á 1–2 vikum. Eftir það eru flestir einkennalausir í mörg ár, en veiran vinnur smám saman á vörnum líkamans og skemmir ónæmiskerfið.
Hvað er alnæmi?
Alnæmi er lokastig sjúkdómsins og vísar orðið til sjúkdóma og einkenna sem HIV-jákvæðir fá þegar ónæmiskerfið fer að bresta. Þetta gerist oftast mörgum árum eftir smit. Þegar fólk er komið með alnæmi fær það sjúkdóma sem ósmitað fólk fær sjaldan, þar sem ónæmiskerfi þeirra hefur misst getuna til að berjast við sjúkdóma. Sá sem er kominn með alnæmi deyr oftast innan fárra ára, sé ekki beitt lyfjameðferð, en hún bætir horfurnar verulega.
Hvernig er hægt að greina HIV/alnæmi?
HIV-smit er greint með blóðprufu sem hægt er að taka hjá hvaða lækni sem er. Blóðprufan er ókeypis og farið er með hana í trúnaði. Þegar HIV kemst inn í blóðið þróar líkaminn mótefni sem hægt er að finna með HIV-mótefnamælingu allt að þremur mánuðum eftir smit. Jákvætt HIV-próf þýðir að það hafa fundist mótefni gegn HIV í blóðinu og að þú sért því HIV-smitaður. Neikvætt HIV-próf þýðir aftur á móti að þú sért ekki smitaður af HIV. Niðurstöður HIV-prófs fást nokkrum dögum eftir að blóðprufa er tekin.
Er hægt að fá meðferð við HIV/alnæmi?
Dagleg inntaka HIV-lyfja það sem eftir er ævinnar getur dregið úr fjölgun veirunnar í líkamanum og þar með bætt líðan og lengt líf HIV-jákvæðra. Lyfjatökunni geta fylgt aukaverkanir.
Hvað með þá sem ég hef sofið hjá?
Hafir þú sofið hjá einhverjum frá því þú smitaðist, getur verið að einhver þeirra hafi smitast af HIV. Því er mikilvægt að fyrri bólfélagar séu látnir vita. Þú getur sjálf/sjálfur látið þá vita eða þú getur beðið lækninn um að skrifa þeim án þess að nafn þíns sé getið. Í öllum tilvikum er þó skylt að gefa upplýsingar um bólfélaga. Með því að hvetja þá sem þú hefur sofið hjá til að fara í skoðun getur þú komið í veg fyrir að þeir smiti þá sem þeir sofa hjá í framtíðinni. Þannig getur þú komið í veg fyrir útbreiðslu þessa alvarlega sjúkdóms.
Anisakíusýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um anisakíusýkingu eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
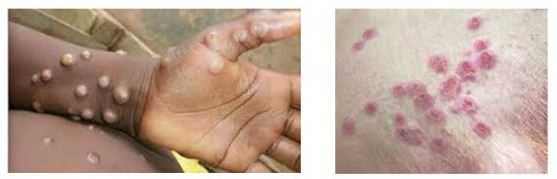
Hvað er MPX veira (e. Mpox)?
MPX veirusjúkdómur (áður apabóla) er landlægur í Mið- og Vestur Afríku þar sem veiran smitast helst frá dýrum (nagdýrum) í fólk. Veiran greindist fyrst í öpum árið 1958 og fékk þannig fyrst nafn sitt (monkeypox), en fyrsta tilfelli í fólki greindist árið 1970. Veiran er orthopox veira og er náskyld bólusóttarveiru (smallpox). Sjúkdómurinn hefur hingað til verið sjaldgæfur utan Afríku.
Árið 2022 greindust hins vegar tilfelli MPX veirusjúkdómi (afbrigði 2b) í mörgum öðrum löndum, innan og utan Evrópu, þar með talið á Íslandi. Tilfelli eru að greinast áfram víða um heim. Frá byrjun árs 2024 hefur orðið mikil aukning nýrra tilfella af afbrigði 1b í Mið-Afríku og áhyggjur eru af því að geti dreifst til fleiri landa, meðal annars til Evrópulanda. Dreifing þessara smita er manna á milli, sem er óvenjulegra en ekki óþekkt. Allir geta smitast en sérstaklega hefur borið á smitum milli karla sem stunda kynlíf með körlum.
Viðbrögð
Sjúkdómurinn er tilkynningarskyldur til sóttvarnalæknis sbr. reglugerð nr. 677/2022. Nokkur tilfelli hafa greinst hérlendis og höfðu þeir einstaklingar haft ferðasögu til meginlands Evrópu þar sem smitin áttu sér stað. Almenningur og heilbrigðisstarfsmenn eru beðnir að vera vakandi fyrir einkennum sjúkdómsins til að tryggja hraða og örugga greiningu. Einstaklingar með einkenni og grun um MPX veirusjúkdóm ættu að hafa samband við heilbrigðisþjónustu (heilsugæslu eða göngudeild smitsjúkdóma á Landspítala) sem fyrst símleiðis til greiningar og vegna smitrakningar. Ekki er mælt með að sýni séu tekin utan spítalans og alltaf í samráði við vakthafandi smitsjúkdómalækni. Með viðeigandi ráðstöfunum er komið í veg fyrir útbreiðslu sjúkdómsins hérlendis og að hann berist til viðkvæmra hópa. Bólusetning við sjúkdómnum er til hér á landi. Einstaklingar í áhættu á smiti sem hafa áhuga á bólusetningu geta haft samband við göngudeild smitsjúkdóma á Landspítala.
Smitleiðir
Smitleiðir MPX veiru eru frá húð, slímhúðum og frá öndunarvegi. Smitleið eru aðallega snertismit. Smitefni í vessa í útbrotum getur borist við náið samneyti til annarra gegnum rofna húð og slímhúð. Veiran getur einnig lifað lengi á þurru yfirborði (vikur, mánuði) og þannig borist með fatnaði, rúmfötum eða handklæðum frá sýktum einstakling. Dropasmit getur einnig borist frá öndunarvegi þess sýkta (munnvatn, hósti, hnerri) við náin samskipti. Ekki er vitað til þess að veiran hangi í loftinu og smitist þannig með úðasmiti (aerosol).
Einkenni
Frá smiti þar til einkenna verður vart líða venjulega 1–2 vikur en getur verið allt að 3 vikur. Dæmigert er að einkenni séu flensulík í byrjun (hiti, þreyta, vöðvaverkir, höfuðverkur, bakverkur) en 2–3 dögum síðar koma fram útbrot sem oft fylgir kláði og óþægindi. Einnig geta fylgt aumir og stækkaðir, bólgnir eitlar (t.d. í nára eða á hálsi). Útbrotin eru fyrst flöt en síðan myndast bólur og loks blöðrur sem eru vökvafylltar. Útbrotin geta verið fá og staðbundin eða útbreidd og þá einnig á höndum og fótum. Í núverandi faraldri hefur borið á útbrotum kringum kynfæri, jafnvel á undan flensueinkennum. Blöðrurnar þorna að lokum og mynda sár með hrúðri. Þegar blöðrurnar þorna og útbrotin gróa þá er einstaklingurinn ekki lengur smitandi. Ferlið getur tekið allt upp í 4 vikur. Útbrotin geta líkst hlaupabólu eða sárasótt. Alvarleg veikindi eru sjaldgæf (<10%) og oftast gengur sjúkdómurinn yfir af sjálfu sér án meðferðar.

Greining
Greining er gerð með sýnatöku frá vökva úr blöðru eða frá sári. Sýni er sent í PCR rannsókn á rannsóknarstofu. Sá sem tekur sýni skal nota veiruhelda grímu og einnota hanska að lágmarki og helst hlífðarslopp og andlitsskjöld eða hlífðargleraugu. Eins og áður sagði er ekki er mælt með að sýni séu tekin utan Landspítala og alltaf í samráði við vakthafandi smitsjúkdómalækni Sjá nánari leiðbeiningar um sýnatökur og rannsóknir frá sýkla- og veirufræðideild Landspítala. Smitrakning er gerð til að finna þá sem útsettir hafa verið fyrir smiti og eru þeim gefnar sérstakar leiðbeiningar. Þeir teljast útsettir sem hafa verið í nánum samskiptum við smitaðan einstakling með einkenni eða útbrot.
Viðkvæmir hópar
Þungaðar konur, ung börn, aldraðir og ónæmisbældir einstaklingar geta verið í aukinni áhættu fyrir alvarlegum veikindum af völdum MPX veiru.
Meðferð
Einangrun og smitgát
Veikindin eru venjulega væg og meðferð því fyrst og fremst stuðningsmeðferð. Hinn sýkti þarf að vera í einangrun þangað til útbrot hafa gróið en það getur tekið allt að 4 vikur en 2–3 vikur er algengast.
Í einangrun skal:
Halda sig í eigin herbergi eða íbúð. Nota sér baðherbergi, ef hægt er, ef í húsnæði með öðrum.
Nota eigin matarílát og áhöld og þrífa eftir sig. Sjá að neðan um sótthreinsun og þrif.
Ekki deila fatnaði, handklæðum eða rúmfötum. Sjá að neðan um sótthreinsun og þrif.
Halda fjarlægð frá öðrum og þ.m.t. forðast faðmlög, kossa, kynlíf.
Sinna handhreinsun og nota andlitsgrímu ef aðrir eru nálægt.
Forðast umgengni við viðkvæma hópa.
Forðast nána umgengni við dýr því huganlega getur smit borist frá fólki í dýr, sjá
Halda fjarlægð við aðra og hylja útbrot ef farið er út af heimilinu (t.d. í göngutúra).
Þeir sem hafa verið í nánd við smitaðan einstakling og teljast því útsettir þurfa að halda sig sem mest til hlés í 3 vikur (smitgát).
Í smitgát skal:
Vera vakandi fyrir einkennum MPX veirusjúkdómi, þ.m.t. útbrotum. Það getur tekið allt að 3 vikur fyrir einkenni að koma fram.
Gæta vel að persónulegum sóttvörnum s.s. að þvo og/eða spritta hendur oft og passa vel allt hreinlæti.
Halda fjarlægð frá öðrum eins og hægt er, þ.m.t. ekki stunda kynlíf.
Ekki umgangast fleiri en nauðsyn krefur.
Ekki deila matarílátum, áhöldum, fatnaði, rúmfötumi, handklæðum o.þ.h. með öðrum.
Forðast nána umgengni við dýr eins og hægt er, sjá leiðbeiningar um meðferð dýra.
Fara í einangrun ef einkenni koma fram og hafa samband við heilsugæslu/heilbrigðisþjónustu.
Meðferð
Almennt er meðferð fyrst og fremst stuðningsmeðferð. Hitalækkandi lyf og verkjalyf eru notuð eins og þarf. Í alvarlegri tilfellum gæti þurft að grípa til sérhæfðari meðferðarúrræða.
Bóluefni
Bóluefnið Imvanex er skráð til notkunar við bólusótt og MPX veirusýkingum í Evrópu. Samskonar bóluefni sama framleiðanda sem skráð er í Bandaríkjunum kallast Jynneos, það bóluefni hefur verið notað hér á landi frá miðju ári 2022. Bóluefnið má nota í kjölfar útsetningar ef einkenni eru ekki komin fram. Bóluefnið er aðallega notað til að draga úr hættu á smiti hjá einstaklingum með áhættuþætti m.t.t. smits, þ.m.t. fólki í aukinni hættu á kynsjúkdómum og heilbrigðisstarfsmönnum sem koma að greiningu MPX veirusýkingar. Bóluefnið má gefa undir húð skv. fylgiseðli en hefur hér almennt verið gefið í húð til að nýta efnið sem best, nema sérstök ástæða sé til að gera það ekki vegna húðsjúkdóms. Notaðir eru tveir skammtar fyrir flesta sem fá bólusetninguna en sjúkra- og bólusetningarsaga getur gefið tilefni til annars. Ónæmisbældir einstaklingar mega fá þetta bóluefni. Barnshafandi einstaklingar og börn, sem eru í aukinni hættu á alvarlegum veikindum vegna MPX veiru, miðað við flesta aðra en ónæmisbælda, geta fengið bólusetningu ef ástæða þykir til.
Sótthreinsun og þrif
MPX veiran þolir vel þurrk og getur lifað lengi á hrúðurskorpum frá útbrotum sýktra, s.s. á rúmfötum og handklæðum og í umhverfinu. Veiran er hins vegar viðkvæm fyrir algengum sótthreinsunarefnum t.d. klórblöndum, handspritti, persýruefni og hún drepst einnig við hefðbundinn þvott í þvottavél við 60°C hita.
Við hreinsun húsnæðis þar sem einstaklingur með MPX veirusjúkdóm hefur dvalist þarf sá sem þrífur að vera með veirugrímu (FFP2), einnota hanska og í síðerma hlífðarsloppi ef hann sjálfur hefur ekki sýkst af MPX veiru. Gæta þarf að því að þyrla ekki upp smitefni t.d. með því að hrista óhreint lín heldur á að taka það saman og setja beint í þvottavél. Ef einangrun fer fram í fjölbýlishúsi þar sem er sameiginlegt þvottahús má setja upprúllaðan rúmfatnað inn í hreint lak og setja allt saman í þvottavélina og þvo á 60°C. Engin hætta er á að þvottavélin mengist af veirunni og geti þannig mengað annan þvott sem síðan er þveginn í henni.
Við þrif á að nota hreint sápuvatn og leggja sérstaka áherslu á þrif á algengum snertiflötum og á salernum. Sótthreinsa síðan yfirborðsfleti eftir þrif með yfirborðsvirku sótthreinsunarefni. Mælt er með að notaðar séu einnota tuskur sem hent er að lokinni notkun. Gluggatjöld, mjúk húsgögn og gólfteppi er hægt að hreinsa með heitri gufu.
Umbúðir af sýktum sárum eða grisjur/plástrar með vessa úr útbrotum þarf að meðhöndla sem sóttmengað sorp. Það þýðir að nota skal einnota hanska þegar umbúðir eru fjarlægðar, setja þær svo beint í plastpoka og binda fyrir. Pokinn, ásamt hönskum, er síðan settur í öruggt safnílát sem hægt er að loka (t.d. kassi með loki). Loks eru hendur þvegnar og sprittaðar á eftir. Það sama gildir um notaðar bréfþurrkur og annað sambærilegt einnota efni sem mengað er af líkamsvessum. Geyma þarf safnílátið á köldum stað t.d. úti á svölum. Að lokinni einangrun getur viðkomandi aðili farið með kassann í Terra- Efnaeyðingu eða hringt í s: 535-2500 og óskað eftir að kassinn verði sóttur og honum eytt.
Forvarnir
Til að minnka líkur á smiti og útbreiðslu smita skaltu:
Forðast kynlíf með mörgum ókunnugum einstaklingum.
Fara í einangrun ef þú færð einkenni sem bent geta til MPX veirusjúkdóms og hafa samband við heilsugæsluna símleiðis.
Fylgja leiðbeiningum um smitgát ef þú hefur verið í nánd við einstakling með einkenni eða útbrot sem síðan greinist með MPX veirusjúkdóm.
Upplýsingar vegna bólusetningar, á íslensku og ensku (18.04.2023)
Leiðbeiningar um meðferð dýra vegna MPX veiru (áður apabóla) (18.04.2023)
Veggspjald, á íslensku og ensku (18.04.2023)
Fyrir heilbrigðisstarfsfólk
Notkun bóluefnis MVA-BN (Jynneos/Imvanex) gegn MPX veiru á Íslandi 2022 (13.09.2022)
Leiðbeiningar um sýnatökur (23.06.2022)
Leiðbeiningar fyrir heilbrigðisstarfsfólk um MPX veiru (09.05.2023)
Erlendar leiðbeiningar
Adenóveirur eru algengasta orsök tárubólgu (conjunctivitis) en að auki geta þær valdið sýkingum með einkennum frá m.a. loftvegum, meltingafærum og miðtaugakerfi. Sýkingar af völdum adenóveira eru í gangi allt árið og oft verður vart tímabundinnnar aukningar á tilfellum í samfélaginu. Einnig eru faraldrar af völdum adenóveira vel þekktir, einkum við náin samskipti margra einstaklinga. Helstu dæmi eru sumarbúðir barna ásamt her- og æfingabúðum.
Lýst hefur verið a.m.k. 51 mismunandi sermisgerð (serotypes) adenóveiru í mönnum og er þeim skipt í 6 undirflokka frá A–F. Margar sermisgerðir eru tengdar ákveðnum sýkingum og einnig er sermisgerðin háð aldri sjúklings, ákveðnar sermisgerðir eru því algengari í börnum en fullorðnum eða öfugt. Sýking af tiltekinni sermisgerð gefur ágæta vörn gegn framtíðarsýkingum sömu sermisgerðar.
Helstu sýkingar af völdum adenóveiru og tengsl við sermisgerðir
Hornhimnutárubólga í faröldrum (epidemic keratoconjunctivitis) tengist sermisgerðum 8, 19 og 37.
Koktáruhiti (pharyngoconjunctival fever) tengist sermisgerðum 3 og 7.
Efri og neðri loftvegasýkingar með kvefeinkennum, hálssærindum, hósta og hita tengist sermisgerðum 1, 2 og 4 hjá börnum og 3, 4 og 7 hjá fullorðnum.
Iðrasýkingar með niðurgangi tengist sermisgerðum 2, 3, 5, 40 og 41.
Blöðrubólga tengist sermisgerðum 7, 11 og 21.
Sýkingar í miðtaugakerfi tengist sermisgerðum 2, 6, 7 og 12.
Smitleiðir
Algengustu smitleiðir eru:
Manna á milli með höndum.
Bein snerting við vessa úr auga úr sýktum einstakling.
Óbein snerting við sýkta vessa með snertingu við mengað yfirborð, menguð áhöld eða mengaða vökva.
Oft má rekja upphaf smits hjá starfsfólki í verksmiðjum til vökva sem notaðir eru til augnskolunar eftir minniháttar augnslys; smit á sér þá stað með fingrum, áhöldum eða öðrum menguðum hlutum. Svipaðir faraldrar hafa einnig komið upp á augndeildum og læknastofum og smit meðal starfsfólks getur viðhaldið faraldrinum. Algengt er að smit verði innan fjölskyldna, einkum þegar börn eru á heimilinu. Áverki á auga, jafnvel þótt lítilfjörlegur sé, eykur líkur á smitun.
Meðgöngutími: Tíminn frá smiti þar til einkenni koma í ljós er venjulega 4 til 12 dagar en getur verið lengri.
Tímabil sem sýktur einstaklingur er smitandi: Sýktur einstaklingur getur verið smitandi frá því skömmu áður einkenna verður vart upp í 14 daga frá upphafi einkenna.
Greining: Greining á adenóveiru er gerð á veirurannsóknarstofu Landspítala, oftast með greiningu á erfðaefni veirunnar. Einnig er hægt að rækta veiruna og mæla mótefni.
Sýkingavarnir við hugsanlegt eða staðfest smit
Sá smitaði:
Brýna skal fyrir smitberum að þvo sér oft um hendur og forðast snertingu við augað.
Nota ber einnota pappírsþurrkur. Verði því ekki viðkomið skal sá sýkti vera með eigið handklæði þar til tekist hefur að útvega pappírsþurrkur.
Smitandi einstaklingar mega ekki að deila augnlyfjum, dropagjöfum, augnsnyrtivörum né öðru sem snertir augun með öðrum.
Smit á heilbrigðisstofnunum/augnalæknastofum
Sjúklingum og heilbrigðisstarfsmönnum með hugsanlega sýkingu ber að forðast umgengni við aðra sjúklinga.
Starfsmenn skulu þvo sér um hendur fyrir og eftir alla snertingu við hvern sjúkling. Nota ber hanska ef minnsti grunur er um smit og þurrka hendur vandlega með einnota pappírsþurrkum að loknum handþvotti.
Margnota áhöld, sem notuð eru við augnskoðun, skal þvo vandlega og dauðhreinsa (með viðurkenndri aðferð) að notkun lokinni.
Öllum augnlyfjum eða dropum, sem komist hafa í snertingu við augnlok eða slímhimnur, skal hent eftir notkun.
Ef faraldurinn er viðvarandi þarf að herða enn á varúðarráðstöfunum, meðal annars með því að taka á móti hugsanlega sýktum sjúklingum í sérstökum móttökuherbergjum.
Þrífa þarf vel allt umhverfi hins sýkta með vatni og sápu og sótthreinsa jafnframt með mildri klórlausn yfirborð sem mengast með vessum úr augum eða nefi.
Við faraldra þarf að rekja smitleiðir til uppruna smitsins (t.d. menguð augnlyf eða skolvökva) og gera viðeigandi ráðstafanir til að hindra frekari útbreiðslu.
Bandormslirfusýki (cysticercosis) er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um bandormslirfusýki eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Barnaveiki er sjúkdómur af völdum bakteríu sem er mjög smitandi og leggst í byrjun á efri öndunarveg. Sjúkdómurinn lýsir sér sem svæsin hálsbólga með skánum á slímhúðum í munni og nefi. Bakterían sjálf framleiðir eiturefni sem berst út í blóðið og er skaðlegt vefjum líkamans t.d. hjartavöðva, nýrum og taugakerfi. Sýklalyf drepa bakteríuna, en koma ekki í veg fyrir eituráhrifin. Barnaveiki getur orðið mjög alvarlegur sjúkdómur og leitt til dauða en 40-50% þeirra sem ekki fá meðferð við sjúkdómnum deyja af völdum hans.
Faraldsfræði
Barnaveiki var mjög algengur sjúkdómur á árum áður en sjaldgæfur í dag vegna þess hve öflug og víðtæk bólusetningin gegn honum er. Síðast greindist barnaveiki á Íslandi á árinu 1953. Sjúkdómurinn smitast auðveldlega milli manna og sýnir reynsla margra Austur-Evrópuríkja að þessi sjúkdómur eins og aðrir sjúkdómar geta breiðst út ef slakað er á bólusetningum. Óbólusett börn undir 5 ára aldri og fullorðnir einstaklingar yfir 60 ára eru útsettastir fyrir smiti.
Smitleiðir og meðgöngutími
Barnaveiki er mjög smitandi. Bakterían berst milli manna með dropa- eða úðasmiti frá öndunarfærum þ.e. með hósta, hnerra eða hlátri sem síðan berst með höndum í slímhúðir munns eða nefs. Það líða einungis 2-4 dagar frá smiti og þar til einkenni sjúkdómsins koma fram. Bakterían getur einnig borist í líkamann í gegnum sár á húð. Dæmi eru um að einkennalausir einstaklingar geti verið smitberar án þess að veikjast sjálfir.
Sjúkdómseinkenni
Einkenni sjúkdómsins geta verið einstaklingsbundin. Algengustu einkennin eru mikil hálsbólga með grárri skán sem leggst yfir slímhúð í munni og koki með tilheyrandi kyngingar- og öndunarerfiðleikum. Við þetta bætist stækkaðir eitlar á hálsi, hæsi og óskýr rödd, hraður hjartsláttur, særindi í nefslímhúð, bólginn efrigómur, hitavella, tvísýni og ónot.
Sjúkdómurinn getur orðið mjög alvarlegur. Þykk skán sem fylgir sjúkdómnum getur lagst yfir öndunarveginn og komið í veg fyrir að viðkomandi geti andað. Þá gefur bakterían frá sér eiturefni sem getur borist með blóði til hinna ýmsu líffæra þ.m.t. til nýrna, hjarta og taugakerfis og þannig skert starfsemi þeirra eða valdið varanlegum skaða jafnvel lömun.
Ef barnaveikisbakterían berst í líkamann gegnum húð eru einkennin yfirleitt vægari en til viðbótar öðrum einkennum geta myndast gulir blettir eða eymsli í húð.
Greining
Í byrjun þá líkjast einkenni barnaveiki slæmri hálsbólgu með hitaslæðingi og bólgnum eitlum. En það sem greinir barnaveiki frá öðrum áþekkum sjúkdómum er eiturefni sem bakterían gefur frá sér og myndar þykka gráa skán sem sest á slímhúðir í nefi, koki og öndunarvegum og getur valdið öndunar- og kyngingarörðuleikum. Hægt er að greina sjúkdóminn með því að taka sýni frá hálsi og setja í ræktun.
Meðferð
Nær alltaf þarf að leggja þá sem veikjast af barnaveiki inn á sjúkrahús og eru þeir hafðir í einangrun. Þegar greining liggur fyrir er gefið mótefni gegn eituráhrifum bakteríunnar en einnig penicillin. Aðrar afleiðingar af völdum eiturs sem bakterían gefur frá sér s.s. á hjartavöðva og nýru eru meðhöndlaðar sérstaklega. Þegar sjúkdómurinn er mjög alvarlegur getur sjúklingurinn þurft að fara í öndunarvél.
Nauðsynlegt er að bólusetja alla í nánasta umhverfi þess sem sýktur er til að koma í veg fyrir frekari útbreiðslu. Þegar sjúklingur hefur náð sér eftir veikindin á 4-6 vikum þarf hann bólusetningu til að koma í veg fyrir að hann fái sjúkdóminn aftur síðar.
Forvarnir
Bólusetning er eina vörnin gegn sjúkdómnum. Barnaveiki er mjög sjaldgæf nú á dögum vegna þess hve öflug og víðtæk bólusetningin er gegn henni. Bólusetning gegn barnaveiki er hluti af almennum bólusetningum barna á Íslandi. Endurtaka þarf bólusetningu gegn barnaveiki á 10 ára fresti ef hætta er á smiti. Hætta á smiti getur orðið við ferðalög til vanþróaðra landa eða svæða þar sem barnaveiki er landlæg.
Tilkynningarskylda - skráningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af barnaveiki með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Basillussýklar hafa fundist í korni, hrísgrjónum, kryddi, kjötréttum, mjólk, ís og ýmsum tilbúnum réttum. Sýkillinn getur myndað dvalargró. Sýkingar má oft rekja til lélegrar kælingar á tilreiddum matvælum. Dvalargróin lifa upphitunina af. Þau umbreyta sér í sýkla sem mynda eitur.
Þekkt eru tvö afbrigði sýkilsins. Annað þeirra myndar eiturefni sem veldur bráðri ógleði, uppköstum og magaverkjum 1–5 klukkustundum eftir neyslu mengaðra matvæla. Niðurgangur getur komið síðar Hitt afbrigðið myndar eiturefni sem veldur bráðum niðurgangi og kviðverkjum 8–16 klukkustundum eftir neyslu mengaðra matvæla. Einkennin ganga í báðum tilfellum yfir á 24–36 klukkustundum.
Blæðandi beinbrunasótt/Lost af völdum beinbrunasóttar
(Dengue fever/Dengue hemorrhagic fever/Dengue shock syndrome)
Beinbrunasótt er landlægur sjúkdómur á eftirtöldum landssvæðum: Suður- og Mið-Ameríku, Afríku, Miðausturlöndum, Asíu, Ástralíu og Vestur-Kyrrrahafseyjum. Fregnir berast af og til um faraldra á þessum svæðum. Stöku tilfelli beinbrunasóttar greinast á Norðurlöndum hjá ferðamönnum sem snúa heim eftir dvöl á svæðum þar sem beinbrunasótt er landlæg.
Smitefni
Smitefnið er veira sem tilheyrir Flavi-veirum, vitað er um fjórar sermisgerðir veirunnar (Dengue 1, 2, 3 og 4). Allar sermisgerðirnar geta valdið blæðandi beinbrunasótt, en sermisgerð 2 orsakar flest tilfellin. Sýking með einni sermisgerð gefur ævilangt ónæmi gegn samsvarandi sermisgerð en hún ver ekki gegn hinum.
Smitleiðir og meðgöngutími
Smit berst með biti moskítóflugna af Aedes-ætt, ýmist Aedes egypti eða Aedes albopictus. Veiran berst í fluguna þegar hún sýgur blóð úr sýktum öpum eða mönnum. Beinbrunasótt smitar ekki manna á milli.
Meðgöngutími er 2–14 dagar, í flestum tilfellum 4–7dagar.
Einkenni og fylgikvillar
Helstu einkenni beinbrunahitasóttar eru höfuðverkur, bein- og liðverkir og upphleypt (maculopapular) útbrot koma eftir nokkra daga. Sjúkdómurinn gengur oftast yfir og sjúklingurinn nær sér að fullu. Stundum er vægur hiti eina einkennið og einnig getur sýkingin verið án einkenna.
Blæðandi beinbrunasótt er alvarlegri sjúkdómsmynd. Helstu einkenni eru hár hiti, blæðingar í slímhúðum og húð og oft fylgir lifrarstækkun. Í alvarlegum tilfellum getur orðið blóþrýstingsfall vegna taps á blóðvökva út í vefi. Það er hættulegt ástand sem getur leitt til dauða í 40–50% tilfella ef það ekki er meðhöndlað. Við fullnægjandi vökvagjöf fer dánartíðni niður í 1–2%.
Klínísk sjúkdómsmynd fer eftir aldri og ónæmissvörun viðkomandi ásamt sermisgerð sem veldur sýkingunni. Svo virðist sem fyrri sýking með einni sermisgerð auki líkur á slæmum einkennum við sýkingu með annarri sermisgerð. Börn og unglingar sem búa á svæðum þar sem beinbrunasótt er landlæg eru í mestri hættu á alvarlegum sýkingum.
Greining
Greining er gerð með mælingu á mótefnum í blóðsýni frá viðkomandi.
Meðferð
Ekki er til nein sértæk meðferð við beinbrunahitasótt.
Forvarnaraðgerðir
Hægt er að draga úr líkum á smiti með því að verja sig gegn biti moskítóflugna. Aedes-moskítóflugurnar, sem dreifa smitinu, stinga bæði að degi sem nóttu. Þó eru mestar líkur á biti að kvöldi og ber þá að smyrja húðina með áburði sem er fælandi fyrir moskótóflugur, klæðast síðerma skyrtum og buxum með síðum skálmum. Hægt er að úða flugnaeitri í svefnherbergið og mikilvægt er að sofa undir flugnaneti.
Bóluefni fyrir fólk sem hefur fengið beinbrunasótt áður er á markaði í Evrópu. Það er notað til að draga úr hættu á alvarlegum veikindum við seinni sýkingar.
Ekki er þörf á einangrun tilfella með beinbrunaasótt. Sjúkdómurinn smitar ekki manna á milli.
Beinbrunasótt er tilkynningarskyldur sjúkdómur.
Tilkynningarskylda - skráningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af beinbrunasótt með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Berklar er alvarlegur smitsjúkdómur, sem orsakast af bakteríunni Mycobacterium tuberculosis. Mycobacterium bovis, sem veldur berklum í nautgripum, getur einnig orsakað sýkingar í mönnum. Bakterían berst manna á milli með loftbornu smiti um öndunarfæri, þaðan berst hún um líkamann með blóðrásinni og getur hreiðrað um sig í ýmsum líffærum. Sýking í lungum er algengust en bakterían getur einnig lagst á önnur líffæri eins og nýru, miðtaugakerfi og bein. Talið er að 10% þeirra sem smitast fái sjúkdóm með virkri berklasýkingu á fyrstu tveimur árunum eftir smit. Þeir sem hafa smitast en fá ekki einkenni um sjúkdóm eru með leynda berkla. Við leynda berkla er bakterían til staðar í líkamanum en veldur ekki sýkingu og viðkomandi er ekki smitandi.
Hægt er að bera berklabakteríuna alla ævi án þess að sjúkdómur komi fram, þar sem heilbrigt ónæmiskerfi getur haldið smitinu í skefjum. Við veiklað ónæmiskerfi geta bakteríurnar fjölgað sér og sjúkdómurinn tekið sig upp. Við leynda berkla er gefin meðferð til að koma í veg fyrir útbreiðslu bakteríunnar í líkamanum síðar.
Faraldsfræði
Berklar bárust líklega til Íslands strax á landnámsöld, en það er þó ekki fyrr en um aldamótin 1900 að þeir urðu mjög útbreiddir hér á landi. Árlega dóu um 150-200 manns á tímabilinu 1912–1920. Í kringum 1950 dró mjög úr berklum með tilkomu berklalyfja. Á síðustu árum hafa greinst hér á landi milli 10–20 berklatilfelli á ári.
Um miðjan níunda áratug síðustu aldar jókst tíðni berkla á ný og má það einkum rekja til útbreiðslu HIV-veirunnar og áhrif alnæmisfaraldursins á tíðni berkla í fátækum löndum og þar með á heimsvísu.
HIV-smitaðir eru í meiri hættu á að fá virka berkla. HIV-veiran veikir ónæmiskerfið og kemur þannig í veg fyrir að það geti unnið á berklabakteríunni. Samhliða sýking af völdum berkla og HIV-veirunnar er því lífshættuleg.
Berklabakterían er mjög útbreidd í heiminum og er talið að um 1/3 jarðarbúa séu með leynda berkla sem þýðir að þeir eru ekki smitandi en við ónæmisbælingu getur sýkingin orðið virk.
Smitleiðir og meðgöngutími
Berklasmit berst langoftast með úða og dropum sem verða til við hósta og hnerra þeirra sem eru með berklabakteríur í hráka. Berklar í raddböndum, sem eru frekar sjaldséðir eru hvað mest smitandi. Þrátt fyrir að berklabakterían sé smitandi, berst hún ekki jafnauðveldlega og t.d. inflúensu- og mislingaveirur. Hún er líklegri til að smitast milli einstaklinga sem eru í nánum samskiptum eins og fjölskyldumeðlima og vinnufélaga, auk þess sem smit í þröngsetnum fangelsum hafa verið vandamál.
Einkenni
Helstu einkenni berklasýkingar eru hósti, þyngdartap, slappleiki, hiti, nætursviti, kuldahrollur og lystarleysi.
Berklabakterían leggst helst á lungu og veldur einkennum eins og langvarandi hósta með eða án blóðugs uppgangs, brjóstverkjum og/eða verkjum við öndun og hósta.
Berklar geta einnig lagst á aðra líkamshluta eins og nýru, mænu og bein. Einkenni sýkingar fara eftir staðsetningu í líkamanum. Sýking í mænu veldur bakverkjum, sýking í nýrum veldur blóði í þvagi og sýking í beinum veldur verkjum í stoðkerfi.
Greining
Greining á berklum er margþætt og byggir á sjúkdómsmynd, húðprófi (PPD) eða blóðprufu sem mælir frumubundið ónæmi gegn berklabakteríum. Best er að fá hrákasýni/önnur sýni frá neðri öndunarfærum eða frá öðrum sýkingarstöðum í smásjárskoðun og berklaræktun en einnig er hægt að gera PCR (greina erfðaefni berklabakteríunnar). Myndgreining er einnig mikilvæg rannsóknaraðferð við greiningu á berklum.
Meðferð
Til að uppræta smitandi berkla þurfa einstaklingar að fara á samfellda fjöllyfjameðferð í a.m.k. sex mánuði til að koma í veg fyrir að bakteríurnar myndi ónæmi fyrir lyfjunum. Við hefðbundna meðferð eru fjögur lyf gefin fyrstu tvo mánuðina og svo tvö lyf í fjóra mánuði. Ef sjúklingurinn er meðferðarheldinn og tekur lyfin eins og fyrir hann er lagt, þá er árangur meðferðar mjög góður. Einstaklingur sem hefur verið tvær vikur á réttri meðferð vegna berklasýkingar á ekki að vera smitandi lengur. Við fjölónæma berkla er meðferðin lengri og flóknari, velja þarf lyf eftir næmi bakteríunnar og ef mögulegt er, vera með a.m.k. fjögur virk lyf til meðferðar.
Við leynda berkla er gefin meðferð til að koma í veg fyrir útbreiðslu bakteríunnar í líkamanum síðar. Hefðbundin lágmarksmeðferð við leyndum berklum er eitt berklalyf í a.m.k. sex mánuði.
Forvarnir
Forgangsatriði berklavarna er góð heilbrigðisþjónusta sem greinir skjótt og meðhöndlar fljótt til að tilfellin nái ekki að smita út frá sér. Leitað er í umhverfi smitbera til að unnt sé að veita þeim sem hafa smitast varnandi meðferð.
Hin síðari ár er einkum tvennt sem hefur áhrif á útbreiðslu berkla. Annars vegar er það HIV-smit og alnæmi sem er algengt í löndum þar sem berklar eru landlægir en HIV-smit eykur líkur á að berklasmitaður einstaklingur fái berkla að minnsta kosti hundraðfalt. Hins vegar hafa myndast fjölónæmir stofnar af berklabakteríunni, það eru stofnar sem hafa komið sér upp ónæmi fyrir sýklalyfjum þannig að lyfin vinna ekki á sjúkdómnum.
Fjölónæmar berklabakteríur eru vaxandi ógn á heimsvísu. Ekki hafa komið fram ný berklalyf um nokkurt skeið, og meðferðarhorfur eru mun lakari við sýkingar af völdum fjölónæmra berkla, auk þess sem meðferðin er margfalt dýrari. Til að koma í veg fyrir myndun ónæmis, er mikilvægt að læknar og sjúklingar fylgi lágmarkskröfum um berklameðferð.
Bólusetning
Bóluefni (BCG) kom á markað á fyrrihluta 20. aldar en hefur ekki verið tekið inn í almennar bólusetningar hér á landi. Bóluefnið er notað víða um heim og er mjög gagnlegt til að hindra lífshættulega berklasýkingu hjá ungbörnum
Á fleiri tungumálum:
Enska: Instructions for patients with contagious tuberculosis outside of hospital
Pólska: Instrukcje dla pacjentów z gruźlicą zakaźną poza szpitalem
Litháíska: Instrukcijos užkrečiamąja tuberkulioze sergantiems pacientams, kurie gydosi ne
Úkraínska: Інструкція для хворих на заразний туберкульоз поза стаціонаром
Filippíska: Mga tagubilin para sa mga pasyenteng may nakakahawang tuberkulosis sa labas ng ospita
Berklar er tilkynningarskyldur sjúkdómur.
Tilkynningarskylda - skráningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af berklum með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Sjá nánar:
Tuberculosis - Mayo Clinic
Hvað eru berklar? - Vísindavefurinn
Blæðandi veiruhitasóttir eru tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um blæðandi veiruhitasóttir eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Bakterían Borrelia burgdorferi veldur sjúkdóminum borrelíósu eða Lyme-sjúkdómi í mönnum. Bakterían berst í menn eftir bit skógarmítils (Ixodes ricinus í Evrópu, Ixodes scapularis og pacificus í Bandaríkjunum) þegar hann nærist á blóði.
Kjöraðstæður skógarmítils eru skógi vaxin svæði og dýralífið þar, sem sér mítlinum fyrir blóði. Á undanförnum þrjátíu árum hefur þessi sjúkdómur breiðst talsvert út og tengist það aukinni útbreiðslu skóglendis og villtra spendýra þar ásamt loftslagsbreytingum og aukinni útivist fólks með meiri frítíma.
Í Bandaríkjunum er Lyme-sjúkdómurinn hvað algengastur á Nýja-Englandi, í mið-vesturríkjunum, Kaliforníu og í Oregon. Í Evrópu er sjúkdómurinn algengastur í Þýskalandi, Austurríki, Slóveníu, Svíþjóð, Finnlandi og Eystrasaltslöndunum. Sjúkdóminn er einnig að finna staðbundið í Rússlandi, Kína og Japan. Í seinni tíð hefur borið á sjúkdómnum í vaxandi mæli á Bretlandseyjum.
Skógarmítill (Ixodes ricinus)
Samkvæmt upplýsingum frá Náttúrufræðistofnun Íslands fannst skógarmítill fyrst hér á landi á farfugli 1967. Á síðari árum hefur hann fundist af og til, einkum hin síðari ár, og telur stofnunin að hann sé að öllum líkindum orðinn landlægur, enda hefur útbreiðslusvæði hans færst norður á bóginn með hlýnandi loftslagi.
Þar sem skógarmítill berst með farfuglum er ekki ólíklegt að hann hafi borist til landsins af og til í aldir en ekki fest rætur hér. Ekki er þó kunnugt um að neinn hafi sýkst af Lyme-sjúkdómi á Íslandi.
Lífshættir skógarmítils á Íslandi eru lítt kannaðir, en líkur hafa verið leiddar að því að óstöðug veðrátta og takmarkað skóglendi minnki líkur á því að hann festi rætur hér á landi. Þetta kann að breytast ef veðurfar fer hlýnandi og skóglendi vex hér á landi.
Skógarmítill, sem er liðfætla, er svokölluð smitferja (vector) sem ber smit milli spendýra og fugla. Hann getur verið varasamur mönnum því að hann getur borið bakteríur (Borrelia burgdorferi) og veirur sem valda heilabólgu (sjá umfjöllun um mítilborna heilabólgu (tick-borne encephalitis, TBE)). Hann heldur sig í gróðri, einkum á skógarbotni og krækir sig fastan í blóðgjafann.
Æviskeið mítilsins eru þrjú. Eftir að hann klekst úr eggi verður hann sexfætt lirfa sem liggur í dvala yfir vetur. Að vori skríður lirfan upp eftir gróðri og sætir færis á að ná til hýsils til að sjúga blóð. Ef allt tekst vel til er skipt um ham síðsumars og verður mítillinn þá áttfætt ungviði sem aftur leggst í dvala yfir veturinn.
Að vori tekur hann upp sama háttarlag og breytist í fullorðinn mítil eftir heppnaða blóðmáltíð, leggst í dvala enn einn veturinn og endurtekur leikinn að vori. Karlinn drepst svo en kvendýrið verpir eggjum áður en það fylgir maka sínum. Fullorðnir mítlar eru 0,5–1,1 cm að lengd en ungviðið er miklu smærra.
Fullorðinn mítill er mjög þaninn eftir blóðmáltíð og nær því að vera eins og kaffibaun að stærð.
Sjúkdómseinkenni
Eftir bit sem leiðir til sýkingar getur myndast húðroði (erythema migrans) sem dreifir sér í hring út frá bitinu. Tekið getur 3–30 daga fyrir húðroðann að dreifa sér.
Fljótlega getur farið að bera á þreytu, hita, hrolli og höfuðverk ásamt vöðva- og liðverkjum sem varað geta vikum saman. Útbreidd sýki verður þegar bakterían dreifir sér um líkamann og sest að í húð, miðtaugakerfi, hjarta eða liðum. Þetta getur gerst vikurnar eftir sýkingu ef ekki er gefin meðferð. Venjulega gengur þó sýkingin yfir eftir einhverjar vikur eða mánuði þótt engin meðferð sé veitt. Fyrir kemur að sýkingin valdi viðvarandi liðbólgum. Sjaldgæfir fylgikvillar eru minnisleysi, síþreyta og hjartsláttartruflanir sem haldast þótt bakterían hafi verið upprætt.
Greining
Greining er venjulega gerð með mótefnamælingu í blóði, stundum í mænuvökva. Mótefnin finnast oft ekki fyrr en nokkrum vikum eftir sýkingu. Stundum er þó hægt að finna bakteríuna sjálfa í húðsýni frá húðroða. Þá hefur líkum verið að því leitt að vegna óljósra einkenna, sem átt geta við aðra sjúkdóma, kunni sjúkdómurinn að vera ofgreindur í mörgum tilvikum.
Meðferð
Sýklalyf eru gefin við Lyme-sjúkdómi. Venjulega er gefið doxýcýklín, penicillín, amoxicíllín eða cefalósporín í 2-4 vikur eftir alvarleika sjúkdómsins. Ef sýkingin svarar ekki vel sýklalyfjameðferð þarf stundum að gefa bólgueyðandi lyfjameðferð.
Fyrirbyggjandi aðgerðir
Skynsamlegt er að afla upplýsinga um hvort skógarmítla sé að finna á því svæði sem dvalist er á.
Kynna sér hvernig skógarmítill lítur út.
Reynist skógarmítlar á svæðinu er rétt að vera útbúinn oddmjórri pinsettu.
Klæðast fatnaði sem hylur líkamann vel, s.s. síðbuxum og langerma bol eða skyrtu, einkum ef farið er um skóg eða kjarrlendi. Nota ljós föt svo að mítlarnir sjáist betur.
Nota mýflugnafælandi áburð.
Þegar komið er af varasömu svæði þarf að skoða líkamann vel til að kanna hvort mítill hafi bitið sig fast í húðina.
Ef mítill hefur sogið sig fast til að nærast á blóði er rétt að fara að öllu með gát þegar mítillinn er fjarlægður. Það er best gert með því að klemma pinsettuodda um munnhluta mítilsins og lyfta honum beint upp frá húðinni. Forðast skal að snúa honum í sárinu. Þetta kemur í veg fyrir að innihald úr mítlinum geti spýst í sárið eða hluti hans verði eftir.
Almennt er talið að ekki sé hætta á sýkingu fyrr en eftir að mítillinn hefur dvalið í sólarhring í húðinni.
Lundalús
Þekkt er önnur tegund mítla, svokölluð lundalús (Ixodes uriae). Lundalúsin finnst í sjófuglum hér á landi. Hefur verið sýnt fram á að í þeim finnast bakteríur af ættinni Borrelia. Ekki hefur verið sýnt fram á að lundaveiðimenn hafi sýkst af völdum Borrelia þótt þeir hafi verið bitnir af lundalús.
Borrelíósa eða Lyme-sjúkdómur er skráningarskyldur sjúkdómur.
Heimildir
Náttúrufræðistofnun Íslands.
Sigurður Richter, Dýralæknaritið 1981; 2:14–17.
Kári Sigurbergsson, Lyme gikt. Tímarit gigtarfélags Íslands. 1984; 2: 5.
Ólafur Steingrímsson Ó &, Kolbeinsson A. Lyme sjúkdómur. Læknablaðið. 1989; 75: 71–74.
Svenungsson B & Lindh G. Infection 1997; 25:140–3.
Wilson ER & Smith KJ. Scottish Forestry, 2009; 63: 3–11.
Sýklafræðideild Landspítala. Upplýsingar frá Ólafi Steingrímssyni 28.10.2009.
Bólusótt er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um bólusótt eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Bótúlínumsýkilinn hefur fundist í heimalöguðum súrum blóðmör. Hann getur myndað dvalargró sem þola mikinn hita. Sýkingar má oft rekja til lítillar söltunar eða of lítillar sýru í niðurlögðu grænmeti eða fiski. Sýkillinn vex í súrefnissnauðu umhverfi og til eru afbrigði af honum sem geta fjölgað sér við 3°C. Niðursuðudósir sem virðast bunga út vegna þrýstings innanfrá skyldi ekki opna þar sem sýkillinn getur stundum myndað gas inni í dósunum.
Sjúkdómseinkenni koma fram 6–36 klukkustundum eftir neyslu matvæla sem innihalda sýkilinn. Sýkillinn myndar eitur sem veldur öndunarerfiðleikum, sjóntruflunum og lömun. Upphafseinkennin eru tvísýni, kyngingarörðugleikar, ógleði, munnþurrkur og hægðatregða, en stundum niðurgangur.
Eitranir af völdum bótúlínumsýkilsins nefnast bótulismi. Þær eru mjög hættulegar og geta í sumum tilfellum verið banvænar. Börn geta fengið bótúlisma og veikst alvarlega af því að borða hunang. Því eru foreldrar varaðir við því að gefa börnum yngri en 12 mánaða hunang. Hunang getur innihaldið dvalargró Clostridium botulinum-sýkilsins. Dvalargróin geta tekið við sér í meltingarvegi svo ungra barna vegna sérstakra aðstæðna sem þar er að finna. Nái gróin að umbreytast í lifandi sýkla mynda þau eitur sem getur valdið mjög alvarlegum, jafnvel banvænum eitrunum sem koma fram í sljóleika, skertum viðbrögðum, kyngingarerfiðleikum, lömun og öndunarerfiðleikum. Barn með slík einkenni þarf að komast tafarlaust undir læknishendur. Bótúlismi er afar fátíður á Íslandi.
Bráð sjúkdómseinkenni af völdum eiturefna og geislavirkra efna, sem geta ógnað almannaheill eru tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún hefur verið staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Breiðvirkir betalaktamasamyndandi sýklar eru tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Kórónuveirur SARS-CoV, MERS eru tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um Kórónuveirur SARS-CoV, MERS sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Creutzfeldt Jacob veiki og afbrigði hennar er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Cryptosporidium er sníkjudýr (protozoa) sem fyrirfinnst um allan heim og getur valdið sýkingu í meltingarvegi, bæði hjá mönnum og dýrum. Til eru margar tegundir af Cryptosporidium en einungis tvær þeirra eru þekktar fyrir að valda sýkingum í mönnum. Cryptosporidium parvum sem veldur sýkingum bæði í dýrum og mönnum og Cryptosporidium hominis sem hefur bara greinst hjá mönnum.
Sýkillinn varð fyrst þekktur sem sýkingavaldur í mönnum 1976, en sýkingahrinu af hans völdum var fyrst lýst 1984. Ónæmisbældir einstaklingar, t.d. þeir sem eru með alnæmi, geta orðið alvarlega veikir af hans völdum.
Smitleiðir
Cryptosporidium lifir í smágirni sýktra manna og dýra (einkum kálfa). Sýkillinn skilst út með hægðum, getur mengað hendur og yfirborð og þannig borist manna á milli. Sýkilinn er einnig að finna í jarðvegi, mat og vatni þar sem sýktir menn eða sýkt dýr hafa verið. Vatn er oft talið líkleg uppspretta smits. Smitskammtur fyrir menn er talinn vera 100 dýr í þolhjúpi en getur verið mun lægri fyrir þá sem hafa bælt ónæmiskerfi.
Meðgöngutími
Meðgöngutími, þ.e. tími frá smiti þar til einkenni koma í ljós er einn til tólf dagar, oftast tveir til tíu dagar eftir að smitun átti sér stað.
Einkenni
Einkenni eru misslæm og eru sumir einkennalausir. Helstu einkenni eru niðurgangur, lausar og vatnskenndar hægðir, magakrampi, ólga í maga og væg hitahækkun. Frískir einstaklingar losa sig við sýkilinn og verða einkennalausir á þremur til fjórum vikum. Ónæmisbældir einstaklingar losa sig síður við sýkilinn og geta verið með langvarandi sýkingu sem ekki batnar, einkum meðal alnæmissjúklinga þar sem sýkingin getur verið mjög alvarleg.
Greining
Saursýni í smásjárskoðun þar sem leitað er að sníkjudýrum. Sýkingin getur verið erfið í greiningu og stundum þarf fleiri en eitt sýni með eins til tveggja daga millibili til að staðfesta sýkingu.
Meðferð
Engin sértæk meðferð er til, sýkingin gengur sjálfkrafa yfir hjá heilbrigðu fólki. Mikilvægt er að drekka vel ef niðurgangur er til staðar.
Fyrirbyggjandi aðgerðir
Gott hreinlæti er mjög mikilvægt
Þvoið hendur með sápu og vatni eftir salernisferðir, eftir snertingu við dýr og fyrir alla meðferð matvæla. Þvoið hendur eftir bleiuskipti, jafnvel þótt notaðir hafi verið hanskar.
Cryptosporidium er verndaður af ytri hjúp sem gerir það að verkum að hann getur lifað lengi utan líkamans og gerir hann einnig ónæman fyrir sótthreinsunarefnum sem innihalda klór.
Forðist að gleypa ómeðhöndlað yfirborðsvatn í sundlaugum, heitum pottum, gosbrunnum, ám, lækjum og tjörnum.
Ef grunur leikur á Cryptosporidium-mengun í vatni er hægt að forðast smit með suðu drykkjarvatnsins í a.m.k. eina mínútu.
Æskilegt er að þvo og/eða afhýða hrátt grænmeti og ávexti fyrir neyslu.
Viðbrögð við einstökum sýkingatilfellum eða faraldri
Þeir sem eru með staðfesta sýkingu mega ekki fara í sund eða potta á meðan einkenni eru til staðar (sérlega mikilvægt fyrir bleiubörn).
Kanna þarf hvort fleiri eru með einkenni og taka sýni frá þeim sem eru með einkenni Cryptosporidium-sýkingar.
Ef barn er í dagvistun greinist með Cryptosporidium skal hafa samband við dagvistunina ef barnið dvaldi þar dagana fyrir veikindi eða var með einkenni sýkingarinnar í dagvistuninni.
Ef grunur leikur á hópsýkingu eða sýkingahrinu skal hafa samband við umdæmis-/svæðislækni sóttvarna og heilbrigðiseftirlit á viðkomandi svæði, t.d. ef tvö eða fleiri tilfelli greinast.
Einstaklingar, sem greinst hafa með Cryptosporidium og eru í starfi með aukna smithættu (sjá fyrir neðan), eiga ekki að vera í vinnu meðan þeir eru með einkenni og þar til tveir dagar eru liðnir frá síðustu einkennum (niðurgangi). Ekki þarf að taka eftirlitssýni til að staðfesta að viðkomandi sé laus við smit áður en hann kemur aftur til starfa.
Störf með aukna smithættu
Þeir sem starfa við framleiðslu, flutning eða framreiðslu matvæla og eru í beinni snertingu við ópökkuð matvæli.
Heilbrigðisstarfsmenn sem eru í beinum samskiptum við sjúklinga sem eru með alvarlega ónæmisbælingu, eða eru inniliggjandi á vökudeild eða gjörgæslu.
Börn í dagvistun með staðfesta sýkingu mega ekki vera í dagvistun á meðan þau eru með einkenni og þar til tveir dagar eru liðnir frá síðustu einkennum (niðurgangi). Ekki þarf að taka eftirlitssýni til að staðfesta að barnið sé laust við smit áður en það kemur aftur í dagvistunina.
Cryptosporidium-sýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Ebóla er veirusýking sem veldur alvarlegum veikindum, sem leiða til dauða í um 60% tilfella. Veiran greindist fyrst 1976 og hefur leitt til sýkingahrina í Mið- og Vestur-Afríku. Veiran veldur sjúkdómi í mönnum og öpum, ekki er fyllilega vitað um uppruna hennar en talið er að ávaxtaleðurblökur séu einkennalausir berar veirunnar.
Einkenni ebólu
Byrjunareinkenni ebólu líkjast einkennum inflúensu og malaríu; sótthiti, vöðvaverkir, þreyta, höfuðverkur, verkir í hálsi en geta síðan þróast í ógleði, uppköst, niðurgang, magaverki, útbrot með blæðingum frá húð, slímhimnum, augum, nefi, meltingarvegi og þvagrás og endað í fjöllíffærabilun.
Meðgöngutími
Meðgöngutími þ.e. tími frá smiti til veikinda getur verið allt frá 2–21 dag en flestir veikjast eftir 4–10 daga. Á þessum tíma er viðkomandi einkennalaus og er ekki smitandi.
Smitleiðir
Smit verður við snertingu við líkamsvessa eins og blóð, svita, munnvatn og þvag. Einnig getur smit orðið við óvarin kynmök og við neyslu á hráu og illa elduðum villtum dýrum eða svokölluðu „bush meat". Smitið er ekki loftborið, þ.e. berst ekki með lofti eða andardrætti. Sýktur einstaklingur verður fyrst smitandi þegar hann verður sýnilega veikur, þ.e. fær einkenni sjúkdómsins. Í upphafi veikinda, fyrstu þrjá daga eftir að einkenni koma í ljós, er talið að hinn sýkti sé ekki mjög smitandi.
Greining
Við grun um ebólusýkingu hjá sjúklingi á Íslandi er sýni sent á hááhætturannsóknastofuna (Biosafety level 4) í Stokkhólmi. Sýni til greiningar á ebólu eru einungis tekin í samráði við smitsjúkdómalækna.
Meðferð
Ekki eru til samþykkt bóluefni eða lyf við sjúkdómnum. Meðferðin miðast við almenna stuðningsmeðferð.
Enterohemorragísk E. coli (EHEC) sýking orsakast af Escherichia coli (E.coli) bakteríu, sem framleiðir ákveðið eiturefni (toxín) sem á sök á mörgum skaðlegum einkennum sýkingarinnar. Þær tegundir E. coli baktería sem þessum sýkingum valda eru ýmist nefndar verotoxín myndandi E. coli (VTEC) eða shigatoxin myndandi E. coli (STEC). Þeim má skipta í STEC 1 og 2 þar sem að þau bera genin stx1 og stx2 sem mynda eiturefnin sem valda veikindunum. Hægt er að greina stx1 og stx2 í undirtegundir sem eru mismikið meinvaldandi, en undirtegundirnar 2a, 2c og 2d, ásamt 1a eru talin mest meinvaldandi með mestar líkur á Hemolytic Uremic Syndrome (HUS), sjá skýringu undir “Fylgikvillar”. Auk þess eru bakteríur sem bera eae genið, sem eykur viðloðun bakteríunnar við slímhúð meltingarvegarins, líklegri til að valda HUS.
Meðgöngutími
Meðgöngutími sýkingarinnar, þ.e. tími frá smiti til einkenna frá meltingarvegi, er yfirleitt 2–4 sólarhringar en lengri tími líður þar til einkenni HUS koma fram eða 1–2 vikum síðar.
Uppruni og smitleiðir
Jórturdýr, einna helst nautgripir, eru hýslar fyrir EHEC. Sýkingin flokkast til súna (zoonosis), en súnur eru sýkingar sem geta borist á milli manna og dýra. Helsta smitleiðin í menn er með menguðum matvælum og vatni en einnig getur beint smit manna á milli átt sér stað, þá einna helst hjá litlum börnum. Beint smit frá dýrum í menn er einnig vel þekkt. Fyrri hluta árs 2019 var sýnt fram á að EHEC finnst bæði nautgripum og í sauðfénaði á Íslandi og um sumarið sama ár kom upp stór hópsýking sem tengdist heimsókn á ferðaþjónustubæ á Suðurlandi þar sem hægt var að umgangast dýr og kaupa heimatilbúinn ís.
Matarsýkingar eru oft tengdar illa elduðum afurðum nautgripa eins og roast beef, hamborgurum og ógerilsneyddri mjólk og afurðum hennar. Einnig er vitað um smit með salati og eplasíder. Erlendis hafa komið upp sýkingar í kjölfar sundferða í vötnum og sundlaugum með EHEC-menguðu vatni. Stór faraldur í Þýskalandi árið 2011 var rakinn til baunaspírufræja frá Egyptalandi. Tæplega 4000 manns greindust með sýkinguna í þeim faraldri, rúmlega 800 fengu Hemolytic Uremic Syndrome (HUS) og 54 létust.
Einkenni
Einkenni geta verið mismikil og smitaður einstaklingur getur verið einkennalaus. Eitt helsta einkennið er niðurgangur. Í sumum tilfellum geta fylgt slæmir kviðverkir og/eða uppköst og oftast fylgir enginn hiti. Þessi fyrstu einkenni ganga venjulega yfir á 5–7 dögum. Hluti þeirra sem smitast fær blóðugan niðurgang, stundum í beinu framhaldi af fyrstu einkennum frá meltingarvegi en í sumum tilvikum verður hlé á niðurgangi í einhverja daga og byrjar svo blóðugur niðurgangur.
Fylgikvillar
Alvarlegur fylgikvilli EHEC er Hemolytic Uremic Syndrome (HUS) sem kemur oftast hjá börnum yngri en 10 ára (6–10%). Helstu einkennin eru nýrnabilun, blóðfrumufæð (hemolýtísk anemia) og fækkun á blóðflögum, sem getur leitt til blæðinga. Verður þeirra yfirleitt fyrst vart u.þ.b. 1–2 vikum eftir upphaf meltingarfæraeinkenna, sjaldan síðar. Í mörgum tilfellum HUS reynist dvöl á gjörgæsludeild og skilun (blóð- eða kviðhreinsun) vegna nýrnabilunar nauðsynleg. Þessi fylgikvilli getur valdið óafturkræfum skaða á nýrum og jafnvel leitt sjúklinginn til dauða.
Greining
Saursýni er sent í ræktun og greiningu á erfðaefni stx1 og stx2 ásamt eae geninu á sýkla- og veirufræðideild Landspítala, en senda þarf sýnið erlendis til að greina stx undirtegundir. Bakterían hverfur fljótt úr hægðum og getur verið horfin þegar einkenna HUS verður vart en erfðaefnispróf geta verið gagnleg lengur þótt ræktun takist ekki.
Meðferð
Sýkingin sjálf gengur fljótt yfir og er ekki þörf á sýklalyfjameðferð til að losna við bakteríuna. Þar að auki getur sýklalyfjameðferð aukið líkur á HUS.
Fyrirbyggjandi aðgerðir
Gott hreinlæti er mjög mikilvægt.
Þvoið hendur með sápu og vatni eftir salernisferðir, eftir snertingu við dýr og fyrir alla meðferð matvæla.
Vel steikt lamba- og nautakjöt, sérstaklega ef það er hakkað, dregur úr líkum á smiti.
Forðist neyslu ógerilsneyddrar mjólkur og afurða hennar.
Mikilvægt er að þvo grænmeti og ávexti vel áður en þeirra er neytt.
Forðist að gleypa ómeðhöndlað yfirborðsvatn í sundlaugum, heitum pottum, gosbrunnum, ám, lækjum og tjörnum.
Ef grunur leikur á að vatn sé mengað með STEC er hægt að forðast smit með suðu drykkjarvatnsins í a.m.k. eina mínútu.
Æskilegt er að þvo og/eða afhýða hrátt grænmeti og ávexti fyrir neyslu.
Ekkert bóluefni er til gegn STEC.
Viðbrögð við einstökum sýkingatilfellum eða hópsýkingu/sýkingahrinu
Áður en undirtegund stx1 og stx 2 er þekkt skal gera ráð fyrir að allar STEC sýkingar geti leitt til HUS og aðgerðir vera í samræmi við það. Til greina kemur að draga úr aðgerðum þegar niðurstöður undirgreininga liggja fyrir og stofninn tilheyrir ekki þeim undirtegundum sem eru mest meinvaldandi. Þar til endanleg greining liggur fyrir er því ráðlegt að fylgja eftirfarandi leiðbeiningum.
Þeir sem eru með staðfesta sýkingu mega ekki fara í sund eða potta á meðan einkenni eru til staðar (sérlega mikilvægt fyrir bleiubörn).
Kanna þarf hvort fleiri eru með einkenni og taka sýni frá þeim sem eru með einkenni STEC sýkingar.
Ef barn í dagvistun greinist með STEC skal hafa samband við dagvistunina ef barnið dvaldi þar dagana fyrir veikindi eða var með einkenni sýkingarinnar í dagvistuninni.
Ef grunur leikur á hópsýkingu eða sýkingahrinu skal hafa samband við umdæmis-/svæðislækni sóttvarna og heilbrigðiseftirlit á viðkomandi svæði, t.d. ef tvö eða fleiri tilfelli greinast.
STEC er lögum samkvæmt tilkynningarskyldur sjúkdómur til sóttvarnalæknis.
Þeir sem greinast með STEC og eru ekki í starfi með aukna smithættu eða áhættu, eiga ekki að vera í vinnu meðan þeir eru með einkenni. Þeir mega koma aftur í vinnu þegar þeir hafa verið einkennalausir í tvo sólarhringa. Nauðsynlegt er að vera með góða handhreinsun fyrstu vikurnar eftir smit og ekki tilreiða mat fyrir aðra fyrr en þremur vikum eftir að einkenni hverfa.
Störf með aukna smithættu eða áhættu og dagvistun barna
Eftirfarandi hópar, sem teljast vera með aukna smithættu eða starfa við ummönnun mjög veikra sjúklinga, mega snúa aftur til vinnu eða í dagvistun barna þegar þeir hafa skilað tveimur neikvæðum saursýnum. Fyrsta sýnið má taka í fyrsta lagi þremur dögum eftir að einkenni hverfa og endurtaka má sýnatöku 24 klst. síðar.
Þeir sem starfa við framleiðslu, flutning eða framreiðslu matvæla og eru í beinni snertingu við ópökkuð matvæli.
Heilbrigðisstarfsmenn sem eru í beinum samskiptum við sjúklinga sem eru með alvarlega ónæmisbælingu, eða eru inniliggjandi á vökudeild eða gjörgæslu.
Börn í dagvistun.
Heilbrigðisstarfsmenn sem eru ekki í beinni umönnun ofangreindra sjúklingahópa mega koma til vinnu þegar þeir hafa verið einkennalausir í tvo sólarhringa, en mega ekki tilreiða mat fyrir sjúklinga fyrr en þeir hafa skilað neikvæðum saursýnum eins og lýst er fyrir ofan.
Enterohemorragísk E. coli (EHEC) sýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Hvað er flatlús?
Flatlús (Phthirus pubis) er sníkjudýr sem er aðallega að finna í hárunum í kringum kynfærin. Hún getur líka verið í handarkrika, bringuhárum, augnabrúnum og augnhárum. Flatlús er sjaldgæf í hársverði.
Hvernig smitast flatlús?
Flatlús smitast við nána snertingu en einnig með handklæðum, sængurfatnaði og fötum.
Hver eru einkenni af völdum flatlúsar?
Flatlús veldur oftast miklum staðbundnum kláða.
Er hægt að fá meðferð við flatlús?
Hægt er að kaupa lúsaáburð án lyfseðils í lyfjaverslunum. Hann er borinn á alla hærða staði nema hársvörðinn. Farðu nákvæmlega eftir leiðbeiningunum í pakkanum. Bólfélaginn og fjölskyldumeðlimir verða líka að fá meðferð svo smit eigi sér ekki stað aftur. Sængurver og föt skal þvo á venjulegan hátt.
Giardia er frumdýr sem finnst um allan heim. Til eru margar tegundir Giardia, en Giardia lamblia er sú sem veldur sýkingum í mönnum. Giardia lamblia lifir einnig í dýrum og hefur m.a. fundist í músum, sauðfé, nautgripum, hundum og köttum. Þetta er ein af fyrstu þarmasýkingunum sem börn í þróunarlöndunum komast í kynni við. Börnin mynda síðan að öllum líkindum ónæmi, og í löndum þar sem sjúkdómurinn er algengur, er tíðni sýkingarinnar í fullorðnum lægri en í börnum. Til skamms tíma var nánast ekkert um smit af innlendum toga hérlendis, en svo virðist sem Giardia lamblia sé nú orðin landlæg á Íslandi.
Lífsferill Giardia lamblia er tvískiptur, hreyfanlegt stig og þolhjúpar. Þolhjúpurinn er hvíldarfasi frumdýrsins, en þegar það berst niður í skeifugörn fer það yfir í hreyfanlegt stig, sem fjölgar sér og veldur sjúkdómseinkennum. Þegar neðar dregur í meltingarveginum verða aðstæður óhagstæðari og það tekur form þolhjúps að nýju.
Smitskammtur er lítill og meðgöngutími sýkingar, þ.e. tími frá smiti þar til einkenna verður vart, er ein til tvær vikur.
Smitleiðir
Vatn sem mengast hefur með Giardia lamblia er ein algengasta smitleiðin, einkum í fyrrum mið- og austurhluta Evrópuaustantjaldslöndum og þróunarlöndunum. Yfirborðsvatn mengast auðveldlega og af þeim sökum eiga sér stað sýkingar á afmörkuðum svæðum í hinum vestræna heimi. Smit með grænmeti, sem borist hefur í grænmetið með menguðu vatni, er einnig vel þekkt. Smitið getur líka borist beint manna á milli og er það algengasta smitleiðin í dagvist barna. Beint smit á sér einnig stað meðal samkynhneigðra karla.
Einkenni
Helstu einkennin eru niðurgangur með illa lyktandi hægðum, oft fitusaur, vindgangur, kviðverkir, ógleði og í einstaka tilfellum uppköst. Einkenni geta verið mismikil hjá einstaklingum, hluti smitaðra fá engin einkenni, aðrir fá bráðan niðurgang sem gengur sjálfkrafa yfir á nokkrum dögum og þriðji hópurinn fær langvinnan sjúkdóma með endurteknum niðurgangsköstum og meðfylgjandi hættu á vannæringu og þyngdartapi, ef sýklalyfjameðferð er ekki gefin.
Fylgikvillar
Vannæring, vaxtarskerðing og þyngdartap er vandamál í þróunarlöndunum þar sem sýkingin er tíð og meðferð er ábótavant.
Dæmi eru um slæman sjúkdóm hjá ófrískum konum og börnum undir 5 ára aldri, sem leitt hafa til tímabundinnar innlagnar á sjúkrahús. Afar sjaldséður fylgikvilli er sýking í gallblöðru með verkjum og gulu.
Greining
Saursýni í smásjárskoðun. Greining getur verið erfið vegna óreglulegs útskilnaðar og oft þarf að skoða fleiri en eitt sýni með eins til tveggja daga millibili til að greining fáist. Í undantekningartilfellum, ef greining fæst ekki með saursýni, er gert skeifugarnarsog eða tekið vefjasýni frá skeifugörn til greiningar.
Meðferð
Sýklalyfjameðferð (metronidazol).
Fyrirbyggjandi aðgerðir
Gott hreinlæti er mjög mikilvægt
Þvoið hendur með sápu og vatni eftir salernisferðir, eftir snertingu við dýr og fyrir alla meðferð matvæla. Þvoið hendur eftir bleiuskipti, jafnvel þótt notaðir hafi verið hanskar.
Giardia þolir klór í þeim styrk sem er í sundlaugum og drepst því ekki við hefðbundna klórnotkun.
Forðist að gleypa ómeðhöndlað yfirborðsvatn í sundlaugum, heitum pottum, gosbrunnum, ám, lækjum og tjörnum.
Ef grunur leikur á að vatn sé mengað með gíardíu er hægt að forðast smit með suðu drykkjarvatnsins í a.m.k. eina mínútu.
Æskilegt er að þvo og/eða afhýða hrátt grænmeti og ávexti fyrir neyslu.
Viðbrögð við einstökum sýkingatilfellum eða faraldri
Þeir sem eru með staðfesta sýkingu mega ekki fara í sund eða potta á meðan einkenni eru til staðar (sérlega mikilvægt fyrir bleiubörn).
Kanna þarf hvort fleiri eru með einkenni og taka sýni frá þeim sem eru með einkenni gíardíusýkingar.
Ef barn í dagvistun greinist með gíardíu skal hafa samband við dagvistunina ef barnið dvaldi þar dagana fyrir veikindi eða var með einkenni sýkingarinnar í dagvistuninni.
Ef grunur leikur á hópsýkingu eða sýkingahrinu skal hafa samband við umdæmis-/svæðislækni sóttvarna og heilbrigðiseftirlit á viðkomandi svæði, t.d. ef tveir eða fleiri einstaklingar greinast.
Einstaklingar, sem greinst hafa með gíardíu og eru í starfi með aukna smithættu (sjá fyrir neðan), eiga ekki að vera í vinnu meðan þeir eru með einkenni. Þeir mega koma aftur í vinnu eftir að meðferð er hafin og/eða þegar tveir dagar eru liðnir frá síðustu einkennum (niðurgangi). Ekki þarf að taka eftirlitssýni til að staðfesta að viðkomandi sé laus við smit áður en hann kemur aftur til starfa.
Störf með aukna smithættu
Þeir sem starfa við framleiðslu, flutning eða framreiðslu matvæla og eru í beinni snertingu við ópökkuð matvæli.
Heilbrigðisstarfsmenn sem eru í beinum samskiptum við sjúklinga sem eru með alvarlega ónæmisbælingu, eða eru inniliggjandi á vökudeild eða gjörgæslu.
Börn í dagvistun með staðfesta sýkingu mega ekki vera í dagvistun á meðan þau eru með einkenni. Þau mega koma aftur í dagvistun eftir að meðferð er hafin og/eða þegar tveir dagar eru liðnir frá síðustu einkennum (niðurgangi). Ekki þarf að taka eftirlitssýni til að staðfesta að barnið sé laust við smit áður en það kemur aftur í dagvistunina.
Bóluefni gegn Giardia er ekki til.
Giardia sýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Gulusótt er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um gulusótt eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Iðraveirublöðrumunnbólga með útbrotum
Faraldsfræði
Algengur sjúkdómur í ungum börnum (yngri en 10 ára) en fullorðnir geta einnig smitast. Sjúkdómurinn orsakast af ýmsum veirum, oftast Coxackieveiru A16, en nokkrar aðrar gerðir iðraveira geta valdið honum. Algengt er að hann gangi í litlum faröldrum, einkum á haustin. Sjúkdómurinn er oftast mildur og nánast allir jafna sig án meðferðar á 7–10 dögum. Í mjög sjaldgæfum tilfellum getur veiran valdið heilahimnubólgu.
Einkenni
Sjúkdómseinkenni eru sótthiti, sár í munni og húðútbrot með blöðrum á höndum og fótum. Sjúkdómurinn byrjar yfirleitt með vægri hitahækkun, lystarleysi, almennum slappleika og særindum í hálsi. Einum til tveimur dögum eftir að hiti byrjar myndast sár í munni. Þau byrja sem rauðir dílar sem þróast í blöðrur og síðan sár á tungu, gómum og innanverðum kinnum en eru yfirleitt mest áberandi í kokinu. Húðútbrot myndast á 1–2 dögum með rauðum skellum, sum með blöðrum, oftast í lófum og á iljum. Útbrot geta einnig komið á rasskinnar. Sumir einstaklingar fá einungis útbrot í munni án húðútbrota eða einungis húðútbrot án sára í munni.
Meðgöngutími sýkingar
Tími frá smitun þar til einkenni koma fram er vanalega 3–7 dagar.
Smitleiðir
Sjúkdómurinn getur smitast frá sýktum einstaklingum með beinni snertingu við vessa frá nefi og hálsi, vessa úr blöðrum og með hægðum. Veiran getur skilist út með hægðum í nokkrar vikur eftir að einkenni eru hætt. Ekki er hægt að koma algerlega í veg fyrir smitútbreiðslu sjúkdómsins.
Meðferð
Engin sérstök meðferð er til gegn veirunni, en sjúkdómurinn læknast af sjálfu sér á nokkrum dögum.
Sýkingavarnir:
Vandaður og tíður handþvottur dregur verulega úr hættu á smiti, einkum eftir bleiuskiptingar hjá börnum.
Huga þarf vel að hreinlæti í umhverfi sýktra með vönduðum þrifum á snertiflötum, nota hreint sápuvatn og e.t.v. klórblöndu ef smitefni (s.s. hægðir) fer út í umhverfið.
Ákvörðun um að vera heima fer eftir almennri líðan barnsins, ef barnið er a.ö.l. hraust þarf ekki að útiloka það frá öðrum börnum. Hluti þeirra barna sem smitast fá engin einkenni og það rýfur því ekki smitleiðir að halda börnum með einkenni frá einkennalausum börnum.
Heilkenni alvarlegrar bráðrar lungnabólgu (HABL), á ensku Severe Acute Respiratory Syndrome (SARS), orsakast af nýjum stofni svokallaðrar kórónaveiru.
Í byrjun febrúar árið 2003 bárust fregnir um að lungnabólgu af ókunnum orsökum hefði orðið vart í Guangdonghéraði í Kína og að nokkrir hefðu látist af hennar völdum. Þessi veiki kallast heilkenni alvarlegrar bráðrar lungnabólgu (HABL), á ensku Severe Acute Respiratory Syndrome (SARS), og orsakast af nýjum stofni svokallaðrar kórónaveiru. Kórónaveira er áður þekkt sem ein af fjölmörgum orsökum kvefs.
Helstu einkenni veikinnar eru hiti, beinverkir, þurr hósti og öndunarörðugleikar. Fyrstu batamerki koma eftir 5–6 daga en í um 10–20% tilfella versnar sóttin og meðferð í öndunarvél getur reynst nauðsynleg. Í 4–5% tilfella leiðir lungnabólgan til dauða.
Faraldurinn breiddist út, fyrst í Kína, Hong Kong, Hanoi í Víetnam og síðar í öðrum löndum Asíu og víðar um heim. Þegar faraldurinn var liðinn hjá höfðu 8445 manns sýkst og 812 látist. Á Vesturlöndum var komið í veg fyrir útbreiðslu veikinnar með einangrun tilfella og með því að rjúfa smitleiðir með því að hafa upp á öllum sem smituðust og láta þá í einangrun.
Hérlendis var fylgt ráðleggingum Alþjóðaheilbrigðismálastofnunarinnar um að ferðamenn skyldu fresta ferðum sínum til sýktra svæða. Aðrar aðgerðir hér á landi fólust m.a. í endurbótum á einangrunaraðstöðu á Landspítalanum, kaupum á fleiri öndunarvélum og útgáfu leiðbeininga fyrir heilbrigðisþjónustuna um hvernig skuli bregðast við og annast sjúklinga með HABL. Flugfarþegar voru upplýstir um einkenni HABL og gefnar voru út leiðbeiningar fyrir áhafnir flugvéla.
Með þéttriðnu neti leiðbeininga og upplýsinga ásamt góðri einangrunaraðstöðu tókst að koma í veg fyrir útbreiðslu smits.
Tengt efni:
Haemophilus influenzae er hópur baktería sem eru flokkaðar eftir gerð þeirra. Haemophilus influenzae b eða Hib getur orsakað alvarlega sjúkdóma svo sem heilahimnubólgu, barkabólgu, lungnabólgu, blóðsýkingu og liðbólgur auk annarra vægari sýkinga sem geta þó verið þrálátar s.s.sýkingu í efri loftvegum, kinnholum og eyrnabólgum. Alvarlegustu sýkingarnar af völdum bakteríunnar eru barkabólga, blóðsýkingar og heilahimnubólga sem getur verið lífshættuleg og er það einkum sú tegund sýkingar sem fjallað er um hér.
Faraldsfræði
Hib var algengasta orsök heilahimnubólgu af völdum baktería hjá börnum frá tveggja mánaða til fimm ára aldurs. Um 10% þeirra sem fengu heilahimnubólgu af völdum Hib dóu. Bólusetning gegn þessari bakteríu hefur verið mjög árangursrík. Frá því byrjað var að bólusetja gegn Hib hér á Íslandi árið 1989, hefur ekkert tilfelli greinst af heilahimnubólgu eða öðrum alvarlegum sýkingum af völdum bakteríunnar, en fyrir þann tíma greindust u.þ.b. 10 börn á ári með heilahimnubólgu. Börn sem ekki hafa verið bólusett eru í sérstakri hættu ekki síst ef þau eru á leikskólaaldri. Fullorðnir geta líka sýkst af bakteríunni.
Smitleiðir og meðgöngutími
Haemophilus influenzae baktería berst oftast á milli manna með úða frá öndunarfærum (t.d. hósta og hnerra), Einstaklingar sem bera bakteríuna getað smitað aðra þrátt fyrir að vera einkennalausir.
Einkenni sjúkdómsins
Einkenni heilahimnubólgu af völdum Hib svipar til einkenna heilahimnubólgu af völdum annarra baktería eða veira. Helstu einkenni geta verið hiti, höfuðverkur, ljósfælni, hnakkastífleiki, liðverkir, uppköst, minnkuð meðvitund, krampar auk óróleika hjá ungum börnum og að þau neiti öllum mat. Blóðsýkingar af völdum Hib geta komið fram á öllum aldri. Barkabólga er algengust í aldurshópnum 5–10 ára.
Greining
Mikilvægt er að greina sýkingu af völdum haemophilus influenzae b fljótt svo hægt sé að hefja meðferð sem fyrst. Bakterían er greind með sýni frá sýkingarstað.
Meðferð
Helsta meðferð við haemophilus influenzae eru sýklalyf. Önnur meðferð lítur að hvíld, vökvainntekt og næringu.
Forvarnir
Bóluefni gegn Haemophilus inflenzae b hefur verið í notkun síðan á níunda áratug síðustu aldar. Bóluefnið er hluti af bóluefni gegn kíghósta, barnaveiki, stífkrampa og mænusótt (gefið í einni sprautu). Börn eru bólusett við 3ja , 5 og 12 mánaða aldur og gefur bólusetningin um 95% vörn. Þátttaka á Íslandi í bólusetningu gegn þessum sjúkdómum hefur verið með ágætum á undanförnum árum eða tæplega 95%. Foreldrar eru hvattir til að halda áfram góðri þátttöku í bólusetningum því aðeins á þann hátt má halda þessum alvarlega smitsjúkdómi frá landinu. Hægt er að gefa einstaklingum sem útsettir eru fyrir smiti viðeigandi sýklalyf í forvarnarskyni.
Tilkynningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af haemophilus influenzae b sjúkdómi með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Hettusótt er bráð og mjög smitandi veirusýking sem leggst oftar á börn en fullorðna. Sýkingin er yfirleitt hættulaus og gengur fljótt yfir en hún er þekkt fyrir að valda alvarlegum fylgikvillum sérstaklega hjá unglingum og fullorðnum. Flestir fá hettusótt bara einu sinni á ævinni.
Ef þú telur að þú gætir verið með hettusótt er best að hafa strax samband við heilsugæsluna til að fá ráðleggingar um framhaldið.
Faraldsfræði
Árin 2005/2006 og 2015 kom upp faraldur hettusóttar á Íslandi og voru það einkum einstaklingar um tvítugt sem ekki höfðu smitast af hettusótt sem börn eða fengið fullnægjandi bólusetningu gegn sjúkdómnum. Dregið hefur úr algengi sjúkdómsins hér á landi eftir að byrjað var að bólusetja gegn honum 1989. Það eru helst þeir sem fæddir eru fyrir þann tíma og hafa ekki fengið sjúkdóminn sem er hætt við að fá hann og svo óbólusettir einstaklingar.
Smitleiðir og meðgöngutími
Hettusótt smitast með munnvatni og dropum úr öndunarfærum og snertingu við þá, en droparnir eru það stórir að þeir berast skammt frá hinum smitaða (<1 metra). Einstaklingur sem fær hettusótt er smitandi frá tveimur dögum áður og í fimm daga eftir að einkenni koma fram.
Til að rjúfa smitleiðirnar er ráðlagt að einstaklingur með hettusótt forðist að vera innan um aðra frá því að sjúkdómurinn greinist þar til 5 dagar eru liðnir frá því bólgan kom í ljós með því að vera heima frá vinnu eða skóla, helst einn í herbergi ef aðrir á heimilinu eru næmir fyrir hettusótt. Ef þeir sem sinna hinum veika eru næmir fyrir hettusóttinni (hafa ekki fengið hettusótt eða eru ekki bólusettir) ættu þeir að hafa hlífðargrímu fyrir vitum sínum ef þeir eru í miklu návígi (innan við 1 metra), nota hlífðarhanska ef snerta þarf munnvatn eða slím úr öndunarvegi og þvo hendur eftir snertingu við mengað yfirborð á meðan smitandi tímabil varir. Þrífa má á hefðbundinn hátt með vatni og sápu og strjúka yfir helstu snertifleti í umhverfi hins smitaða með yfirborðsvirku sótthreinsiefni (t.d. 70% umhverfisspritti) á meðan veikindi standa.
Hafðu samband við heilsugæsluna (netspjall Heilsuveru, skilaboð á Heilsuveru eða hringja) ef þú hefur verið í námunda við einstakling með hettusótt og þú ert ekki bólusett/-ur eða hefur ekki fengið hettusótt.
Einkenni sjúkdómsins
Einkenni sjúkdómsins eru oftast væg hjá börnum en leggjast þyngra á unglinga og fullorðna. Helstu einkenni eru hiti, slappleiki, bólga og særindi í munnvatnskirtlum, höfuðverkur, erfiðleikar við að tyggja og lystarleysi.
Unglingar og fullorðnir fá frekar fylgikvilla en börn. Alvarlegir fylgikvillar geta verið, heilabólga, heyrnarskerðing, bólga í brjóstum, briskirtli, eggjastokkum eða eistum. Bólga í síðast töldu líffærunum getur valdið ófrjósemi.
Greining
Grunsemdir um sjúkdóminn fást með læknisskoðun, en staðfesting fæst með mótefnamælingu í blóði eða ræktun veirunnar í munnvatni.
Meðferð
Engin sértækt meðferð er til gegn hettusóttarveirunni. Einstaklingum með hettusótt er ráðlagt að drekka vel, vera í hvíld og nota verkjalyf. Halda skal börnum heima þar til einkenni sjúkdómsins hafa gengið yfir. Í alvarlegri tilvikum getur þurft að leggja sjúklinga inn á sjúkrahús.
Forvarnir
Bólusetning gegn hettusótt hófst hér á landi 1989 sem hluti af barnabólusetningum. Í dag eru börn bólusett með MMR (bóluefni gegn hettusótt, mislingum og rauðum hundum saman í einni sprautu) við 18 mánaða og 12 ára aldur sem hluti af almennri barnabólusetningu og gefur það góða vörn gegn sjúkdómnum.
Bólusetning eftir útsetningu er ekki með vissu gagnleg til varnar hettusóttarveikindum, því er ekki mælt með bólusetningu fólks með þekkta útsetningu fyrr en a.m.k. 3 vikum eftir síðustu umgengni við smitandi einstakling. Hinsvegar er rétt að óbólusett eða vanbólusett heimilisfólk, skólafélagar og samstarfsfólk útsettra fái bólusetningu sem fyrst, til að draga úr hættu á frekari dreifingu. Ekki er mælt með bólusetningu þeirra sem hafa fengið hettusótt, nema það vanti mislingabólusetningu.
Hverjir ættu að fá MMR bólusetningu vegna hettusóttar í nærumhverfi án beinnar útsetningar:
Áður vitanlega óbólusettir (enginn skammtur) einstaklingar fæddir 1980-2023 sem hafa náð 6 mánaða aldri þegar bólusetning er boðin.
Einstaklingar fæddir 1988-2011 sem eingöngu hafa fengið einn skammt af MMR bóluefni
Starfsmenn í heilbrigðisþjónustu sem hafa ekki með vissu fengið tvo skammta af MMR bóluefni, fæddir 1970-2000.
Starfsmenn í bráðaheilbrigðisþjónustu sem hafa fengið tvo skammta af MMR en liðin eru 10 ár frá skammti #2 mega fá þriðja skammt
Hverjir ættu ekki að fá MMR bólusetningu:
Barnshafandi.
Ónæmisbældir (skert frumubundið ónæmissvar) – algengasta orsök bælingar á frumubundnu ónæmi er notkun ónæmisbælandi lyfja (stera, krabbameinslyfja og líftæknilyfja).
Aldur undir 6 mán.
Gelatínofnæmi.
Fólk sem þegar er bólusett með tveimur skömmtum af MMR sem ekki starfar í bráðaheilbrigðisþjónustu.
Bólusetningar fara fram á heilsugæslustöðvum og þarf að hafa samband við heilsugæsluna á dagvinnutíma, t.d. í skilaboðum eða netspjalli á Heilsuveru, til að fá upplýsingar um aðgengi, ráðleggingar eða tíma í bólusetningu.
Tilkynningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af hettusótt með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Hérasótt (Tularemia) er alvarlegur smitsjúkdómur sem stafar af bakteríu sem heitir Francisella tularensis. Sýkingin berst frá dýrum í menn og helstu smitferjur (vector) bakteríunnar eru dýr af héraætt, blóðmaurar, flugur og moskítóflugur. Baktería þessi hefur tvær undirtegundir, tegund B sem er í Evrópu, Asíu og Norður-Ameríku og tegund A sem er skæðari en tegund A, en er eingöngu í Norður-Ameríku.
Faraldsfræði
Hérasótt er ekki landlægur sjúkdómur á Íslandi og smit af innlendum uppruna hefur ekki greinst hér á landi. Sýkingin er hins vegar landlæg í Finnlandi, Noregi og í Svíþjóð, en er sjaldgæfari í Danmörku. Hérasótt er nokkuð algeng víða í Bandaríkjunum, Evrópu og Asíu. Sýkingin er algengari yfir sumarmánuðina í tengslum við veiðar og útvist, þó hún geti einnig komið upp á öðrum árstíma.
Smitleiðir og meðgöngutími
Hérasótt getur smitast frá dýrum til manna en ekki manna á milli. Helstu smitleiðir eru:
Með skordýrabiti,
með snertingu við sýkt dýr,
við innöndum á ryki sem er mengað með þvagi eða saur frá sýktu dýri,
með neyslu mengaðrar fæðu og vatns.
Einkenni koma venjulega fram 3-5 dögum eftir smit, en getur verið allt frá 2-14 daga. Einstaklingur sem sýkst hefur af hérasótt einu sinni myndar ævilangt ónæmi fyrir bakteríunni.
Einkenni sjúkdómsins
Einkenni koma oftast snöggt og líkjast inflúensueinkennum þ.e. með háum hita, kuldahrolli, slappleika, útbreiddum verkjum í líkamanum, höfuðverk og ógleði. Við skordýrabit getur myndast ljótt sár og bólga í kringum sárið auk bólgu í nærliggjandi eitlum með tilheyrandi verkjum. Bakterían getur valdi svæsinni kverkabólgu með eða án sáramyndunar. Berist smit með mengaðri fæðu í meltingarveginn veldur það sárum magaverkjum, uppgangi og niðurgangi. Smit getur borist um öndunarvegi og valdið lungnabólu.
Greining
Greining byggir á sjúkdómseinkennum og blóðrannsókn.
Meðferð
Notuð eru sýklalyf til að uppræta sýkingu. Fara þarf sérstaklega varlega við meðhöndlun opinna sára og gæta fyllsta hreinlætis og sýkingavarna.
Forvarnir
Felast fyrst og fremst í að forðast bit skordýra t.d. með klæðnaði eða fælum. Gæta varkárni í meðferð og neyslu matvæla sem gætu verið menguð. Forðast að anda að sér úða sem gæti innihaldið bakteríuna.
Tilkynningarskylda
Hérasótt (tularemia) er tilkynningarskyldur sjúkdómur. Tilkynningarskyldir sjúkdómar eru þeir sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af hérasótt með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Smitar HIV í daglegri umgengni?
HIV smitar ekki í daglegri umgengni. Algjörlega hættulaust er því að búa á sama heimili eða vera í daglegu samneyti við þann sem er smitaður af HIV/alnæmi.
Hvernig get ég komið í veg fyrir smit?
Smokkurinn er EINA vörnin gegn smiti. Til þess að hann veiti hámarksvörn verður að nota hann rétt. Sprautufíklar skulu gæta þess að deila aldrei sprautum eða sprautunálum með öðrum.
Er HIV hættulegur sjúkdómur?
HIV er alvarlegur og lífshættulegur sjúkdómur, þróist sjúkdómurinn án meðferðar. Engin lækning er til við honum og hún er heldur ekki í augsýn.
Hver eru einkenni HIV og hvenær koma þau í ljós?
Hluti nýsmitaðra fá einkenni fáeinum dögum eða vikum eftir smit. Helstu einkennin eru almennur slappleiki, hálssærindi, eitlastækkanir, útbrot, höfuðverkur og vöðva- og liðverkir sem ganga oftast yfir á 1–2 vikum. Eftir það eru flestir einkennalausir í mörg ár, en veiran vinnur smám saman á vörnum líkamans og skemmir ónæmiskerfið.
Hvað er alnæmi?
Alnæmi er lokastig sjúkdómsins og vísar orðið til sjúkdóma og einkenna sem HIV-jákvæðir fá þegar ónæmiskerfið fer að bresta. Þetta gerist oftast mörgum árum eftir smit. Þegar fólk er komið með alnæmi fær það sjúkdóma sem ósmitað fólk fær sjaldan, þar sem ónæmiskerfi þeirra hefur misst getuna til að berjast við sjúkdóma. Sá sem er kominn með alnæmi deyr oftast innan fárra ára, sé ekki beitt lyfjameðferð, en hún bætir horfurnar verulega.
Hvernig er hægt að greina HIV/alnæmi?
HIV-smit er greint með blóðprufu sem hægt er að taka hjá hvaða lækni sem er. Blóðprufan er ókeypis og farið er með hana í trúnaði. Þegar HIV kemst inn í blóðið þróar líkaminn mótefni sem hægt er að finna með HIV-mótefnamælingu allt að þremur mánuðum eftir smit. Jákvætt HIV-próf þýðir að það hafa fundist mótefni gegn HIV í blóðinu og að þú sért því HIV-smitaður. Neikvætt HIV-próf þýðir aftur á móti að þú sért ekki smitaður af HIV. Niðurstöður HIV-prófs fást nokkrum dögum eftir að blóðprufa er tekin.
Er hægt að fá meðferð við HIV/alnæmi?
Dagleg inntaka HIV-lyfja það sem eftir er ævinnar getur dregið úr fjölgun veirunnar í líkamanum og þar með bætt líðan og lengt líf HIV-jákvæðra. Lyfjatökunni geta fylgt aukaverkanir.
Hvað með þá sem ég hef sofið hjá?
Hafir þú sofið hjá einhverjum frá því þú smitaðist, getur verið að einhver þeirra hafi smitast af HIV. Því er mikilvægt að fyrri bólfélagar séu látnir vita. Þú getur sjálf/sjálfur látið þá vita eða þú getur beðið lækninn um að skrifa þeim án þess að nafn þíns sé getið. Í öllum tilvikum er þó skylt að gefa upplýsingar um bólfélaga. Með því að hvetja þá sem þú hefur sofið hjá til að fara í skoðun getur þú komið í veg fyrir að þeir smiti þá sem þeir sofa hjá í framtíðinni. Þannig getur þú komið í veg fyrir útbreiðslu þessa alvarlega sjúkdóms.
HIV sýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og samkvæmt nánari fyrirmælum sóttvarnalæknis.
Hlaupabóla orsakast af varicella zoster (herpes zoster) veiru sem er skyld herpes simplex (frunsu) veirunni. Yfirleitt er um vægan sjúkdóm að ræða en í einstaka tilfellum getur hlaupabóla orðið að alvarlegum sjúkdómi. Í kjölfar hlaupabólusýkingar tekur veiran sér bólfestu í taugum líkamans og liggur þar dulin. Hún getur síðar tekið sig upp og valdið svokölluðum ristli sem einkennist af sársaukafullum staðbundnum útbrotum.
Faraldsfræði
Hér á landi fá nánast allir hlaupabólu einhvern tímann á lífsleiðinni en á suðlægari slóðum er sjúkdómurinn ekki eins algengur. Íslensk rannsókn sem birt var 2009 (sjá tengil hér að neðan) leiddi í ljós að 97,5% íslenskra barna mynda mótefni gegn hlaupabólu á aldrinum 1–10 ára og 50% á aldrinum 1–4 ára. Því er ljóst að mikill fjöldi íslenskra barna fær hlaupabólu á leikskólaaldri.
Hlaupabóla virðist ekki ganga í stórum faröldrum eins og margir aðrir barnasjúkdómar en er viðvarandi í samfélaginu allt árið. Árstíðabundnar sveiflur eru þó oft á tíðni sjúkdómsins og eiga flest tilfelli sér stað um miðjan vetur fram á vor.
Einkenni sjúkdómsins
Sjúkdómurinn varir í 7–10 daga hjá börnum en lengur hjá fullorðnum. Oftast stafar engin hætta af sjúkdómnum og flestir fá hlaupabólu bara einu sinni á ævinni.
Sjúkdómurinn lýsir sér með útbrotum á bol og andliti til að byrja með en einnig geta þau komið fram í hársverði og á útlimum. Stundum berast útbrotin yfir í slímhúðir og kynfæri. Oft verður vart við slappleika og vægan hita í einn til tvo daga áður en útbrot koma fram og varir hitinn áfram hjá börnum og unglingum í 2–3 daga samhliða útbrotunum. Útbrotin byrja sem litlar rauðar bólur sem eftir nokkra klukkutíma verða að vessafylltum blöðrum, blöðrurnar verða síðan að sárum á 1–2 dögum, loks myndast hrúður og þær þorna upp. Nýjar bólur geta bæst við í 3–6 daga. Það er mjög mismunandi hversu mikil útbrot hver einstaklingur fær. Önnur einkenni geta verið höfuðverkur, særindi í hálsi, lystarleysi og mögulega uppköst.
Helstu fylgikvillar sem geta komið í kjölfar hlaupabólu eru húðsýkingar og lungnabólga. Í sumum tilfellum getur hlaupabóla valdið heilabólgu og hjartavöðvabólgu. Alvarlegar hlaupabólusýkingar eru algengari hjá unglingum og fullorðnum heldur en yngri börnum. Dauðsföll eru fátíð, en koma fyrir, jafnvel hjá áður hraustum börnum. Ónæmisbælandi sjúkdómar s.s. hvítblæði, sterameðferð (t.d. vegna astma; ekki innúðasterar) og ónæmisbælandi meðferð, s.s. eftir líffæraígræðslu eða vegna krabbameins, auka verulega hættu á alvarlegri hlaupabólu og fylgikvillum.
Á árinu 2009 birtist grein um faraldsfræði hlaupabólu á Íslandi og þá fylgikvilla sem sjást hjá íslenskum börnum. Þar kom fram að 58 börn höfðu verið lögð inn á Landspítala á 20 ára tímabili með alvarlega fylgikvilla hlaupabólu.
Ristill getur komið fram hvenær sem er eftir hlaupabólusjúkdóm, jafnvel endurtekið og þá oft á sama stað á líkamanum. Ristilútbrot eru yfirleitt staðbundin við dreifingarsvæði einnar húðtaugar. Þeim fylgir yfirleitt kláði en þau geta líka verið mjög sársaukafull og eru kölluð vítiseldur (helvetesild) á norsku. Yfirleitt ganga einkenni yfir á nokkrum vikum en örfáir fá viðvarandi taugakvilla í kjölfarið. Ef ristill kemur fram á höfði/í andliti getur hann valdið blindu.
Greining
Útbrot hlaupabólu eru einkennandi fyrir sjúkdóminn og byggir greiningin á þeim. Einnig er hægt er að greina veiruna með ræktun frá útbrotum eða með blóðrannsókn í vafatilvikum. Sama er að segja um ristil.
Smitleiðir og meðgöngutími
Hlaupabóla er mjög smitandi sjúkdómur og er algengastur hjá börnum. Sjúkdómurinn smitast á milli manna með úða frá öndunarvegum og með beinni snertingu við vessa frá útbrotum.
Meðgöngutími sjúkdómsins þ.e.a.s. sá tími sem líður frá því að einstaklingur smitast þar til hann fer að fá einkenni geta verið 10–21 dagur. Einstaklingur getur smitað aðra allt að þremur dögum áður en hann fær sjálfur útbrot og er smitandi þar til allar bólur hafa sprungið og þornað upp. Einstaklingur með ristil getur smitað aðra af hlaupabólu.
Hafi einstaklingur ekki fengið hlaupabólu eru 90% líkur á að hann fái sjúkdóminn veikist einhver á heimilinu meðan það eru 10–35% líkur að börn sem eru í skólaumhverfi smitist. Einstaklingar með ristilútbrot geta líka smitað út frá sér, en smithættan fyrir næma heimilismenn er í kringum 20%, mun minni en við hlaupabólu.
Meðferð
Meðferðin felst einkum í því að halda kyrru fyrir, drekka vel og að draga úr kláða. Hægt er að lina kláðann með köldum bökstrum eða böðum. Haframjöl, matarsódi og kartöflumjöl hafa verið notuð í bakstra eða út í böð til að draga úr kláða. Einnig eru fáanleg í apótekum áburðir og froður til útvortis notkunar sem draga úr kláðanum. Þessi lyf draga einungis úr kláðanum tímabundið og við notkun þeirra ber að hafa í huga að þau geta valdið sviða í stutta stund. Ef kláðinn verður svo mikill að hann truflar svefn barnsins, er hægt að gefa því kláðastillandi lyf, andhistamín, sem þó getur haft sljóvgandi áhrif. Rétt er að fá ráðleggingar læknis um val á slíku lyfi og viðeigandi skammt fyrir barnið. Hægt er að gefa hitalækkandi lyf en gæta verður þess að þau innihaldi EKKI asetýlsalisýlsýru (aspirín).
Einnig er hægt að meðhöndla hlaupabólu með sértækum veirulyfjum og best er að hefja meðferðina á fyrstu 1–2 dögum veikindanna. Slík meðferð á helst við hjá ónæmisbældum einstaklingum eða þeim sem umgangast ónæmisbælda einstaklinga eða aðra sem eru í hættu á alvarlegum sýkingum og fylgikvillum hlaupabólu.
Forvarnir
Árið 1995 kom á markað lifandi bóluefni gegn hlaupabólu sem er mjög virkt og öruggt. Töluverður áhugi hefur verið á notkun þess og hefur framboð ekki annað eftirspurn. Bólusetning gegn hlaupabólu er nú hluti af almennum bólusetningum barna á Íslandi sem fædd eru 2019 eða síðar. Bóluefni má áfram gefa eldri börnum og fullorðnum einstaklingum sem ekki hafa alvarlega ónæmisbælingu eða aðrar frábendingar, gegn lyfseðli og á kostnað einstaklinganna sjálfra.
Hlaupabóla er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynna til sóttvarnalæknis ef sjúklingur er lagður inná sjúkrahús.
Holdsveiki er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um holdsveiki eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
HPV og bólusetning gegn HPV-sýkingum og leghálskrabbameini
HPV (Human Papilloma Virus) er grunnorsök forstigsbreytinga- og krabbameins í leghálsi. Veiran er mjög algeng og er talið að um 80% kvenna smitist af henni einhvern tímann á ævinni. Veiran smitast við kynmök og er einkum algeng hjá ungu fólki sem lifir virku kynlífi.
HPV hefur meira en 100 undirtegundir. Um það bil 40 þeirra geta valdið sýkingum í kynfærum bæði karla og kvenna og þar af eru 15–17 stofnar sem tengjast krabbameini (há-áhættu stofnar). Sýking af völdum há-áhættu stofna HPV getur leitt til forstigsbreytinga í leghálsi og leghálskrabbameins. Þessar sömu tegundir geta einnig valdið sýkingum í öðrum líffærum sem geta þróast yfir í krabbamein, s.s. í endaþarmi, leggöngum og í ytri kynfærum bæði kvenna og karla, en einnig getur veiran valdið krabbameini í munnholi, hálsi og berkjum og smitast þá við munnmök. HPV af öðrum stofnum (lág-áhættu stofnar) geta valdið vörtum, t.d. á kynfærum.
Faraldsfræði
Leghálskrabbamein er næstalgengasta krabbameinið hjá konum um heim allan. Á Íslandi greinast árlega um 1700 konur með forstigsbreytingar í leghálsi og 15-20 konur með leghálskrabbamein. Meðalaldur kvenna með forstigsbreytingar er um 30 ár og kvenna með leghálskrabbamein um 45 ár og lifa um 80% þeirra síðarnefndu í fimm ár eða lengur frá greiningu. Sjá nánar á vef Krabbameinsfélags Íslands.
Tíðni HPV í öðrum krabbameinum á Íslandi er ekki eins vel þekkt en hefur farið vaxandi hér á landi og víða um heim á undanförnum áratugum. Hér á landi hefur verið staðfest að HPV 16 er algengasta veirugerðin í krabbameinum í koki.
Talið er að HPV eigi þátt í þróun 5% allra krabbameina á heimsvísu.
Einkenni
Sýkingar af völdum veirunnar geta verið þrálátar en í langflestum tilfellum eyðir ónæmiskerfi líkamans þeim innan fárra mánaða án nokkurra afleiðinga. Ef sýking nær fótfestu og verður viðvarandi aukast líkur á forstigsbreytingum og síðar krabbameini ef ekkert er að gert.
Forstigsbreytingar í leghálsi valda ekki augljósum einkennum um sýkingu en hafi breytingarnar þróast yfir í krabbamein geta komið fram einkenni eins og:
Blæðing úr leggöngum eftir samfarir
Óeðlileg útferð úr leggöngum
Verkir í kynfærum
Þessi einkenni eru ekki bara bundin við leghálskrabbamein. Sýkingar af öðrum orsökum geta valdið sams konar einkennum. Verði þessara einkenna vart er nauðsynlegt að leita til læknis þrátt fyrir að síðasta leghálsstrok kunni að hafa verið eðlilegt.
HPV-tengd krabbamein á öðrum stöðum, s.s. í endaþarmi, munnholi/koki eða á ytri kynfærum geta komið fram sem fyrirferðir eða þykkildi, geta valdið verkjum og það getur blætt frá þeim.
Meðferð
Engin meðferð er til við HPV-sýkingum en hægt er að greina forstigsbreytingar krabbameins með frumustroki frá leghálsi. Ef forstigsbreytingarnar eru vægar er fylgst með þróun þeirra og hvort ónæmiskerfi líkamans vinnur á sýkingunni. Það er gert með reglulegri læknisskoðun þar sem tekið er frumustrok frá leghálsi sem er sent frumurannsóknarstofu Krabbameinsfélagsins til nánari skoðunar frumubreytinga undir smásjá og/eða sérstakrar leitar að HPV.
Alvarlegar og/eða þrálátar forstigsbreytingar eru meðhöndlaðar með keiluskurði en hafi krabbamein þegar myndast er þremur meginaðferðum beitt, þ.e. skurðaðgerð, geislum og krabbameinslyfjameðferð.
Bóluefnin
Á Íslandi hafa verið notuð tvö bóluefni gegn þeim tegundum HPV sem einkum valda leghálskrabbameini. Bóluefnin eru Cervarix og Gardasil 9. Síðarnefnda bóluefnið inniheldur að auki mótefnavaka gegn þeim tegundum veirunnar (HPV-6/11) sem valda kynfæravörtum.
Bóluefnið Cervarix inniheldur mótefnavaka HPV-16 og HPV-18 sem eru langalgengustu há-áhættu stofnar HPV. Bóluefnið hefur þar að auki sýnt umtalsverð krossónæmisáhrif gegn týpum 31/33/45 sem einnig geta valdið krabbameini. Cervarix var notað í almennum bólusetningum fyrir stúlkur 2011-2023. Gardasil 9 inniheldur einnig mótefnavaka HPV-16/18 en að auki mótefnavaka há-áhættu stofna 31/33/45/52/58. Það er nú notað óháð kyni fyrir öll 12 ára börn. HPV-bóluefnin verja ekki gegn öllum stofnum veirunnar sem geta valdið leghálskrabbameini en með bólusetningu má koma í veg fyrir meirihluta krabbameinstilfella. Ekki er hægt að fullyrða með vissu í hve langan tíma áhrif bóluefnisins vara en allt bendir til að sá tími sé mörg ár, hugsanlega ævilangt.
Bólusetning
Í samræmi við samþykkt Alþingis frá því í lok árs 2010 hófu heilbrigðisyfirvöld bólusetningar gegn HPV haustið 2011. Byrjað var að bólusetja stúlkur fæddar 1998 og 1999 en lengst hefur bólusetningin eingöngu átt við 12 ára stúlkur þar sem megintilgangur var að hindra þróun leghálskrabbameins. Frá 2023 nær bólusetningin til allra 12 ára barna, óháð kyni, og er HPV-bólusetningin þar með hluti af almennum bólusetningum allra barna.
Bólusetningin er fyrst og fremst fyrirbyggjandi en læknar ekki sjúkdóma sem orsakast af HPV-sýkingum. Bóluefnið er gefið í tveimur sprautum með að minnsta kosti 6 mánaða millibili. Einn skammtur veitir töluverða vörn og eru bólusetningar í sumum löndum nú miðaðar við einn skammt. Hér á landi eru upplýsingar um ávinning bólusetningar til að draga úr útbreiðslu HPV sýkinga enn að koma fram og hefur ekki verið álitið tímabært að fækka skömmtum úr tveimur í einn.
Eldri einstaklingar eiga kost á að fá bóluefnið gegn lyfseðli og með því að greiða fyrir það.
Þar sem ekki fæst full vörn gegn krabbameinsvaldandi HPV með bólusetningunni er mikilvægt fyrir konur að fara reglulega í leghálskrabbameinsleit þar sem tekið er frumustrok frá leghálsi til greiningar forstigsbreytinga eða krabbameins á byrjunarstigi. Breiðvirkari bóluefni og útbreiddari bólusetningar á heimsvísu munu mögulega draga úr notagildi skimunar í framtíðinni, en skimun er enn mjög mikilvæg til að hindra þróun krabbameins meðan HPV er enn útbreidd í samfélaginu.
Huldusótt (Q-fever) er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Hundaæði er banvænn sjúkdómur sem orsakast af veirum sem sennilega eiga uppruna sinn í leðurblökum en geta sýkt mörg önnur spendýr sem geta borið hann til manna, s.s. refi, hunda og ketti. Veiran finnst í líkamsvessum og vefjum smitaðra dýra og dæmi eru til um smit við bit, klór, eða þegar sýkt dýr sleikja sár eða slímhúðir s.s. í augum eða munni. Sjúkdóminn er ekki að finna á Íslandi og fleiri eyríkjum en hann fyrirfinnst í öllum heimsálfum. Ef einstaklingur smitast af hundaæði getur meðgöngutími verið allt frá 4 dögum upp í einhver ár þótt yfirleitt komi einkenni fram innan 3 mánaða. Fyrsta einkenni sjúkdómsins í mönnum er gjarnan dofatilfinning á svæðinu þar sem sárið var ef um bit var að ræða. Í framhaldinu geta komið fram margvísleg einkenni en tregða til að kyngja er dæmigerð og verður til þess að viðkomandi vill ekki drekka vatn (vatnsfælni) og slefar mikið (froðufellir). Máttminnkun eða lömun, hegðunarbreytingar og hár hiti eru algeng einkenni, að lokum öndunarstopp og dauði. Sjaldgæft er að fólk verði ofbeldisfullt og bíti en þeir sem sinna fólki með hundaæði geta þurft að fá bólusetningu í forvarnarskyni.
Ef einstaklingur verður fyrir biti eða klóri dýrs sem getur verið að sé smitað af hundaæði er mikilvægt að bregðast fljótt við. Viðkomandi ætti að fara undir eins á sjúkrahús og fá:
Sáraþvott með sápu og vatni í a.m.k. 5 mín., ekki má loka sárinu, einnig er rétt að baða sárið með sótthreinsandi lausn eftir þvottinn, t.d. joðlausn (povidone iodine) eða 70% alkóhóli.
Mótefni gegn hundaæði gefin í kringum sár og í vöðva – mótefni eru unnin úr blóði manna eða dýra sem hafa verið bólusett við sjúkdómnum. Þau eru erfið og dýr í framleiðslu og illfáanleg víða en þau kaupa tíma fyrir líkamann að byrja að mynda sjálfur mótefni í kjölfar bólusetningar.
Bólusetningu við hundaæði í annan útlim en mótefnið. Bólusetningin er gerð í húð eða í vöðva. Þetta þarf að endurtaka á degi 3, 7, 14 og 28 (síðasta skammtinum er stundum sleppt ef viðkomandi hefur fengið mótefni).
Sýklalyf vegna baktería sem dýrin geta borið óháð hundaæðinu.
Stífkrampasprautu ef langt síðan fékk síðast.
Einstaklingur sem hefur fengið hundaæðibólusetningu áður sleppur við mótefni og þarf ekki nema í mesta lagi tvo skammta af bóluefni í viðbót (dagar 0, 3) en áfram er mikilvægt að leita strax til læknis til að fá viðeigandi meðferð.
Ef töf verður á að fara á sjúkrahús, t.d. ef barn segir ekki strax frá biti eða ekki er hægt að komast fljótt á sjúkrahús er rétt að fara við allra fyrsta tækifæri. Ef einkenni eru komin fram er í flestum tilvikum of seint að reyna að bjarga viðkomandi.
Bólusetning við hundaæði
Til er bólusetning við hundaæði en ekki er ástæða til að bólusetja alla skammtímaferðalanga á svæði þar sem hundaæði fyrirfinnst. Sjúkdómurinn er afar hættulegur og engan tíma má missa við að leita meðferðar ef grunur er um að einhver hafi verið útsettur. Því getur verið ástæða til að bólusetja þá sem fara í ferðalög um afskekkt svæði þar sem meðferð eftir bit gæti verið ófáanleg eða nokkurra daga ferðalag þangað sem meðferð fengist. Einnig ættu allir sem vinna með villt dýr að vera bólusettir. Börn sem fara í ferðalög um svæði þar sem töluvert er um hundaæði eru ólíklegri en fullorðnir til að segja frá bitum og er því lægri þröskuldur fyrir bólusetningu þeirra.
Sjá nánar bólusetningar ferðamanna.
Hundaæði er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um hundaæði eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Höfuðlúsin er lítið skorkvikindi sem hefur aðlagað sig manninum og lifir sníkjulífi í mannshári á höfði og nærist á því að sjúga blóð úr hársverðinum. Hún er ekki talin bera neina sjúkdóma og því skaðlaus hýslinum. Allir geta smitast en staðfest smit er algengast hjá 3–12 ára börnum. Höfuðlúsasmit er ekki talið bera vitni um sóðaskap.
Mikilvægt er að þeir sem greinast með höfuðlús eða forráðamenn þeirra bregðist strax við smitinu, með þeim aðferðum sem ráðlagðar eru hér á eftir, til að komið sé í veg fyrir dreifingu til annarra.
Frá árinu 1999 hefur höfuðlús verið skráningarskyldur sjúkdómur og safna heilsugæslustöðvar, hver á sínu svæði, og skólahjúkrunarfræðingar upplýsingum um lúsasmit og senda til sóttvarnalæknis, einu sinni í mánuði.
Almenningur er beðinn um að tilkynna um lúsasmit til sinnar heilsugæslustöðvar.
Skoða má myndband um höfuðlús og kembingu á Youtube.
Lífsferill
Fullorðin höfuðlús er 2–3 millimetrar að stærð (svipað og sesamfræ), gráhvít eða ljósbrún á lit. Lífsferill hennar hefst í eggi sem kallað er nit. Á sex til tíu dögum klekst út úr nitinni, unglús (nymph), pínulítil, sem á 9–12 dögum þroskast yfir í fullorðna karl- eða kvenlús. Innan 24 klst. frá kynmökum, sem eiga sér stað í eitt skipti, byrjar kvenlúsin að verpa og festa nitina á hár og getur hún verpt allt að tíu eggjum á dag.
Lúsin hefur sex fætur og sérhannaðar klær til að komast um í hárinu og getur skriðið 6–30 cm á mínútu. Hún getur ekki flogið, stokkið né synt. Lífslengd kven- og karlhöfuðlúsa er allt að 30 dagar en ef þær detta úr hárinu út í umhverfið fjærri hlýjum, rökum og blóðríkum hársverðinum, veslast þær upp og deyja á 15–20 klukkustundum.
Nit - lúsaregg
Egg lúsarinnar eru kölluð nit og getur hún verpt allt að tíu eggjum á dag. Hún „límir" þau við höfuðhár með sérstöku efni sem hún framleiðir, um 1 cm frá hársverði en til að þau klekjist út þarf hitinn að vera um 22°C.
Nit er 0,8 mm löng og sést með berum augum og getur litið út eins og flasa en ólíkt flösu er hún föst í hárinu. Þegar nitin hefur klakist út sitja tóm egghylki áfram í hárinu og erfitt getur verið að sjá hvort þau eru full eða tóm en ef þau eru langt frá hársverðinum er líklegt að þau séu tóm eða lúsin í þeim dauð. Algengast er að finna nit í hárinu ofan við eyrun og við hárlínuna aftan á hnakkanum.
Ekki er hægt að smitast af lús með nitinni. Þó nit sé í hári er það ekki ótvírætt merki um lúsasmit.
Smitleiðir
Lúsin getur farið á milli hausa ef bein snerting verður frá hári til hárs í nægilega langan tíma til að hún geti skriðið á milli en hún getur hvorki stokkið, flogið né synt.
Höfuðlús sem fallið hefur út í umhverfi verður strax löskuð og veikburða og getur þ.a.l. ekki skriðið á annað höfuð og sest þar að. Þess vegna er talið að smit með fatnaði og innanstokksmunum sé afar ólíklegt en ekki er þó hægt að útiloka að greiður, burstar, húfur og þess háttar, sem notað er af fleiri en einum innan stutts tíma, geti hugsanlega borið smit á milli.
Einkenni smits
Tveir af hverjum þremur sem smitaðir eru af höfuðlús hafa engin einkenni.
Einn af hverjum þremur fær kláða. Kláðinn stafar af ofnæmi, sem myndast með tímanum (frá nokkrum vikum að þremur mánuðum), gegn munnvatni lúsarinnar sem hún spýtir í hársvörðinn þegar hún sýgur blóð. Kláðinn getur orðið mikill og húðin roðnað og bólgnað þegar viðkomandi klórar sér og í einhverjum tilfellum geta komið sár sem geta sýkst af bakteríum.
Greining
Leita þarf að lús í höfuðhárinu með nákvæmri skoðun, en það er best gert með kembingu með lúsakambi yfir hvítum fleti eða spegli og hafa góða birtu.
Mörgum finnst þægilegra að kemba blautt hár sem í er hárnæring (sjá nánari lýsingu um kembingu) en öðrum finnst þægilegra að kemba hárið þurrt.
Finnist lús, jafnvel bara ein, er það merki um að viðkomandi er með höfuðlús og þarf meðferð. Meðferðin getur falist í kembingu eingöngu (einu sinni á dag í 14 daga) eða meðferð með lúsadrepandi efnum.
Nit lítur í fljótu bragði út eins og flasa, en ólíkt flösu er hún föst við hárið og er helst að finna ofan við eyrun og við hárlínu aftan á hálsi.
Lúsakamburinn
Mikilvægt er að nota góðan lúsakamb. Bilið milli teinanna má ekki vera meira en 0–3 mm. Best er að nota kamba með stífum teinum.
Kembing í leit að höfuðlús í blautu hári
Þvo hár með venjulegri aðferð, skola og setja venjulega hárnæringu sem höfð er áfram í hárinu og hárið haft blautt.
Greiða burtu allar flækjur - hárið er enn blautt.
Skipta hárinu upp í minni svæði, til að auðvelda skoðun alls hársins.
Skipta frá greiðu/bursta yfir í lúsakamb og hafa undir hvítt blað eða spegil, til að auðveldara sé að sjá hvort lús fellur úr hárinu.
Draga kambinn frá hársverði að hárendum og endurtaka þar til farið hefur verið vandlega í gegnum allt höfuðhárið.
Eftir hverja stroku skal skoða hvort lús hefur komið í kambinn og þurrka úr með bréfþurrku áður en næsta stroka er gerð.
Nit lúsarinnar, sem líkist flösu í fljótu bragði en er föst við hárið, er oft að finna ofan við eyrun og við hárlínu aftan á hálsi. Nit ein og sér er ekki órækt merki um smit, sérstaklega ekki ef hún er langt frá hársverðinum því þá er lúsin í henni að öllum líkindum dauð.
Eftir kembingu alls hársins skal skola úr hárnæringuna.
Kemba aftur til að athuga hvort einhver lús hefur orðið eftir.
Ef lús finnst við kembingu þarf að þvo hárnæringuna úr og þurrka hárið, áður en meðferð með lúsadrepandi efni hefst.
Þrífa kambinn með heitu sápuvatni og þurrka.
Meðferð við höfuðlús
Til að greina höfuðlús í hári þarf að kemba hárið með góðum lúsakambi.
Einungis skal meðhöndla með lúsadrepandi efni, þá sem hafa í hári sínu lifandi lús.
Höfuðlúsaeyðing með „náttúrulegum" efnum
Rannsóknir hafa sýnt að jurtaseyði og ýmis gömul húsráð (s.s. að setja júgursmyrsli eða vaselín í hárið, majonesu, ólívuolíu, jurtaolíu o.s.frv.) drepa ekki höfuðlýs þó eitthvert gagn hafi reynst vera af Tea tree olíu.
Ekki er hægt að mæla með notkun ilmolíu í baráttunni við höfuðlús og líklegt er að slíkt geri ekkert gagn - engar rannsóknir eru til að styðja notkun slíkra efna.
Aldrei skal setja í hárið eldfim efni og eitruð, s.s. bensín eða kerósón, né efni sem ætluð eru til nota á dýrum.
Ef meðferð ber ekki árangur er líklegast að ekki hafi verið rétt staðið að henni s.s. að ekki hafi verið notað rétt efni, að ekki hafi verið notað nægilega mikið efni, að efnið hafi ekki verið haft nægilega lengi í hárinu eða að endursmit verði frá sýktum einstaklingum í umhverfinu s.s. fjölskyldumeðlimum eða nánum vinum.
Þrif í umhverfi
Ekki er þörf á sérstökum umhverfisþrifum til að ráða niðurlögum lúsasmits. Höfuðlýs í umhverfinu eru til lítils megnugar þegar þær eru ekki í hlýju höfuðhárs og með aðgang að mannsblóði og deyja á 15–20 klst., þ.e.a.s. innan sólarhrings.
Ef talin er þörf á, t.d. þar sem er sameiginleg greiða eða bursti, er rétt að þvo slík áhöld með heitu sápuvatni eða hella yfir þau heitu vatni og láta standa í nokkrar mínútur.
Sjá upplýsingar um höfuðlús á Heilsuveru.is
Sjá einnig Liceworld
Á vetri hverjum gengur inflúensan yfir norðurhvel jarðar á tímabilinu október til mars og er hún 2–3 mánuði að ganga yfir. Sambærilegur faraldur gengur síðan yfir á suðurhveli jarðar á tímabilinu júní til október. Í þungum faraldri eykst álag á heilbrigðiskerfið og í samfélaginu verður áberandi aukning á fjarvistum vegna veikinda, frá vinnu og skóla.
Árleg inflúensa kemur verst niður á eldri kynslóðinni og einstaklingum með undirliggjandi sjúkdóma með auknum fjölda dauðsfalla í kjölfar inflúensunnar vegna alvarlegra fylgikvilla hennar. Fyrir flesta er inflúensan hins vegar óþægileg veikindi sem ganga yfir á nokkrum dögum án alvarlegra afleiðinga.
Einkenni inflúensunnar koma oftast snögglega með háum hita, skjálfta, höfuðverk, beinverkjum, þurrhósta og hálssærindum.
Hægt er að verjast inflúensunni með árlegri bólusetningu sem gefur um 60–90% vörn gegn sýkingu. Það er því hægt að fá inflúensu þrátt fyrir bólusetningu, en meðal þeirra sem eru bólusettir dregur bólusetningin úr alvarlegum fylgikvillum sýkingarinnar og lækkar dánartíðni.
Sóttvarnalæknir mælist því til að áhættuhópar njóti forgangs við inflúensubólusetningar og fá þeir bólusetningu sér að kostnaðarlausu.
Inflúensa er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Dreifibréf nr. 1/2024. Bólusetning gegn árlegri inflúensu.
Jersíníu hefur ekki verið leitað í matvælum hérlendis. Sýkingar má oft rekja til þess að sýkillinn berst úr hrávöru í soðna vöru sem síðan er geymd lengi í kæliskáp. Sýkillinn getur fjölgað sér við kælihitastig. Sjúkdómseinkenni koma fram 3–7 dögum eftir neyslu matvæla sem innihalda sýkilinn. Sjúkdómseinkenni eru sótthiti, niðurgangur, kviðverkir og uppköst.
Sjúkdómseinkennin geta varað í 1–3 vikur. Fylgikvillar eins og liðabólga og gigt geta varað mánuðum, jafnvel árum saman.
Kampýlóbakter er algeng baktería um allan heim og smitar bæði menn og dýr. Í dýraríkinu er hana einna oftast að finna í fiðurfé. Margar tegundir eru til af bakteríunni en Campylobacter jejuni er langalgengasta orsök sýkinga í mönnum. Aðrar mun sjaldgæfari tegundir eru Campylobacter coli og Campylobacter lari.
Hérlendis greinist á ári hverju fjöldi einstaklinga og er smitið ýmist af innlendum eða erlendum uppruna. Árið 1999 geisaði faraldur hér á landi, sem rekja mátti til kampýlóbakter-mengunar í kjúklingum. Í kjölfar hans hófst mikið átak gegn kampýlóbakter-sýkingum og hefur tilfellum fækkað verulega. Miklum árangri hefur verið náð með auknu hreinlæti við framleiðsluna, auknu eftirliti og frystingu mengaðra kjúklinga. Fækkun sýkinga má auk þess þakka bættri meðferð matvæla í eldhúsum landsmanna. Hópsýkingar af völdum mengaðs vatns hafa einnig komið upp hérlendis.
Meðgöngutími sýkingar, þ.e. tími frá smiti þar til einkenna verður vart, eru 2–4 dagar í flestum tilfellum, en getur verið allt frá 1–7 sólarhringar.
Smitleiðir
Helsta smitleiðin er með menguðum matvælum, en smit með vatni er líka vel þekkt. Beint smit manna á milli getur átt sér stað, en það er einna algengast við umönnun bleiubarna með kampýlóbaktersýkingu.
Einkenni
Niðurgangur (getur verið blóðugur), ógleði, uppköst, krampakenndir kviðverkir og hiti, sem gengur í flestum tilfellum yfir án meðferðar á 4–5 dögum.
Fylgikvillar
Einstaka sinnum fer bakterían út í blóðið og veldur blóðsýkingu.
Greining
Greining fæst með ræktun bakteríunnar í saursýni og í einstaka tilfelli í blóði, ef um blóðsýkingu er að ræða.
Meðferð
Í flestum tilfellum er meðferð með sýklalyfjum óþörf, en stundum reynist nauðsynlegt að gefa vökva í æð til að bæta upp vökvatap.
Forvarnir
Kampýlóbakter er lögum samkvæmt tilkynningaskyldur sjúkdómur og ber að tilkynna til sóttvarnalæknis. Bóluefni gegn Kampýlóbakter er ekki til.
Góð vinnubrögð í eldhúsinu til að koma í veg fyrir krossmengun úr kjötvörum í aðrar fæðutegundir er besta og áhrifaríkasta forvörnin. Þegar kunnugt er um smit ber að hafa eftirfarandi í huga:
Góður handþvottur minnkar líkur á að smitið berist í aðra einstaklinga og er afar mikilvægur.
Forðast ber að framreiða mat fyrir aðra á meðan á veikindum stendur.
Sýktur einstaklingur er mest smitandi þegar hann er með niðurgang og er því ráðlegt að vera heima meðan einkenni eru til staðar.Eigið salerni er æskilegt en ekki nauðsyn.
Engra eftirræktana er þörf nema sá smitaði starfi við matvælaframleiðslu.
Kíghósti er alvarleg öndunarfærasýking hjá börnum einkum á fyrstu mánuðum ævinnar en hjá unglingum og fullorðnum þekkist sjúkdómurinn af langvarandi og þrálátum hósta en í raun er algengara að sýkingin valdi einfaldlega kvefeinkennum hjá þessum aldurshópum. Sýkingin stafar af bakteríu sem framleiðir eiturefni sem veldur slæmum hóstaköstum sem geta verið lífshættuleg hjá börnum á fyrstu 6 mánuðum ævinnar.
Faraldsfræði
Á árunum í kringum 1930–1940 létust þúsundir manna af völdum kíghósta en með tilkomu bóluefnis gegn sjúkdómnum hefur dregið mjög úr dánartíðni af völdum hans. Útbreiðsla sjúkdómsins hefur þó farið vaxandi síðustu 20 árin og telur Alþjóðaheilbrigðismálastofnunin að á milli 20–40 milljónir tilfella komi upp árlega í heiminum og þá aðallega í þróunarlöndum.
Þrátt fyrir góða þátttöku í bólusetningu gegn kíghósta þá hafa komið upp faraldrar á 3–5 ára fresti í mörgum löndum hjá fullorðnum og eldri börnum. Ástæðan er sú að verndandi áhrif bólusetningarinnar eru mest fyrstu árin í kjölfar bólusetningar og þarf endurtekna örvunarskammta til að viðhalda verndinni. Bólusetning ver þar að auki ekki alfarið gegn smiti, heldur fyrst og fremst gegn alvarlegum veikindum.
Smitleiðir og meðgöngutími
Smit berst milli manna með úða frá öndunarfærum (t.d. með hósta og hnerra). Einstaklingar eru smitandi frá því einkenni koma fram og almennt í 2 vikur eftir að hósti byrjar. Meðgöngutími sjúkdómsins, það er sá tími sem líður frá því að einstaklingur smitast og þar til sjúkdómseinkenni koma fram, er yfirleitt um 2–3 vikur.
Einkenni sjúkdómsins
Einkennin eru í fyrstu vægt kvef, síðan vaxandi hósti, slímsöfnun og slæm hóstaköst, sérstaklega á næturnar. Eftir um það bil tvær vikur færast einkennin í vöxt með áköfum hóstaköstum og fylgir þeim einkennandi soghljóð við innöndun. Önnur einkenni eru hnerri, nefrennsli og hiti. Einkenni sjúkdómsins geta verið til staðar í allt að 10 vikur. Ungum börnum á fyrstu 6 mánuðum ævinnar er sérlega hætt við alvarlegum afleiðingum sýkingarinnar sem geta verið öndunarstopp, krampar, lungnabólga, truflun á heilastarfsemi og dauði.
Greining
Sjúkdóminn má staðfesta með sýnatöku úr nefi/nefkoki og leit að erfðaefni bakteríunnar (PCR-próf). Taka skal sýni sem fyrst eftir upphaf veikinda. Hálsstrok er mun lakara sýni til að greina kíghósta en nefkoksstrok.
Ræktun bakteríunnar úr nefi/nefkoki og mótefnamælingar í blóði eru mögulegar rannsóknaraðferðir sem er lítið beitt núorðið.
Meðferð
Meðferð fer eftir hversu alvarlegur sjúkdómurinn er. Sýklalyf gera lítið gagn, nema mjög snemma á sjúkdómsferlinum, þá fyrst og fremst til að draga úr smiti bakteríunnar til annarra. Önnur meðferð lítur að hvíld, vökvainntöku og næringu. Lítil börn með kíghósta þurfa iðulega að dveljast langtímum á sjúkrahúsi.
Forvarnir
Bólusetning er áhrifarík til að koma í veg fyrir sjúkdóminn hjá ungum börnum. Mikilvægt er að byrja að bólusetja ung börn því sjúkdómurinn er hættulegastur hjá börnum yngri en 6 mánaða. Hér á landi eru börn bólusett við 3, 5 og 12 mánaða aldur og endurbólusett við 4 og 14 ára aldur. Bóluefnið verndar ekki lengur en í um 10 ár og því er möguleiki á að smitast síðar á ævinni. Víða erlendis hefur verið mælt með reglubundinni endurbólusetningu fullorðinna en hér á landi er eingöngu mælt með reglubundinni endurbólusetningu heilbrigðisstarfsmanna.
Bólusetning barnshafandi kvenna dregur verulega úr sjúkdómi hjá börnum á fyrsta ári, sérstaklega börnum undir 3ja mánaða aldri sem hafa ekki fengið bólusetningu sjálf. Frá árinu 2019 hefur öllum barnshafandi konum verið boðin bólusetning gegn kíghósta í mæðravernd.
Stöðva dreifingu kíghósta
Frá því að einkenni byrja þurfa einstaklingar með kíghósta að draga eins og kostur er úr umgengni við ungbörn og í u.þ.b. tvær vikur eftir að hósti byrjar (ef bólusettir innan 10 ára) eða lengur (óbólusettir eða lengra en 10 ár frá síðasta skammti). Fólk með kíghósta er almennt smitandi þegar einkenni koma fram og í 2 vikur eftir að hósti byrjar, samtals oft um 4 vikur. Óbólusettir geta verið smitandi lengur.
Forðastu að vera nálægt ungum börnum (<1 árs) og barnshafandi konum meðan þú ert smitandi.
Forðastu fjölmennar samkomur í u.þ.b. tvær vikur og notaðu andlitsgrímu ef þú þarft að fara á staði þar sem aðrir eru meðan einkenni eru veruleg.
Ef barn í leikskóla eða skóla fær kíghósta er rétt að fjölskylda barnsins geri skólanum viðvart svo hægt sé að upplýsa aðstandendur annarra barna um kíghóstasmit í skólanum. Fjölskyldur í viðkvæmri stöðu vegna kíghósta geta þá fengið ráðleggingar hjá sínum lækni um aðgerðir til að draga úr smithættu innan fjölskyldunnar.
Hafðu samband við heilsugæsluna (netspjall, skilaboð á Heilsuveru eða hringja) ef þú hefur verið í námunda við einstakling með kíghósta og þú ert ekki bólusett/-ur.
Hvernig má komast hjá að börn fái kíghósta?
Bólusetning gegn kíghósta með tveimur skömmtum bóluefninu er örugg vörn.
Á Íslandi er kíghósta bólusetning gefin við 3, 5 og 12 mánaða aldur og endurbólusett við 4 og 14 ára aldur.
Fylgikvillar kíghósta
Oftast batnar kíghósti án þess að valda verulegum vandamálum. Þau sem eru í mestri hættu á fá fylgikvilla eru börn sem eru yngri en 1 árs, sérstaklega yngri en 6 mánaða og óbólusett.
Minni hætta er á fylgikvillum hjá eldri börnum og fullorðnum og hjá bólusettum almennt.
Bólusetning barnshafandi kvenna dregur verulega úr sjúkdómi hjá börnum á fyrsta ári, sérstaklega börnum undir 3ja mánaða aldri sem hafa ekki fengið bólusetningu sjálf. Mælt er með bólusetningu gegn kíghósta á hverri meðgöngu.
Hjá börnum yngri en 6 mánaða og sérstaklega yngri en 3ja mánaða, sem ekki eru bólusett, er mikil hætta á alvarlegum veikindum með fylgikvillum eins og öndunarstoppi, krömpum, lungnabólgu, heilabólgu og jafnvel dauða.
Algengir fylgikvillar
Yngri en 1 árs:
Öndunarstopp
Lungnabólga
Krampar
Eldri börn og unglingar (í tengslum við hóstaköst):
Yfirlið
Rifbrot
Sjaldgæfir fylgikvillar
Yngri en 1 árs:
Heilabólga
Dauði
Sjá nánar:
Sóttvarnastofnun Evrópusambandsins - ECDC. Kíghósti (pertussis)
Kíghósti greinist á Íslandi. Frétt á vef 10. apríl 2024
Tilkynningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sjúkdómar sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af kíghósta með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Klamydía er kynsjúkdómur sem smitast með bakteríunni Chlamydia trachomatis. Bakterían tekur sér bólfestu á slímhúð kynfæra, þvagrásar eða í endaþarmi og getur valdið bólgum á þessum stöðum. Bakterían getur líka farið í slímhúð augna og jafnvel í háls og valdið þar sýkingu. Um 2000 Íslendingar greinast árlega með klamydíu.
Smitleiðir
Smit á sér stað við samfarir þegar sýkt slímhúð annars einstaklings kemst í snertingu við slímhúð hins. Smitun getur einnig átt sér stað við endaþarms- og munnmök.
Viss hætta er á því að klamydía geti borist í augu ef sýktur einstaklingur snertir kynfærin og nuddar síðan augun. Þess vegna er góður handþvottur mikilvægur, t.d. eftir að farið er á salerni. Nýburar geta smitast af augnsýkingu í fæðingu ef móðir er smituð af Klamydíu.
Komið í veg fyrir smit
Smokkurinn er EINA vörnin gegn smiti. Til þess að hann veiti hámarksvörn verður að nota hann rétt.
Er klamydía hættuleg?
Klamydíubakterían er hættuleg af því að hún getur valdið ófrjósemi hjá konum vegna bólgu í eggjaleiðurum sem síðan geta lokast. Klamydía er ein algengasta ástæða ófrjósemi ungra kvenna. Vegna þessarar hættu er mikilvægt að meðhöndla sjúkdóminn tímanlega. Meðhöndlun klamydíu er einföld, en það getur verið erfitt að vita hvort maður er smitaður eða ekki þar sem sjúkdómurinn er oft einkennalaus.
Einkenni klamydíu
Eins og gildir um marga kynsjúkdóma eru margir smitaðir af klamydíu án þess að vera með nein einkenni.
Þegar einkenni koma fram eru þau eftirfarandi:
Konur
Breytt útferð eða blæðing milli tíða.
Sviði við þvaglát og/eða tíð þvaglát.
Verkir í grindarholi. Fáir þú einnig hita, ættir þú að leita læknis samdægurs.
Karlar
Glær vökvi, gul eða hvít útferð úr þvagrásinni (það á aldrei að vera útferð úr þvagrás karla).
Sviði við þvaglát og/eða tíð þvaglát.
Eymsli og/eða verkir í pung.
Klamydíusýking getur í einstaka tilvikum valdið liðverkjum og liðbólgum bæði hjá körlum og konum.
Hvenær koma einkenni klamydíu eftir smit?
Ef þú á annað borð færð einkenni koma þau oft í ljós 1-3 vikum eftir kynmökin sem leiddu til smitsins. Í sumum tilvikum geta einkenni komið fáeinum dögum eftir smit.
Greining klamydíu
Karlmenn sem sofa hjá konum skila þvagsýni. Rannsókn hjá konum er strok frá leggöngum. Eftir atvikum þarf stundum að taka fleiri sýni, sjá upplýsingar á vef húð- og kynsjúkdómadeildar Landspítala.
Hægt er að fara í sýnatöku á öllum heilsugæslustöðvum og á göngudeild húð og kynsjúkómadeild Landspítala.
Sýnataka og meðferð klamydíu er skjólstæðingi að kostnaðarlausu.
Meðferð við klamydíu
Hægt er að meðhöndla klamydíu með sýklalyfjum. Passa þarf vel upp á að taka allar töflurnar sem gefnar eru og fylgja fyrirmælum læknis. Mikilvægt er að bólfélagi fái meðhöndlun samtímis, annars gætuð þið smitað hvort annað aftur.
Einnig gæti hinn aðilinn smitað aðra sem hann/hún stundar kynlíf með fái hann/hún ekki meðhöndlun. Ekki má stunda kynlíf fyrr en rannsókn og meðferð er að fullu lokið (allt að viku til 10 dögum eftir að meðferð byrjar, eftir því hvaða meðferð er gefin).
Ef annar aðilinn heldur áfram að vera með einhver einkenni verður að taka nýja prufu, þó ekki fyrr en 3–4 vikum eftir að meðferð lýkur. Mælt er með að allir sem stunda skyndikynni fari reglulega í kynsjúkdómaskoðun og láti athuga klamydíusmit.
Hvað með þá sem ég hef stundað kynlíf með?
Ef þú hefur fengið að vita að þú sért með klamydíu eru miklar líkur á því að einhverjir bólfélaga þinna síðustu 6-12 mánuðina séu með sjúkdóminn. Þess vegna er mikilvægt að allir sem þú hefur stundað kynlíf með sl. 12 mánuði séu látnir vita svo þeir geti fengið meðhöndlun ef þörf er á. Þetta kallast smitrakning.
Þú getur sjálf/sjálfur látið þá vita eða beðið lækninn um að hafa samband án þess að nafns þíns sé getið. Í öllum tilvikum er þó skylt að gefa upplýsingar um bólfélaga. Með því að hvetja þá sem þú hefur stundað kynlíf með til að fara í skoðun getur þú komið í veg fyrir að þeir smiti aðra í framtíðinni. Þannig getur þú komið í veg fyrir útbreiðslu þessa alvarlega sjúkdóms.
Klamydía er tilkynningarskyldur sjúkdómur.
Klasasýklar hafa fundist í kjöt- og fiskvörum, smurðu brauði og samlokum. Oftast hafa sýklarnir komist í matinn frá þeim sem starfa við matargerð. Algengustu orsakir eru fingurmein (kýli, ígerðir) og úðasmitun frá nösum, en margir einstaklingar hafa klasasýkla þar.
Léleg kæling er oft orsök fjölgunar sýkla. Eiturefni, sem er hitaþolið, myndast ekki undir 7°C og er kæling matvöru því góð vörn gegn þessum sjúkdómi.
Sjúkdómseinkenni koma fram 2–4 klukkustundum eftir neyslu matvæla sem innihalda sýkilinn og eiturefni sem hann myndar. Sýkillinn myndar eiturefni í matvælum sem veldur ógleði, uppköstum, kviðverkjum og niðurgangi sem geta staðið í 1–2 daga.
Hvað er kláðamaur?
Kláðamaur (scabies) er sníkjudýr sem lifir í húð manna. Þetta er algengur húðsjúkdómur um allan heim sem getur smitast við kynmök.
Hvernig smitar maurinn?
Kláðamaur smitar við nána snertingu en einnig á annan hátt, svo sem ef sofið er í rúmi smitaðs einstaklings þar sem ekki hefur verið skipt um rúmföt eða notuð eru sömu handklæði. Afar ólíklegt er að smit geti átt sér stað þótt smitaður einstaklingur heilsi með handabandi, en ef haldist er lengi í hendur og húðin er heit og þvöl kemur maurinn fram á yfirborðið og getur smitað. Smit á klósettsetum er afar ólíklegt. Maurinn getur lifað í tvo til þrjá sólarhringa utan líkamans. Það tekur fjórar til sex vikur frá smitun þar til einkenni koma í ljós, hafi viðkomandi aldrei fengið kláðamaur, en hafi hann fengið kláðamaur áður geta einkenni komið fram eftir fáeina daga.
Hver eru einkenni af völdum kláðamaurs?
Kláðamaurinn veldur útbrotum og kláða. Útbrotin koma gjarnan á þá staði líkamans þar sem maurinn kann best við sig; milli fingra, á úlnliðum, í mittinu, á baki og kringum kynfærin. Afar óvenjulegt er að maurinn komi í andlit. Kláðinn er oft mestur á nóttinni undir hlýrri sæng.
Er hægt að fá meðferð við kláðamaur?
Meðferðin felst í því að smyrja allan líkamann (nema andlit og hársvörð) með áburði sem drepur maurinn. Áburðinn er hægt að kaupa án lyfseðils í lyfjaverslunum og leiðbeiningar fylgja í pakkanum.
Bólfélagi og fjölskyldumeðlimir verða að fá meðferð samtímis svo smitun eigi sér ekki stað að nýju. Sængurfatnaður og föt eru þvegin á venjulegan hátt. Kláðinn getur haldið áfram í nokkrar vikur eftir að meðferð lýkur þótt maurinn sjálfur sé horfinn.
Sjá einnig upplýsingar á Heilsuveru.
Kossageit (impetigo) er sýking í ystu lögum húðarinnar sem í flestum tilfellum er orsökuð af grúppu A streptókokkum (keðjukokkum). Í um þriðjungi tilfella má finna Staphylococcus aureus (klasakokka) ýmist einan sér eða með streptókokkunum. Stafýlókokkar og streptókokkar geta einnig verið í hálsi og á órofinni húð án þess að gefa nokkur einkenni þaðan. Sýkingin nær oftast fótfestu eftir minni háttar húðrof.
Einkenni
Kossageit byrjar oftast sem litlar blöðrur sem rofna auðveldlega og við það myndast gulleitt hrúður sem situr fast. Útbrotin eru algengust í andliti og á höndum. Stöku sinnum geta margar litlar blöðrur runnið saman og getur þá myndast stórt svæði þakið gulleitu hrúðri. Oft fylgir kláði og getur sýkingin breiðst út ef viðkomandi klórar sér. Engir verkir eru á sýkingarsvæðinu og almenn einkenni eru lítil sem engin. Sýkingin gengur yfir án örmyndunar.
Smitleiðir
Kossageit smitast auðveldlega og smit innan fjölskyldu og í daggæslu barna er vel þekkt vandamál. Bakterían kemst á fingur þegar komið er við úbrotin og smitar áfram með höndum til annarra. Smit getur einnig borist á milli með hlutum, sem dæmi má nefna leikföng og handklæði.
Greining
Greining fæst í flestum tilfellum við skoðun. Hægt er að taka ræktun frá útbrotunum og þannig fá vitneskju um hvaða baktería veldur sýkingunni og upplýsingar um sýklalyfjanæmi.
Meðferð
Oft er engin þörf á sýklalyfjameðferð heldur nægir að þvo með vatni og sápu, mýkja hrúðrið og fjarlægja það varlega. Ef sú meðferð dugar ekki má nota sýkladrepandi krem (Fucidin eða Topicin), en ónæmi gegn lyfjunum er þó vel þekkt. Ef kossageit er útbreidd getur sýklalyfjameðferð með töflum eða mixtúru reynst nauðsynleg.
Forvarnir
Ekki er til bóluefni gegn kossageit.
Besta forvörnin er hreinlæti og góður handþvottur.
Aðgerðir við hópsýkingar í daggæslu barna
Góður handþvottur ásamt eigin handklæði fyrir alla, starfsmenn og börn eða einnota pappírsþurrkur er mjög mikilvægur þáttur í að stöðva útbreiðslu smitsins. Einnig er mikilvægt að klippa neglur barnanna.
Við útbreidda sýkingu eru tilmæli til foreldra að halda barninu frá daggæslu þar til hrúðrið er fallið af og svæðið er orðið þurrt. Ef barnið hefur fengið sýklalyf (krem eða í inntöku) má barnið koma þegar 24 klst. eru liðnar frá fyrsta sýklalyfjaskammti. Ef einungis eru stöku blöðrur á litlu svæði getur verið nægjanlegt að hylja svæðið með umbúðum svo barnið geti ekki sett fingurna í útbrotin.
Kólera er sýking í meltingarfærum orsökuð af bakteríunni Vibrio cholerae af sermisgerðunum O1 og O139. V. cholerare 01 er með tvær lífgerðir, sem kallast klassísk og El Tor.
Sýkingar völdum V.cholerae eru afar sjaldséðar á vesturlöndum en sjúkdómurinn er landlægur í þróunarlöndunum þar sem hreinlæti er ábótavant. Á tímabilinu 1817–1961 komu upp sjö heimsfaraldrar sem oftast áttu uppruna sinn í Asíu og bárust hægt til Evrópu og Ameríku. Sá síðasti kom upp 1961 í Indónesíu og barst víða um heim á næstu áratugum. Allir þessir sjö heimsfaraldrar eru taldir vera af völdum Vibrio cholerae O1. Árið 1992 varð á Indlandi í fyrsta sinn vart sýkingar af völdum Vibrio cholerae O139. Þessi stofn hefur síðan þá greinst í a.m.k. 11 löndum í Suð-austur Asíu og ekki er ólíklegt að hann eigi eftir að dreifast víðar.
Á síðustu árum hefur kólera víða komið upp, oftast í tengslum við slæma hreinlætisaðstöðu og ófullnægjandi aðgang að hreinu vatni. Slíkar kringumstæður geta myndast við hamfarir sem rjúfa vatnsleiðslur og eyðileggja hreinlætiskerfi. Annað dæmi er fólksflutningar sem leiða til mikils mannfjölda sem dvelur við slæmar aðstæður í lengri tíma í flóttamannabúðum með takmarkaðan aðgang að hreinu vatni og viðundandi hreinslætisaðstöðu. Auk þess er kólera landlæg víða þar sem hreinlæti er ábótavant. Alþjóðaheilbrigðismálastofnunin áætlar að á hverju ári veikist frá 1,3 til 4 milljónir af kóleru sem leiðir til 21.000–143.000 dauðsföllum árlega.
V.cholerae þrífst vel á vatnasvæðum. Hún getur lifað árum saman og fjölgað sér utan mannslíkamans. Bakterían myndar eiturefni (toxín) sem veldur einkennum kóleru.
Smitskammturinn er stór, þ.e. mikinn fjölda baktería þarf til að valda sýkingu.
Smitleiðir
Aðalsmitleiðin er með vatni og mat sem mengast hefur með saur frá smitandi einstaklingum. Þegar neysluvatn mengast geta sýkingarnar verið mjög útbreiddar. Matvæli sem einna helst eru tengd sýkingum eru hrísgrjónaleifar, sjávarafurðir, hrár fiskur, hráar ostrur og grænmeti.
Beint smit manna á milli er sjaldséð.
Meðgöngutími
Meðgöngutími sýkingar, þ.e. tími frá smiti þar til einkenna verður vart er frá 12–72 klst.
Einkenni
Flestir þeirra sem smitast af kóleru eru einkennalausir, en geta borið bakteríuna í hægðunum í 1–2 vikur. Flestir sem fá einkenni eru með vægan sjúkdóm sem erfitt er að greina frá öðrum smitandi þarmasýkingum. Færri en 10% sjúklinga eru með dæmigerða sjúkdómsmynd kóleru með miklum vatnskenndum niðurgangi og uppköstum, en bráð sýking getur leitt til blóðþrýstingsfalls og dauða á mjög skömmum tíma.
Greining
Saursýni í ræktun.
Meðferð
Meðferð beinist að því að bæta upp tap á vökva og söltum sem verður vegna niðurgangs og uppkasta. Ef rétt meðferð er gefin, deyja minna en 1% þeirra sem sýkjast. Sýklalyfjameðferð kemur einnig til greina en hún styttir tímann sem einkenni vara og einnig tímann sem viðkomandi er með bakteríuna í hægðunum.
Forvarnir
Ferðamenn á landssvæðum þar sem kólera er landlæg ber að drekka soðið vatn eða vatn á flöskum og forðast fæðutegundir sem tengst hafa sýkingum af völdum V.cholerae. Til er bóluefni með þokkalega vörn gegn sýkingum af völdum V.cholerae O1, það veitir einnig vissa vörn gegn ferðamannaniðurgangi af völdum E.coli.
Bóluefnið er ekki á skrá á Íslandi.
Kólerusýking er lögum samkvæmt tilkynningarskyldur sjúkdómur til sóttvarnalæknis.
Ýmsar tegundir af kólígerlum geta valdið niðurgangi. Kólígerlar eru mjög útbreiddir í náttúrunni og allir einstaklingar hafa þá í þörmum. Sumir stofnar þeirra mynda eiturefni sem getur valdið niðurgangi. Þeir geta einnig valdið matarsýkingum.
Þessir sýklar eru sennilega algengasta orsök niðurgangs hjá ferðamönnum í sólarlöndum og er mjög erfitt að varast þá. Einkum er um kennt hrámeti alls konar og menguðu vatni.
Ferðamenn skyldu gæta fyllstu varúðar varðandi mataræði í þeim löndum þar sem niðurgangur er algengastur. Oftast er um tiltölulega væg einkenni að ræða, en geta þó verið talsvert svæsin og staðið nokkuð lengi. Á undanförnum árum hefur orðið vart við þess háttar sýkingar hér á landi. Þá hefur sums staðar erlendis borið á vaxandi fjölda sýkinga af völdum sérstakra kólígerla (E.coli O157:H7). Þeir mynda eiturefni sem valda m.a. alvarlegum blæðingum í þörmum. Þessi sýkill hefur einkum borist í menn með menguðu kjöti sem er soðið eða steikt á ófullnægjandi hátt.
Kynfæraáblástur er sýking af völdum veirunnar Herpes simplex, tegund 2, sem orsakar litlar blöðrur og sár á kynfærum. Veiran berst frá húðsmitinu og sest í taugahnoð við mænuna. Þar getur hún legið í dvala árum saman, oftast að skaðlausu fyrir þann sem er smitaður. Veiran getur þó leitað til baka eftir tauginni til húðar eða slímhúðar, venjulega til sama staðar og í upphafi. Oft getur liðið langur tími þangað til sýkingin kemur fram aftur. Einkennin minnka og hverfa oftast alveg með tímanum. Kynfæraáblástur er algengur sjúkdómur.
Hvernig smitast kynfæraáblástur?
Kynfæraáblástursveiru er að finna í sýktum sárum og sáravökvum. Veiran smitar aðallega þegar sár eða sáravökvi snertir slímhúð kynfæris, endaþarms, augna, vara eða munns bólfélagans.
Smit getur einnig átt sér stað ef maður fær sýktan sáravökva á hendurnar og snertir síðan eigin slímhúð eða slímhúð annarra.
Komið í veg fyrir smit
Smokkurinn getur bara verndað þá hluta kynfæranna sem hann hylur. Veira í sári sem er ekki hulin smokki getur því smitað við samfarir. Smithættan er mest þegar sjúkdómurinn er með sýnilegum blöðrum og sárum og rétt áður en blöðrurnar koma fram. Þú ættir því ekki að hafa samfarir þegar ástand þitt er þannig. Þegar engar blöðrur eða sár eru á húð eða slímhúð er smithættan minni.
Góður handþvottur þegar sár og blöðrur koma fram getur komið í veg fyrir að þú smitir aðra með höndunum.
Er kynfæraáblástur hættulegur?
Kynfæraáblástur getur verið mjög svæsinn sjúkdómur, sérstaklega í upphafi smitsins, og getur valdið töluverðum óþægindum. Hann er samt hættulaus fyrir konuna en veiran getur valdið alvarlegri sýkingu hjá nýfæddum börnum sem geta smitast af móðurinni í fæðingu. Því er mikilvægt fyrir þungaðar konur að láta lækninn vita um kynfæraáblásturssýkingu.
Einkenni
Fyrstu einkenni eru sviði eða verkur í húð eða slímhúð en síðan koma fram misstórar blöðrur. Blöðrurnar springa oft fljótt og verða að sársaukafullum sárum. Samtímis koma oft eymsli í nárann vegna eitlastækkana ef sýkingin er í kynfærum. Auk þess getur sýkingin valdið hita, höfuðverk, slappleika og í undantekningartilfellum heilahimnubólgu.
Í fyrsta sinn sem blöðrur og sár myndast gróa þau vanalega innan þriggja vikna. Þegar endursýking á sér stað koma sárin yfirleitt á sama stað og áður en eru vægari, sársaukaminni og gróa oftast hraðar.
Hvenær koma einkennin í ljós eftir smit?
Einkennin koma vanalega í ljós einni til þremur vikum eftir smit. Sumir fá einkennin seinna og eru dæmi um að liðið geti langur tími þar til einkennin koma fram. Flestir sem smitast fá reyndar aldrei sár og blöðrur og margir vita því aldrei um að þeir eru smitaðir af kynfæraáblæstri.
Greining
Auðvelt er að greina kynfæraáblástur, ef einkennin eru komin fram, með skoðun læknis og/eða sýnatöku til rannsóknar.
Meðferð
Ennþá er engin lækning til við kynfæraáblæstri. Aftur á móti er til meðferð sem getur dregið úr einkennum og stytt tímann sem þú ert með blöðrur og sár. Til þess að meðferðin virki þarf að hefja hana eins fljótt og unnt er. Þú þarft ekki meðhöndlun ef sárin eru þér ekki til ama.
Leiðbeiningar um Legionellu, fyrir almenning. Útgefið September 2023
Sýking af völdum Legionella pneumophila greindist fyrst eftir ráðstefnu gamalla bandarískra hermanna sem haldin var á hóteli í Fíladelfíu árið 1976. Hátt í 200 manns veiktust og margir dóu. Við krufningu fannst bakterían í sýni frá lungum og var henni gefið nafnið Legionella pneumophila.
Nú eru þekktar yfir 40 tegundir Legíónella - bakteríunnar en einungis fáar þeirra eru sjúkdómsvaldandi í mönnum.
Náttúruleg heimkynni bakteríunnar eru í vatni, hún þolir hitastig frá 0–63°C en kjörhitastig hennar er u.þ.b. 30–40°C. Legíónella getur lifað árum saman í vatnstönkum við 2–8°C og sest oft í lokuðum endum pípulagna stórra bygginga þar sem vatnið stendur kyrrt og hitastig er ekki hátt.
Hérlendis hafa greinst stöku tilfelli, ýmist af innlendum uppruna eða eftir dvöl á hótelum erlendis.
Einkenni
Fullfrískir ungir einstaklingar geta fengið bakteríuna í öndunarvegi án þess að veikjast og er hún hættulítil í þeim tilvikum. Alvarleg veikindi verða yfirleitt hjá einstaklingum með undirliggjandi áhættuþætti. Helstu áhættuþættir eru hár aldur, reykingar, langvinnir lungnasjúkdómar, ónæmisskerðing, alkóhólsýki og nýrnabilun.
Sýking af völdum Legíónella birtist í eftirfarandi sjúkdómsmyndum:
Pontiac fever
Ungt fólk án undirliggjandi sjúkdóma getur fengið bráð flensulík einkenni með beinverkjum, hita, hrolli og höfuðverk án lungnabólgu. Einkennin ganga yfir á 2–5 dögum án meðferðar. Meðgöngutími sýkingarinnar, þ.e. tími frá smiti þar til einkenna verður vart er 1–2 sólarhringar.
Hermannaveiki (Legionnaires disease)
Helstu einkenni eru hiti, hrollur, hósti, beinverkir, höfuðverkur, lystarleysi og stundum niðurgangur. Lungnabólga er alltaf hluti af sjúkdómsmyndinni. Gangur sjúkdómsins er misslæmur og dauðsföll verða hjá 5–30% tilfella.
Meðgöngutími hermannaveiki, þ.e. tími frá smiti þar til einkenna verður vart, er 2–10 dagar.
Smitleiðir
Smit verður þegar svifúði (aerosol) myndast frá vatnsleiðslum eða vatnstönkum. Slík svifúðamyndun á sér oftast stað út frá loftkælingum og kæliturnum sem ætlaðir eru til kælingar á stóru iðnaðarhúsnæði, hótelum og verslunarmiðstöðvum. Vitað er um tilfelli eftir svifúðamyndun út frá heitum nuddpottum og gufu- og rakagjafa í grænmetisverslun. Sjúkrahússýkingar hjá inniliggjandi sjúklingum hafa einnig komið upp. Smit manna á milli á sér ekki stað.
Greining
Þrjár mismunandi aðferðir eru notaðar til greiningar á Legíónella-sýkingu:
Greining á mótefnavökum í þvagi.
Loftvegasýni til greiningar á erfðaefni bakteríunnar (PCR)
Sýni frá neðri loftvegum í ræktun.
Mæling á mótefnum í blóði.
Meðferð
Engin þörf er á meðferð gegn Pontiac fever því að sjúkdómurinn gengur yfir án meðferðar. Hermannaveiki er hins vegar alvarlegur sjúkdómur sem ávallt ber að meðhöndla með sýklalyfjum og í mörgum tifellum er þörf á sjúkrahúslegu.
Forvarnir
Legionella pneumophila sýking er lögum samkvæmt tilkynningarskyldur sjúkdómur til sóttvarnalæknis. Við grun um tilfelli af innlendum uppruna er mikilvægt að framkvæma rannsókn til að komast að uppruna smitsins og taka sýni frá hugsanlegum smitstað. Ekki er til bóluefni gegn sjúkdómnum.
Vatnsleiðslur stórra bygginga skulu vera þannig uppbyggðar að vatn standi ekki í leiðslunum.
Hitastig vatns >65°C dregur úr fjölda baktería í vatninu.
Fylgja ber ákveðnum verklagsreglum á sjúkrahúsum um m.a. meðferð sjúklinga í öndunarvélum og hreinsun á friðarpípum.
Klórun á vatni ber lítinn árangur.
Leishmanssýki er hitabeltissjúkdómur af völdum frumdýrs (protozoa) sem berst til manna með sýktum sandflugum.
Til eru ýmsar gerðir af Leishmanssýki í mönnum. Sýkin getur valdið húðsárum sem læknast oftast af sjálfu sér innan nokkurra mánaða en geta skilið eftir ljót ör.
Sjúkdóminn er að finna víða um heim, m.a. í Miðjarðarhafslöndum. Leishmanssýki getur lagst á innri líffæri og valdið hita, veikindatilfinningu, þyngdartapi og blóðleysi, bólgnu milta, lifur og eitlabólgu. Flest tilfelli greinast í Bangladesh, Brasilíu, Indlandi, Nepal og Súdan.
Ekki eru til bóluefni eða önnur lyf gegn þessum sjúkdómi. Besta ráðið fyrir ferðamenn er að forðast bit sandflugunnar.
Hvað er lekandi?
Lekandi er kynsjúkdómur sem stafar af bakteríunni Neisseria gonorroheae, en bakterían tekur sér bólfestu í kynfærum, þvagrás, endaþarmi eða hálsi.
Hvernig smitast lekandi?
Smit á sér stað við samfarir þegar sýkt slímhúð kemst í snertingu við slímhúð bólfélaga. Smitun getur einnig átt sér stað við endaþarms- og munnmök. Smit getur einnig orðið í fæðingu og valdið augnsýkingu hjá nýburum.
Hvernig get ég komið í veg fyrir smit?
Smokkurinn er EINA vörnin gegn smiti. Til þess að hann veiti hámarksvörn verður að nota hann rétt.
Er lekandi hættulegur?
Lekandi er alvarlegur sjúkdómur því hann getur valdið ófrjósemi eins og klamydía. Þetta á bæði við um konur og karla. Lekandi getur einnig valdið sýkingu og bólgu í liðum, augnsýkingum og í verstu tilvikum sýkingu í legi, eggjaleiðurum hjá konum og kviðarholi.
Hver eru einkenni lekanda?
Bakterían veldur bólgu í leghálsi og þvagrás kvenna og karla en getur einnig sýkt leg og eggjaleiðara kvenna en eistu og eistnalyppur karla. Þá eru dæmi þess að bakterían geti borist í blóð einstaklinga og valdið sýkingu í húð og liðum. Lekandasýking er þekktur orsakavaldur ófrjósemi meðal kvenna og karla.
Einkenni lekanda eru svipuð og einkenni klamydíu, en einkennin og bólgurnar eru gjarnan meiri en í klamydíu. Lekandi getur líka verið einkennalaus. Venjuleg einkenni eru breyting á lit og lykt á útferð úr leggöngum eða þvagrás, aukin útferð úr þvagrás, sársauki við þvaglát (eins og að pissa rakvélarblöðum) eða verkur í grindarholi, hjá bæði konum og körlum. Sýking getur einnig komið í háls og endaþarm.
Hvenær koma einkennin í ljós eftir smit?
Fáir þú einkenni koma þau oftast fram 1-7 dögum eftir smit en geta komið fram síðar.
Hvernig er hægt að greina lekanda?
Hægt er að staðfesta lekanda með þvagsýni hjá karlmönnum sem sofa hjá konum. Konur skila stroki frá leggöngum. Eftir atvikum þarf stundum stroksýni úr þvagrás, leggöngum, hálsi eða endaþarmi. Hægt er að fá sýnatökur á öllum heilsugæslum og hjá göngudeild húð- og kynsjúkdóma Landspítala.
Meðferð við lekanda
Notuð eru sýklalyf við lekanda. Margir stofnar lekandabakteríunnar eru ónæmir gegn ýmsum sýklalyfjum. Þess vegna er nauðsynlegt að taka sýni til ræktunar til að kanna næmi bakteríunnar fyrir sýklalyfjum svo hægt sé að tryggja að rétt sýklalyf hafi verið valið. Þú verður alltaf að fara í skoðun eftir meðferðina til að tryggja árangur hennar.
Hvað með þá sem ég hef stundað kynlíf með?
Hafir þú stundað kynlíf með einhverjum síðasta árið frá smiti, eru miklar líkur á því að einhverjir þeirra hafi smitast af lekanda. Því er mikilvægt að allir sem þú hefur stundað kynlíf með sl. 12 mánuði séu látnir vita svo þeir geti fengið meðhöndlun ef þörf er á. Þetta kallast smitrakning.
Þú getur sjálf/sjálfur látið þá vita eða beðið lækninn um að hafa samband án þess að nafn þíns sé getið. Í öllum tilvikum er þó skylt að gefa upplýsingar um bólfélaga.
Með því að hvetja þá sem þú hefur stundað kynlíf með til að fara í skoðun getur þú komið í veg fyrir að þeir smiti aðra. Þannig getur þú komið í veg fyrir útbreiðslu þessa alvarlega sjúkdóms.
Lekandi er tilkynningarskyldur sjúkdómur.
Leptóspírósa er súna (zoonosis), þ.e. sjúkdómur sem smitar bæði dýr og menn, og er algengur sjúkdómur í dýrum í heiminum. Á Norðurlöndunum er leptóspírósa hins vegar sjaldgæfur sjúkdómur í dýrum, en þrátt fyrir það sýna mælingar á mótefnum að smit á sér þar stað meðal dýra og á sennilega uppruna í nagdýrum. Á fyrri helmingi 19. aldar var leptóspírósa vel þekkt sýking í mönnum á Norðurlöndum, en síðastliðna áratugi hafa öll tilfellin verið hjá ferðamönnum sem urðu fyrir smiti með menguðu vatni á erlendri grundu.
Smitefni
Smitefnið er baktería sem kallast Leptospira interrogans. Bakterían er með margar sermisgerðir (serovar). Helstar þeirra eru: i) sermisgerð icterohaemorrhagiæ, sem er helsta orsök alvarlegustu sjúkdómsmyndarinnar, Weils-sjúkdóms, ii) sermisgerð canicola, sem smitaðist aðallega frá hundum en veldur mildari sjúkdómi en ofannefnd sermisgerð og iii) sermisgerð sejroe, sem var aðallega í kúm áður fyrr og olli sjúkdómi í bændum. Leptospira tilheyrir spíróketum, sem er samheiti fyrir undnar bakteríur.
Smitleiðir og meðgöngutími
Smit berst aðallega eftir snertingu við þvag eða vatn sem mengast hefur þvagi frá rottum eða öðrum smituðum dýrum. Algengast er að smitið berist frá nagdýrum en önnur villt dýr og húsdýr geta líka borið smitið. Bakterían fer inn um smá sár eða sprungur í húðinni en getur einnig borist í slímhúðir í augum, nefi og munni. Bakterían getur lifað marga mánuði í vatni og rakri jörð. Smit berst ekki manna á milli.
Meðgöngutími, þ.e. tími frá smiti þar til einkenni koma í ljós eru ein til tvær vikur.
Einkenni og fylgikvillar
Klínísk sjúkdómsmynd er breytileg. Algengust er sýking án einkenna eða sýking með hita og einkennum sem líkjast inflúensu sem ganga yfir án greiningar. Við Weils- sjúkdóm, sem er alvarlegasta sjúkdómsmyndin, fara bakteríurnar út í blóðið. Helstu einkenni eru þá hár hiti, kalda, höfuðverkur og beinverkir. Eftir 4 til 5 daga koma í ljós áhrif á lifrar- og nýrnastarfsemi með tilheyrandi gulu og vökvasöfnun í líkamanum. Einnig geta orðið blæðingar í slímhúðum og lungum. Þetta er lífshættulegt ástand sem getur leitt til dauða.
Greining
Greinargóð sjúkdómssaga með upplýsingum um utanlandsferðir og snertingu við óhreint vatn eða þvag frá dýrum. Blóð- og þvagræktun frá sjúklingi m.t.t . Leptospira interrogans. Einnig er hægt að mæla mótefni í blóðsýni frá viðkomandi.
Meðferð
Sýklalyfjameðferð, oftast penicillin.
Forvarnaraðgerðir
Notkun á gúmmístígvélum og gúmmíhönskum við vinnu þar sem talin er aukin hætta á smiti, t.d. við vinnu í klóaki. Forðast ber að baða sig í vatni ef möguleiki er á að það sé mengað með Leptospira.
Ekki er til bóluefni gegn sjúkdómnum.
Lifrarbólga A er sjúkdómur sem orsakast af veiru (hepatits A virus). Hann er landlægur í Afríku, Suður-Ameríku og víðast hvar í Asíu.
Lifrarbólga A er sjaldséður sjúkdómur á Íslandi og þau tilfelli sem koma upp eru oftast vegna smits sem viðkomandi verður fyrir erlendis.
Smitleiðir
Aðalsmitleiðin er með saur-munn smiti, ýmist beint eða óbeint. Veiran skilst út með saur sýktra og smitandi einstaklinga sem eru smitandi frá því tveim vikum áður en einkenna verður vart þar til einni viku eftir upphaf einkenna.
Veiran lifir lengi í vatni og getur t.d. fjölgað sér í ostrum og kræklingum. Veiran getur einnig smitast með öðrum matvælum sem ýmist hafa mengast frá smitandi einstaklingi eða með menguðu vatni. Smitið getur einnig borist beint á milli manna við náin samskipti, t.d. milli þeirra sem búa á sama heimili, í daggæslu barna eða við kynmök.
Einkenni
Í fyrstu eru undanfarandi einkenni gulu ráðandi með sem líkjast flensueinkennum, ónotum í efri hluta kviðar, lystarleysi og ógleði, hita allt að 39°C og stöku sinnum vöðva- og liðverkjum. Nokkrum dögum síðar getur komið fram gula og dökknar þá þvag og hægðir lýsast. Gula og kláði geta varað vikum og mánuðum saman. Ekki fá allir sem sýkjast einkenni, en flestir finna fyrir þreytu og lítilli matarlyst í vikur eða mánuði. Börn fá sjaldnar einkenni en fullorðnir og stærstur hluti barna undir sex ára aldri er einkennalaus en þau geta hæglega borið smitið áfram. Lifrarbólga A gengur alltaf yfir, þ.e. sýkingin verður aldrei langvinn.
Meðgöngutími lifrarbólgu A, þ.e. tími frá smiti til upphafs einkenna, er oftast um fjórar vikur, en getur verið allt frá tveimur til sex vikur.
Greining
Lifrarbólga A er greind með mótefnamælingum í blóði. Niðurstöður liggja fyrir innan nokkurra daga frá því að próf er tekið.
Meðferð
Lifrarbólga A gengur sjálfkrafa yfir án nokkurrar meðferðar.
Forvarnir
Gæta ber fyllstu varúðar við val matar og vatns í löndum þar sem hreinlæti gæti verið ábótavant. Hægt er að fyrirbyggja lifrarbólgu A með bólusetningu eða með því að gefa mótefni í vöðva. Mótefnin veita vörn í einungis 2–3 mánuði. Bóluefnið er gefið í tveimur sprautum með 6–12 mánaða millibili einstaklingum eins árs og eldri og talið er að það veiti vörn í a.m.k. 20 ár. Þegar kunnugt er um smit ber viðkomandi að hafa í huga að góður handþvottur eftir salernisferðir og áður en matvæli eru handleikin er áhrifamesta vörnin gegn því að smita aðra.
Bráð lifrarbólga er lögum samkvæmt tilkynningarskyldur sjúkdómur til sóttvarnalæknis.
Lifrarbólga B (hepatitis B) er algeng víða. Veiran smitast milli manna við nána snertingu (samfarir, til barns frá móður í fæðingu eða jafnvel ef smitaður einstaklingur bítur annan) eða við stunguóhöpp, blóðgjafir ef ekki er skimað fyrir veirunni og þess háttar.
Hvað er lifrarbólga B?
Lifrarbólga B þýðir að það sé bólga í lifrinni sem lifrarbólguveira B veldur, en hún er ein af mörgum veirum sem getur orsakað lifrarbólgu. Fyrstu einkenni sýkingarinnar eru vegna bráðrar lifrarbólgu, sem gengur yfir, en ekki fá allir einkenni. Hluti smitaðra fær viðvarandi lifrarbólgu, einkum ef smitið verður á barnsaldri.
Hvernig smitast lifrarbólga B?
Veiran finnst í líkamsvessum eins og blóði, sæði og leggangavökva/slími, jafnvel áður en einkenni koma fram og hjá einkennalausum smituðum. Við samfarir smitast veiran með þessum líkamsvessum á kynfæri, í munn og endaþarm. Veiran getur einnig smitast með blóðblöndun og nálarstungum. Barn getur smitast í fæðingu ef móðirin er smitandi.
Hvernig get ég komið í veg fyrir smit?
Bólusetning gegn lifrarbólgu B er áhrifarík forvörn gegn smiti. Ekki er bólusett gegn lifrarbólgu B í almennum barnabólusetningum hér á landi en hægt er að fá bólusetningu hjá heilsugæslum, á sjúkrastofnunum og þar sem boðið er upp á ferðamannabólusetningar.
Tvo skammta með minnst 4 vikna millibili þarf fyrir skammtímavörn (vörn í allt að 18 mánuði) og þann þriðja 6–12 mánuðum eftir fyrsta skammtinn ef langtímavörn þarf. Ekki er þörf á örvunarskömmtum eftir að viðeigandi 3ja skammta röð er lokið.
Rétt notkun smokksins getur komið í veg fyrir smit. Fólk sem notar vímuefni í æð skal gæta þess að deila aldrei sprautum eða sprautunálum með öðrum.
Er lifrarbólga B hættuleg?
Bráð lifrarbólga B getur í einstaka tilfellum leitt til dauða. Þegar lifrarbólga B er viðvarandi getur hún verið alvarleg og lífshættuleg. Þá getur hún þróast yfir í skorpulifur og lifrarkrabbamein.
Hver eru einkenni lifrarbólgu B?
Bráð lifrarbólga B veldur oft kviðverkjum og gulri húð (gulu). Ógleði, hiti og slappleiki eru líka einkennandi ásamt rauðbrúnum lit á þvaginu og ljósum hægðum. Sumir fá einnig liðverki. Lifrarbólga getur líka verið alveg einkennalaus.
Hvenær koma einkennin í ljós eftir smit?
Einkenni bráðrar lifrarbólgu B koma oftast í ljós tveimur til þremur mánuðum eftir smit.
Hvernig er hægt að greina lifrarbólgu B?
Lifrarbólg B er greind með blóðprufu sem hægt er að taka hjá öllum læknum og liggja niðurstöðurnar fyrir innan nokkurra daga.
Er hægt að fá meðferð við lifrarbólgu B?
Meðferð er til við bráðri lifrarbólgu B en er aðeins beitt í alvarlegri tilvikum. Þeim sem smitast á fullorðinsaldri batnar oft eftir sína sýkingu en börn fá iðulega viðvarandi sýkingu. Ef lifrarbólga B þróast yfir í viðvarandi lifrarbólgu er í vissum tilfellum hægt að gefa meðferð gegn henni.
Hægt er að fá fyrirbyggjandi meðferð með bólusetningu og getur fólk, sem gæti verið í smithættu en er ekki smitað, látið bólusetja sig. Mælt er með bólusetningu nýfæddra barna strax eftir fæðingu ef móðirin er með langvarandi sýkingu.
Lifrarbólga C er bólgusjúkdómur í lifur af völdum smitandi veiru sem kölluð er lifrarbólguveira C (Hepatitis C). Veiran er ein af nokkrum sem þekktar eru að því að ráðast á og valda bólgu í lifrinni. Af öðrum veirum sem þekktar eru að því að valda lifrarbólgu má nefna lifrarbólguveirur A og B. Einstaklingar geta endursmitast af lifrarbólgu C. Á Íslandi hafa hátt á annað þúsund manns greinst með lifrarbólgu C.
Hvernig smitast lifrarbólga C?
Lifrarbólga C smitast fyrst og fremst við blóðblöndun. Algengustu smitleiðirnar eru þegar sýkt blóð berst frá einum einstaklingi til annars. Algengasta smitið er þegar fíkniefnaneytendur deila óhreinum sprautunálum og öðrum búnaði og afgangsefnum sem sýkt blóð hefur komist í. Fólk getur smitast ef ekki er gætt fyllsta hreinlætis við húðflúr og götun. Smit getur orðið við stunguslys (að stinga sig á nál frá sýktum einstaklingi). Smit átti sér stað við blóðgjafir fyrir árið 1992 en eftir að farið var að skima allt blóð eru líkur á smiti við blóðgjöf hverfandi. Veiran getur borist milli manna við kynmök en það er talið sjaldgæft (innan við 5%). Sjaldgæft er einnig að veiran berist frá sýktri móður til fósturs (um 5% líkur). Hjá sumum er ekki hægt að finna neina augljósa áhættuþætti fyrir sjúkdómnum.
Lifrarbólga C smitast ekki við venjulega umgengni og snertingu milli fólks þ.m.t. kossa. Lifrarbólga C smitast ekki af matarílátum, matargerð eða við það að borða saman. Smitast ekki í sundlaugum eða við brjóstagjöf. Hægt er að stunda alla venjulega vinnu sem krefst mannlegra samskipta, svo sem umönnun barna og sjúkra.
Hvernig get ég komið i veg fyrir smit?
Einstaklingar sem nota vímuefni í æð skulu gæta þess að deila aldrei sprautum eða sprautunálum með öðrum. Rétt notkun smokksins getur komið í veg fyrir smit.
Er lifrarbólga C alvarlegur sjúkdómur?
Flestir sem sýkjast af veirunni fá langvinna lifrarbólgu. Oft er bólgan væg og einkennalaus árum eða áratugum saman. Þegar lifrarbólga C er viðvarandi getur hún verið alvarlega og lífshættuleg. Þá getur hún þróast í skorpulifur, lifrarbilun og lifrarkrabbamein. Þótt flestir finni ekki fyrir bráðri lifrarbólgu veikjast sumir af henni en ná sér svo að fullu á nokkrum vikum eða mánuðum. Þetta er þó fremur undantekning.
Einkenni
Gula (gul húð), hiti, lystaleysi, þreyta, kláði, ógleði, uppköst, kviðverkir, niðurgangur, dökkt þvag, liðverkir. Flestir hafa engin einkenni og enga hugmynd um að þeir eru smitaðir og sjúkdómurinn uppgötvast síðan fyrir tilviljun, oftast við blóðprufur. Oft gera einkenni ekki vart við sig fyrr en eftir mörg ár eða áratugi þegar komin er skorpulifur og lifrarbilun.
Greining
Sjúkdómurinn er greindur með blóðprufu sem hægt er að taka hjá öllum læknum. Athugað er hvort veiran sjálf eða mótefni gegn henni eru til staðar. Bólga í lifrinni veldur hækkun í blóði á svokölluðum lifrarprófum (ASAT, ALAT). Þessi próf eru notuð til að meta hversu mikilli bólgu veiran veldur.
Meðferð
Það er til lyfjameðferð við lifrarbólgu C sem getur leitt til bata í 80-95% tilvika. Mælt er með að smitaðir séu bólusettir gegn lifrarbólgu A og B. Áfengisneysla getur valdið því að sjúkdómurinn versnar. Ekki er til bóluefni gegn veirunni. Hægt er að smitast aftur (endursmit) af lifrarbólgu C.
Eftirlit og lyfjameðferð vegna lifrarbólgu C fer fram á göngudeild lyflækninga A-3 á Landspítala.
Ráðleggingar til sjúklinga með lifrarbólgu C
Hægt er að gera ýmislegt til að draga úr lifrarskemmdum af völdum veirunnar svo og til þess að draga úr líkum á að smita aðra:
Forðast áfengi.
Borða fjölbreytta og holla fæðu.
Fá bólusetningu við lifrarbólgu A og B.
Ekki að taka lyf nema í samráði við lækni. Jafnvel lyf sem hægt er að fá án lyfseðils geta verið skaðleg þeim sem eru með lifrarsjúkdóma.
Fíkniefnaneytendur (í æð) skulu gæta þess að deila aldrei sprautum eða sprautunálum með öðrum.
Gæta ábyrgðar í kynlífi og rétt notkun smokksins getur komið í veg fyrir smit.
Ef um nýlegt stunguslys er að ræða, ber að fylgja leiðbeiningum sýkingavarnadeildar Landspítala vegna heilbrigðisstarfsmanna (á vef LSH) eða sóttvarnalæknis um stunguslys í samfélaginu.
Upplýsingar um lifrarsjúkdóma og tengd málefni má finna á vef Félags lifrarsjúkra.
Þá er hægt að leita ráðgjafar vegna lifrarbólgu C hjá hjúkrunarfræðingum á göngudeild smitsjúkdóma A-3 Fossvogi s. 824-5857, tölvupóstfang: smita3@landspitali.is
Lifrarbólga C er tilkynningarskyldur sjúkdómur.
Lifrarbólga D og E eru tilkynningarskyldir sjúkdómar til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Listeria monocytogenes er baktería sem er víða í náttúrunni og finnst hjá fjölda dýrategunda. Hérlendis hefur hún verið til vandræða í sauðfé vegna fósturláts hjá kindum. Til eru 13 tegundir Listeria en einungis Listeria monocytogenes er sjúkdómsvaldandi í mönnum. Helsta smitleið bakteríunnar er með matvælum.
Listería monocytogenes veldur nánast aldrei sjúkdómi hjá fullfrísku ungu fólki þrátt fyrir að það neyti matvæla sem eru menguð með bakteríunni. Ákveðnir þættir auka mikið líkur á ífarandi sýkingu: Hár aldur, mikil áfengisneysla og ónæmisskerðing (t.d. krabbameinssjúklingar og sjúklingar á ónæmisbælandi lyfjum). Nýfædd börn og fóstur í móðurkviði eru í aukinni hættu á að sýkjast, sem getur leitt til fósturláts eða dauða.
Meðgöngutími sýkingarinnar, þ.e. tíminn sem líður frá smiti til sjúkdómseinkenna, er oftast um 3 vikur en getur verið allt frá 3–70 dagar.
Smitleiðir
Listeria moncytogenes smitast með matvælum sem ýmist hafa verið menguð frá upphafi eða mengast hefur í framleiðsluferli. Helstu matvælategundirnar sem tengst hafa sýkingum eru mjúkir og ógerilsneyddir ostar, kaldreyktur og grafinn lax og í Bandaríkjunum hefur bakterían fundist í niðursneydddum kalkúni og kjúklingum tilbúnum til neyslu.
Einkenni
Við ífarandi sýkingu af völdum Listeria monocytogenes getur bakterían borist út í blóðið og valdið blóðsýkingu, en einnig sækir hún í miðtaugakerfið og leiðir í þeim tilfellum til heilahimnubólgu. Einkenni geta í upphafi sjúkdóms verið mismikil og lýst sér sem vanþrif og léleg matarlyst hjá nýfæddum börnum. Einkennin geta líka verið bráð með hita, höfuðverk, ógleði, uppköstum og alvarlegu blóðþrýstingsfalli. Hjá fóstrum sem sýkjast í móðurkviði getur sýkingin breiðst út til margra líffæra og fylgja því afar slæmar horfur. Barnshafandi konur eru gjarnan einkennalausar eða með vægan hita en þrátt fyrir það getur sýkingin leitt til fyrirburafæðingar eða fósturláts.
Greining
Greining fæst með ræktun bakteríunnar úr blóði, mænuvökva, fósturvatni eða legköku.
Meðferð
Hægt er að meðhöndla sýkinguna með sýklalyfjum. Batahorfur fullorðinna geta verið nokkuð góðar en eru verri hjá nýfæddum börnum og fóstrum.
Forvarnir
Fræðsla til verðandi mæðra og fullorðinna um áhættuþætti og um fæðutegundir sem ber að forðast á meðgöngu.
Bóluefni gegn Listeria monocytogenes er ekki til.
Listeria monocytogenes er lögum samkvæmt tilkynningarskyldur sjúkdómur til sóttvarnalæknis.
Mænusótt eða lömunarveiki er smitsjúkdómur af völdum veiru sem leggst getur á taugakerfi líkamans og valdið lömun sem leitt getur til dauða. Þeir sem eru í mestri hættu á að veikjast af sjúkdómnum eru nýburar, ung börn og óbólusettir einstaklingar. Hættan á að lamast af völdum sjúkdómsins eykst með hækkuðum aldri.
Faraldsfræði
Frá því að byrjað var að bólusetja gegn sjúkdómnum árið 1955 hefur náðst mikill árangur og hefur nánast tekist að útrýma sjúkdómnum úr heiminum. Samt sem áður ógnar mænusótt enn ungum börnum í fátækari löndum þar sem aðgengi að bóluefni er takmarkað.
Smitleiðir og meðgöngutími
Mænusóttarveiran er mjög smitandi og getur borist í menn með úðasmiti þ.e. með úða frá öndunarfærum (t.d. með hnerra) en einnig með saurmengun í drykkjarvatni og mat. Veiran getur verið til staðar í margar vikur í hægðum þeirra sem eru smitaðir. Til að verjast smiti er hreinlæti mikilvægt og er þar góður handþvottur mikilvægastur.
Einkenni sjúkdómsins
Langflestir eða um 90-95% af þeim sem veikjast fá væg flensulík einkenni sem geta lýst sér sem almennur slappleiki, hiti, minnkuð matarlyst, ógleði, uppköst, særindi í hálsi, hægðatregða og magaverkir. Alvarlegri einkenni eru verkir og minnkaður kraftur í stoðkerfi líkamans, hnakkastífleiki, vöðvarýrnun, hæsi, erfiðleikar við öndun og kyngingu. Í alvarlegustu tilfellunum verður vöðvalömun, lömun á þvagblöðru og einkenni eins og óróleiki, ósjálfrátt slef og þaninn kviður.
Greining
Auk læknisskoðunar er hægt að greina mænusóttarveiruna með því að mæla mótefni gegn veirunni í blóði og í heila-og mænuvökva. Einnig er hægt að greina veiruna í saur- eða þvagsýni og í stroki frá hálsi.
Meðferð
Engin meðferð eða lyf eru til sem lækna sjúkdóminn. Almennt beinist meðferð að því að draga úr einkennum.
Forvarnir
Bólusetning er áhrifarík til að koma í veg fyrir sjúkdóminn hjá ungum börnum. Mikilvægt er að byrja að bólusetja ung börn því sjúkdómurinn er hættulegastur yngstu börnunum. Hér á landi eru börn bólusett við 3, 5 og 12 mánaða aldur og endurbólusett við 14 ára aldur. Bóluefnið verndar ekki lengur en í 10 ár og því er möguleiki á að smitast síðar á ævinni. Mælt er með að fullorðnir láti bólusetja sig gegn mænusótt á 10 ára fresti ef þeir ferðast til landa þar sem hætta er á smiti.
Tilkynningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sjúkdómar sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af mænusótt með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Sjá nánar:
Malaría er algengur sjúkdómur í heittempruðum löndum og hitabeltislöndum. Samkvæmt upplýsingum frá Alþjóðaheilbrigðismálastofnuninni er áætlað að um 300 milljón manns smitist árlega af malaríu og leiðir hún til a.m.k. milljón dauðsfalla á ári hverju. Um 90% dauðsfalla eru meðal barna og verst er ástandið í Afríku sunnan Sahara.
Malaría var landlæg sýking í Evrópu en hvarf á seinni hluta 19. aldar. Engar markvissar aðgerðir voru til að útrýma henni, en eyðing votlendis, bætt umönnun dýra, bætt húsakynni og lyf gegn malaríu áttu þátt í að hún er ekki lengur landlægur sjúkdómur. Ekki er vitað til að malaría hafi nokkurn tíma verið landlæg á Íslandi enda eru hér engar moskítóflugur. Hérlendis greinast árlega stöku tilfelli, öll meðal ferðamanna sem koma frá löndum þar sem malaría er landlæg.
Smitefni
Malaría orsakast af frumdýri (protozoa) af ættinni Plasmodium og valda fjórar tegundir malaríu: Plasmodium falciparum, Plasmodiun vivax, Plasmodium ovale og Plasmodium malariae. Algengastar eru P. falciparum og P. vivax og veldur P. falciparum nánast öllum dauðsföllum af völdum malaríu. Plasmodium-frumdýr fjölga sér fyrst í lifur en fara síðan út í blóðið og sýkja rauð blóðkorn þar sem kynlaus fjölgun á sér stað. Blóðkornin springa, frumdýrin losna út í blóðrásina og sýkja önnur rauð blóðkorn. Eftir nokkrar slíkar hringrásir myndast karl- og kvenkyns frumdýr (gametocytes) sem geta borist í moskítófluguna Anopheles þegar hún bítur og sýgur blóð úr sýktum einstaklingi.
Smitleiðir og meðgöngutími
Smitið berst með biti Anopheles-moskítóflugunnar. Frumdýrið berst inn í blóðrásina og lífsferill þeirra í mönnum hefst. Smit á sér ekki stað manna á milli.
Meðgöngutíminn, þ.e. tími frá því að smit á sér stað þar til einkenni koma fram, er í flestum tilfellum 1–4 vikur, en þessi tími er þó breytilegur eftir því hvaða Plasmodium-frumdýr á í hlut. Meðgöngutíminn getur í undantekningartilfellum teygt sig upp í nokkur ár, þar sem P. ovale og P. vivax geta legið í dvala í lifur árum saman.
Einkenni og fylgikvillar
Helstu einkenni eru hitatoppar með köldu og svitakófum, höfuðverkur og beinverkir, niðurgangur og hósti. Sýking með P. falciparum getur leitt til alvarlegra einkenna frá miðtaugakerfi með rugli, meðvitundarleysi og krömpum, önnur alvarleg einkenni falciparum-malaríu eru blóðleysi, truflanir í storkukerfi, miltisstækkun, gula, nýrnabilun og blóðþrýstingsfall. Leiðir hún oft til dauða ef hún er ekki meðhöndluð. Malaría er sérlega hættuleg ófrískum konum.
Greining
Greining fæst með smásjárskoðun á blóðsýni.
Meðferð
Fjöldi meðferðarmöguleika er fyrir hendi en ónæmi Plasmodium-frumdýra gegn lyfjum er útbreitt vandamál og mismunandi milli landssvæða. Það er nauðsynlegt að hafa þekkingu á ónæmi á því svæði þar sem sjúklingur varð fyrir smiti áður en meðferð er hafin.
Forvarnaraðgerðir
Hægt er að draga úr líkum á smiti með því að verja sig gegn biti moskítóflugna. Mestar líkur eru á biti Anopheles-moskítóflugunnar frá sólsetri til sólarupprásar og ber þá að smyrja húðina með áburði sem er fælandi fyrir moskítóflugur, klæðast síðerma skyrtum og buxum með síðum skálmum. Hægt er að úða flugnaeitri í svefnherbergið og mikilvægt er að sofa undir flugnaneti.
Á ferðalögum til svæða þar sem malaría er landlæg ber að gefa lyf í forvarnarskyni. Úrvalið af lyfjum er mikið og því er mikilvægt að hafa góða þekkingu á ónæmi frumdýranna gegn mismunandi lyfjum ásamt útbreiðslu malaríu á því landssvæði sem ferðast skal til. Nánari upplýsingar um fyrirbyggjandi meðferð við malaríu má fáhjá heimilislæknum og smitsjúkdómalæknum. Minni líkur eru á malaríusýkingu í stórborgum en á landsbyggðinni. Moskítóflugur forðast loftræst herbergi. Ekki er þörf á einangrun tilfella með malaríu þar sem sjúkdómurinn smitar ekki manna á milli.
Ekkert bóluefni er til gegn malaríu sem ætlað er ferðamönnum. Bólusetning er gerð hjá ungum börnum í löndum þar sem ung- og smábarnadauði af völdum malaríu er hvað mestur.
Malaría er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Nánari upplýsingar um malaríu má finna á eftirfarandi heimasíðum:
Danmörk: Udlandsvaccinationen: http://www.vaccination.dk/
Bandaríkin: CDC Travelers' Health: www.cdc.gov/travel
WHO - International Travel and Health: www.who.int/ith
International Society of Travel Medicine: www.istm.org/
Travel Health Online: www.tripprep.com
Sjúkdómurinn
Heilahimnubólga og blóðsýking af völdum meningókokka baktería, Neisseria meningitides, valda svonefndum meningókokkasjúkdómi. Slíkar sýkingar leiða oftast til dauða ef ekki er brugðist skjótt við með viðeigandi greiningu og meðferð. Sjúkdómurinn er algengastur í börnum en getur komið fyrir á öllum aldri. Útbreiðsla hans er oft tilviljanakennd en hann getur stundum orðið að faraldri. Því er mikilvægt að fylgst sé náið með sjúkdómnum svo hægt sé að grípa til aðgerða ef fjöldi tilfella verður mikill.
Faraldsfræði og forvarnir
Sjúkdómurinn hefur í gegnum tíðina verið alvarlegt heilsufarsvandamál á Íslandi. Á síðasta áratug 20. aldar var meningókokkasjúkdómur sérlega algengur hér, með nýgengi um þrefalt hærra en á hinum Norðurlöndunum af óþekktum orsökum. Hæst fór nýgengið upp í 11 tilfelli á hverja 100.000 íbúa á ári. Dánartíðni hérlendis hefur verið um 8,6% greindra tilfella en almennt er reiknað með um 10% dánartíðni við meningókokkasjúkdóm, þrátt fyrir meðferð. Meningókokkar skiptast í margar mismunandi gerðir, en þær sem helst valda sjúkdómi eru gerðir A, B, C, W, X og Y. Hjúpgerðirnar hafa mismunandi landfræðilega dreifingu. Hér á landi hafa einkum gerð B og C valdið sjúkdómi, en eftir að bólusetning gegn meningókokkum C hófst á Íslandi 2002 hefur sú hjúpgerð horfið af sjónarsviðinu hér á landi. Ýmis Evrópulönd hafa átt við faraldra vegna hjúpgerðar C á undanförnum 5 árum, en bóluefnið er ekki í útbreiddri notkun í flestum löndum Evrópu. Hjúpgerð B hefur verið algengust orsök meningókokkasjúkdóms víða á Vesturlöndum, þ.m.t. á Íslandi eftir 2002. Bóluefni við gerð B var lengi í þróun en nú eru komin 2 bóluefni á Evrópumarkað. Annað þeirra er notað hjá ungbörnum t.d. í Bretlandi og má einnig gefa unglingum, en hitt bóluefnið er eingöngu ætlað til notkunar hjá eldri einstaklingum. Sem stendur er tíðni meningókokka B mjög lág á Íslandi og bóluefni því ekki í bólusetningaráætlun okkar. Þau eru fáanleg gegn lyfseðli á kostnað einstaklings.
Sýkingar vegna hjúpgerða X og W hafa færst í aukana í Evrópu á undanförnum árum. Bóluefni við hjúpgerð W er nú notað í ungbarnabólusetningum og er einnig fáanlegt þar sem ferðamannabólusetningar eru framkvæmdar en bóluefni við hjúpgerð X hefur ekki verið þróað.
Vísbendingar eru um að annað bóluefnanna við hjúpgerð B kunni að hafa krossónæmisverkun gegn hjúpgerð X en frekari rannsókna er þörf. Bóluefni gegn hjúpgerðum A, B, C, W og Y (fimmgilt bóluefni) er í þróun, a.m.k. fyrir eldri börn og fullorðna.
Einkenni sjúkdómsins
Einkenni sjúkdómsins geta verið lúmsk og í upphafi líkst venjulegri kvefpest eða flensu. Ungbörn veikjast oft með ósértækum einkennum eins og minnkaðri meðvitund, óróleika, höfnun á fæðu, ógleði eða niðurgangi og hita.
Sértæk einkenni eru hnakkastífleiki eða bungun á hausamótum ef þau eru enn opin og punktblæðingar, rauðleit útbrot sem lýsast ekki ef beitt er þrýstingi á þær. Síðkomin einkenni eru hátóna skrækir, meðvitundarleysi, höfuð fett aftur, lost og útbreiddir marblettir og greinilegar blæðingar í húð.
Hjá eldri börnum og fullorðnum eru ósértæk einkenni höfuðverkur, ógleði og bak- og liðverkir. Sértæk einkenni eru hnakkastífleiki, ljósfælni, ruglástand og punktblæðingar eða marblettir.
Heilahimnubólgu eða blóðsýkingu skal alltaf hafa í huga hjá barni með óútskýrðan hita og áberandi veikindi. Hnakkastífleiki er ekki alltaf til staðar og er því mikilvægt að líta eftir húðblæðingum eða marblettum. Ef saman fer hiti og húðblæðingar þarf sjúklingur að komast á spítala án tafar.
Meðferð
Nauðsynlegt er að meðhöndla sjúklinga með meningókokkasjúkdóm sem fyrst á sjúkrahúsi með sýklalyfjum. Þrátt fyrir öflugar nútímalækningar er dánartala sjúkdómsins há eða tæp 9% hér á landi.
Þegar einstaklingur greinist með alvarlega meningókokkasýkingu geta einstaklingar í nánasta umhverfi þurft á fyrirbyggjandi lyfjagjöf að halda. Ef faraldur kemur upp vegna hjúpgerðar sem til er bólusetning við er mikilvægt að beita viðeigandi bólusetningum til að hefta útbreiðslu.
Meningókokkasjúkdómur er tilkynningarskyldur sjúkdómur.
Forvarnir og aðgerðir gegn methicillin ónæmum Staphylococcus aureus (mósa)
Methicillin ónæmur Staphylococcus aureus (mósa) hefur náð mikilli útbreiðslu víða um heim, valdið sýkingum sem getur verið erfitt að meðhöndla og leitt til aukins kostnaðar innan heilbrigðisþjónustunnar. Mikið hefur verið gert til að sporna við útbreiðslu þeirra á Norðurlöndunum og í Hollandi og hefur tíðni mósa verið lægri í þessum löndum en í öðrum löndum.
Sóttvarnalæknir hefur í samvinnu við sýkingavarnadeild og sýkla- og veirufræðideild Landspítala gefið út leiðbeiningar um „Skimun, smitrakningu og sýkingavarnir vegna sýklalyfjaónæmra baktería í heilbrigðisþjónustu“. Fulltrúar úr vinnuhópum frá langlegustofnunum og heilsugæslunni hafa einnig lesið yfir og komir með athugasemdir. Leiðbeiningarnar eru skrifaðar til að samræma aðgerðir gegn mósa á landsvísu og draga úr útbreiðslu hans innan heilbrigðisþjónustunnar á Íslandi.
Mósa er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Miltisbrandur er Íslendingum ekki með öllu ókunnur því hann kom fyrst til landsins á 19. öld og olli hér nokkrum búsifjum og sýkingum meðal manna. Sjúkdómnum veldur sýkill að nafni Bacillus anthracis. Það eru einkum grasbítandi dýr sem taka þennan sjúkdóm en menn geta þó af og til sýkst af honum. Sjúkdómar, sem finnast í dýrum en geta jafnframt lagst á menn, eru nefndir súnur (zoonosis).
Sýkillinn getur myndað dvalargró eða spora sem geta lifað áratugum saman í jarðvegi. Þegar sporar komast í hýsil þar sem skilyrði eru hagstæð breytast þeir í það form sem sýkillinn hefur þegar hann er að vaxa. Sýkillinn ber með sér eiturefni eða toxín sem er afar skaðlegt og veldur drepi.
Heimildir um urðun sýktra dýra á Íslandi eru ýmist ekki til eða ónákvæmar. Þess vegna er ekki loku fyrir það skotið að sjúkdómurinn eigi eftir að skjóta upp kollinum hér á landi að nýju, einkum við jarðrask þar sem sýkt dýr voru urðuð.
Miltisbrandssýkillinn hefur lengi verið talinn kjörinn til notkunar í hernaði og hryðjuverkastarfsemi. Flestum er kunnugt um bréfin í Bandaríkjunum haustið 2001 sem innihéldu miltisbrandsgró. Einnig er mögulegt að dreifa miltisbrandi yfir stærri svæði, ýmist innan- eða utanhúss, og með þeim hætti má sýkja fjölda manns á stuttum tíma.
Miltisbrandur er nánast með öllu horfinn sem sjúkdómur í mönnum í hinum vestræna heimi. Í þróunarlöndunum koma fyrir tilfelli bæði í dýrum og mönnum.
Einkenni
Einkenni miltisbrands ráðast að nokkru af því hvernig smitið berst. Algengasta smitleið sýkilsins til manna er gegnum húð sem er rofin. Þeir sem meðhöndla sýkt dýr eða afurðir sýktra dýra eru í mestri hættu. Sýkillinn veldur kýlum sem síðar rofna og eru þá með svörtum sárbotni vegna dreps. Húðsýking er vægasta mynd sýkingarinnar og leiðir til dauða í 20% tilfella ef hún er ekki meðhöndluð. Meðgöngutími húðsýkingar er 3-5 dagar.
Neysla mengaðrar fæðu getur leitt til sýkingar í meltingarfærum eða hálsi. Einkenni í byrjun eru almenns eðlis en geta síðan þróast yfir í alvarleg einkenni frá meltingarfærum eða hálsi með fylgjandi blóðþrýstingsfalli og dauða. Í mönnum kemur sýkingin oftast eftir neyslu kjöts af sýktu dýri. Meðgöngutími sýkingar er 3-7 dagar.
Loks geta sporar sýkilsins borist í öndunarveg og þaðan komist í eitilvef og valdið þar sýkingu, drepi og blóðsýkingu. Þetta er sú smitleið sem helst er notuð til að dreifa miltisbrandi í hernaði og hryðjuverkastarfsemi. Við náttúrulegt öndunarfærasmit hafa starfsmenn í ullariðnaði reynst í mestri áhættu.
Fyrstu einkenni lungnasmits eru lík inflúensu með hita vöðvaverk, höfuðverk, þurrum hósta og smávægilegum óþægindum fyrir brjósti sem vara í örfáa daga. Næstu 1-3 daga eftir upphafseinkenni líður sjúklingi betur en versnar svo skyndilega með háum hita, andnauð og losti. Oft má sjá bjúg á brjóstkassanum og geta sjúklingar fengið blæðandi heilahimnubólgu. Meðgöngutími frá lungnasmiti þar til einkenni gera vart við sig er oftast 1-6 dagar en getur verið lengri allt að 43 dagar.
Smitleiðir
Sýkillinn berst í menn og dýr úr menguðum jarðvegi, vef úr sýktum dýrum, ull, dýraskinnum og öðru sem getur mengast með miltisbrandsgróum. Smit á rannsóknarstofum hafa átt sér stað. Sjúkdómurinn smitar ekki manna á milli.
Meðferð og horfur
Upphafseinkenni sjúkdómsins eru almenns eðlis og seinkar það því að meðferð hefjist. Allir með lungnasýkingu, sem fá ekki viðeigandi meðferð, deyja og talið er að allt að 95% sýktra deyi ef meira en 48 klukkustundir líða frá því að einkenni hófust þar til meðferð hefst. Sýkillinn er næmur fyrir ýmsum algengum sýklalyfjum. Þó má búast við að stofnar sem notaðir eru í sýklavopn geti verið ónæmir fyrir sýklalyfjum.
Forvarnir
Gefa má sýklalyf í forvarnarskyni þar til hætta á sýkingu er liðin hjá. Bóluefni er til gegn þessum sjúkdómi, en ending varnaráhrifa frá bólusetningu er hins vegar stutt.
Miltisbrandur er tilkynningarskyldur sjúkdómur.
Mislingar eru mjög smitandi sjúkdómur af völdum mislingaveiru. Mislingar byrja með kveflíkum einkennum sem koma yfirleitt fram 7–12 dögum eftir að þú smitaðist. Nokkrum dögum seinna byrja mislingaútbrot að koma fram.
Veikindin vara vanalega í 7–10 daga.
Besta vörnin gegn mislingum er að láta bólusetja sig með tveimur skömmtum af MMR bóluefni (ver gegn mislingum, rauðum hundum og hettusótt). Á Íslandi eru börn bólusett 18 mánaða og aftur 12 ára. Ekki má bólusetja barnshafandi konur og ráðlagt að komast hjá því að verða barnshafandi í einn mánuð eftir bólusetningu.
Ef þú hefur fengið mislinga hefur líkaminn myndað ónæmi gegn mislingaveirunni og afar ólíklegt að þú fáir aftur mislinga.
Gæti ég verið með mislinga?
Ef þú hefur fengið mislinga áður eða ert fullbólusettur með 2 skömtum af MMR bóluefni er ólíklegt að þú sért með mislinga. Fyrstu einkenni eru:
Kvefeinkenni svo sem almenn vanlíðan, nefrennsli, hnerri og hósti.
Roði og væta í augum og þau eru viðkvæm fyrir ljósi.
Líkamshiti er yfir 38°C og getur farið upp í 40°C.
Litlir hvítir punktar eru innan í kinnum (koma hjá flestum og áður en útbrotin koma fram, hverfur eftir nokkra daga, oft horfnir á öðrum degi útbrota).
Engin matarlyst.
Þreyta, pirringur og orkuleysi.
Mislingaútbrotin
Koma um 2–4 dögum eftir að fyrstu einkenni byrjuðu. Þau fölna og hverfa á u.þ.b. einni viku.
Versta líðanin er á 1. og 2. degi eftir að útbrotin koma fram.
Útbrotin samanstanda af litlum rauðbrúnum flötum eða örlítið upphækkuðum blettum, sem geta sameinast í stærri flekki.
Koma fyrst á höfuð og háls en dreifast síðan yfir allan líkamann.
Sumum klæjar.
Geta líkst útbrotum sem fylgja barnasjúkdómum t.d. rauðum hundum, fimmtu veikinni (roseola) o.fl.
Mjög ólíklegt er að útbrotin séu mislingar ef þú hefur fengið bólusetningu með tveimur skömmtum bóluefnis gegn mislingum.
Ef þú telur að þú gætir verið með mislinga er best að hafa strax samband við heilsugæsluna til að fá ráðleggingar um framhaldið.
Hvernig á að meðhöndla mislinga?
Til að lina einkenni mislinga:
Taka parasetamól eða íbúprófen til að lækka hita og draga úr verkjum og sársauka. Betri líðan með þessari meðferð stuðlar að betri vökvainntöku og lægri hiti dregur úr vökvatapi.
Drekka vel af vatni til að koma í veg fyrir þurrk.
Hafa dregið fyrir glugga til að draga úr ljósnæmi.
Nota raka bómull til að hreinsa í kringum augun.
Hafa góða loftræstingu.
Í alvarlegum tilfellum getur þurft að leggja þann veika inn á spítala:
Ef viðkomandi drekkur ekki vel, sérstaklega börn
Ef viðkomandi er andstuttur
Skarpur brjóstverkur
Blóð kemur með hósta
Syfja
Rugl
Krampar/flog
Hafðu samband við heilsugæsluna (netspjall, skilaboð á Heilsuveru eða hringja) ef þú hefur verið í námunda við einstakling með mislinga og þú ert ekki bólusett/-ur eða hefur ekki fengið mislinga.
Stöðva dreifingu mislinga
Til að draga úr hættu á dreifingu smits þarf hinn smitaði að vera heima í einangrun í a.m.k. í 5 daga frá því útbrotin byrjuðu, ef veikindi vara lengur er rétt að hafa hægt um sig þar til líðan er mun betri. Fólk með mislinga er almennt smitandi í 4 daga áður en það veikist og í 4 daga eftir að útbrot byrja en lengur ef áfram með einkenni eins og hita.
Ekki fara til vinnu, í skóla eða í leikskóla, eða í verslanir eða á hvers kyns samkomur.
Forðastu að vera nálægt ungum börnum og barnshafandi konum.
Ef barn í leikskóla eða skóla fær mislinga þarf að gera skólanum viðvart svo hægt sé að grípa til ráðstafana.
Hvernig má komast hjá að fá mislinga
Bólusetning gegn mislingum með tveimur skömmtum af MMR bóluefninu (ver gegn mislingum, hettusótt og rauðum hundum) er örugg vörn.
Á Íslandi er MMR bólusetning gefin við 18 mánaða aldur og endurtekin við 12 ára aldur.
Ekki má bólusetja barnshafandi konur.
Þeir sem hafa fengið mislinga eru varðir með mótefnum sem hafa myndast í líkama þeirra.
Ef einstaklingur sem ekki getur fengið bólusetningu hefur orðið útsettur fyrir smiti er möguleiki að gefa honum immúnóglóbúlín, sem er blóðafurð. Þetta á við um:
Börn undir 6 mánaða aldri.
Barnshafandi konur sem eru ekki fullbólusettar eða hafa ekki fengið mislinga áður.
Fólk með veiklað ónæmiskerfi
Fylgikvillar mislinga
Oftast batna mislingar án þess að valda meiri vandamálum. Þeir sem eru í mestri hættu á fá fylgikvilla eru:
Börn sem eru yngri en 1 árs.
Vannærð börn.
Börn með veiklað ónæmiskerfi t.d. vegna hvítblæðis.
Unglingar og fullorðnir.
Minnsta hættan er á fylgikvillum hjá börnum á skólaaldri.
Ef barnshafandi einstaklingur fær mislinga er mikil hætta á fósturláti, fyrirburafæðingu og fleiri vandamálum hjá móður og fóstri/nýbura.
Algengir fylgikvillar
Niðurgangur og uppköst sem getur leitt til ofþornunar.
Sýkingar í miðeyra sem getur valdið eyrnaverk.
Aðrar sýkingar, s.s. augnsýkingar, lungnabólga o.fl.
Aukin tíðni ýmissa bakteríusýkinga í a.m.k. nokkra mánuði eftir mislingaveikindin.
Óalgengir fylgikvillar
Blinda og önnur augnvandamál.
Heilahimnubólga eða heilabólga (lífshættulegt ástand).
Mislingalungnabólga (lífshættulegt ástand).
Lifrarbilun.
Síðkomin hæggeng herslisheilabólga (e. subacute sclerosing panencephalitis) getur komið fram seint hjá um einum af hverjum þúsund sem fá mislinga, oftast 7–10 árum eftir mislingasýkinguna, og er banvæn.
Sjá nánar:
Sýkingavarnir gegn mislingum. Útgefið í febrúar 2024
Mislingar greinast á Íslandi. Frétt á vef 3. febrúar 2024
Tilkynningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sjúkdómar sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af mislingum með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Mítilborin heilabólga (Tick-borne viral encephalitis, TBE) stafar af veirusýkingu sem leggst á miðtaugakerfið. Sjúkdómurinn hefur færst í vöxt undanfarna þrjá áratugi og er að finna víða í Evrópu og Asíu. Hann berst í menn þegar sýktir skógarmítlar (Ixodes ricinus og Ixodes persulcatus) bíta til að nærast á blóði.
Í Evrópu er sjúkdóminn einkum að finna í Austurríki, Þýskalandi, Suður- og Mið-Svíþjóð, Frakklandi (Alsace-héraði), Sviss, Noregi, Danmörku, Póllandi Rússlandi og víðar.
Sjúkdómsins hefur aldrei orðið vart á Bretlandseyjum eða á Íslandi.
Sjúkdómseinkenni
Heilabólgan lýsir sér sem sjúkdómur sem kemur í tveimur hrinum. Einkenni fyrri hrinunnar eru hiti, þreyta, höfuðverkur, vöðvaverkir og ógleði. Einkenni seinni hrinunnar, sem koma 1-20 dögum eftir að sú fyrri gengur yfir, eiga rætur að rekja til sýkingar í miðtaugakerfi (bólga í heila, mænu og heilahimnum). Einkennin geta lýst sér sem höfuðverkur, krampar, lamanir, og til lengri tíma í minnisleysi og geðröskunum, Í Evrópu er dánartíðnin um 1% hjá þeim sem veikjast en mun fleiri geta fengið langvinn einkenni frá miðtaugakerfi.
Hægt er að forðast þessa sýkingu með því að nota mýflugnafælandi áburð og hyljandi klæðnað. Engin sértæk meðferð er til en til eru bóluefni gegn sjúkdóminum sem nota má þar sem sjúkdómurinn er landlægur.
Landfræðileg dreifing skógarmítla (Ixodes tegunda) í Evrópu og Asíu
Ixodes ricinus er að finna í Vestur-Evrópu en Ixodes persulcatus er að finna í Asíu.
Heimild: Lindquist L & Olli Vapalahti O. Lancet 2008; 371: 1861-71.
Hvað er MPX veira (e. Mpox)?
MPX veirusjúkdómur (áður apabóla) er landlægur í Mið- og Vestur Afríku þar sem veiran smitast helst frá dýrum (nagdýrum) í fólk. Veiran greindist fyrst í öpum árið 1958 og fékk þannig fyrst nafn sitt (monkeypox), en fyrsta tilfelli í fólki greindist árið 1970. Veiran er orthopox veira og er náskyld bólusóttarveiru (smallpox). Sjúkdómurinn hefur hingað til verið sjaldgæfur utan Afríku.
Árið 2022 greindust hins vegar tilfelli MPX veirusjúkdómi (afbrigði 2b) í mörgum öðrum löndum, innan og utan Evrópu, þar með talið á Íslandi. Tilfelli eru að greinast áfram víða um heim. Frá byrjun árs 2024 hefur orðið mikil aukning nýrra tilfella af afbrigði 1b í Mið-Afríku og áhyggjur eru af því að geti dreifst til fleiri landa, meðal annars til Evrópulanda. Dreifing þessara smita er manna á milli, sem er óvenjulegra en ekki óþekkt. Allir geta smitast en sérstaklega hefur borið á smitum milli karla sem stunda kynlíf með körlum.
Viðbrögð
Sjúkdómurinn er tilkynningarskyldur til sóttvarnalæknis sbr. reglugerð nr. 677/2022. Nokkur tilfelli hafa greinst hérlendis og höfðu þeir einstaklingar haft ferðasögu til meginlands Evrópu þar sem smitin áttu sér stað. Almenningur og heilbrigðisstarfsmenn eru beðnir að vera vakandi fyrir einkennum sjúkdómsins til að tryggja hraða og örugga greiningu. Einstaklingar með einkenni og grun um MPX veirusjúkdóm ættu að hafa samband við heilbrigðisþjónustu (heilsugæslu eða göngudeild smitsjúkdóma á Landspítala) sem fyrst símleiðis til greiningar og vegna smitrakningar. Ekki er mælt með að sýni séu tekin utan spítalans og alltaf í samráði við vakthafandi smitsjúkdómalækni. Með viðeigandi ráðstöfunum er komið í veg fyrir útbreiðslu sjúkdómsins hérlendis og að hann berist til viðkvæmra hópa. Bólusetning við sjúkdómnum er til hér á landi. Einstaklingar í áhættu á smiti sem hafa áhuga á bólusetningu geta haft samband við göngudeild smitsjúkdóma á Landspítala.
Smitleiðir
Smitleiðir MPX veiru eru frá húð, slímhúðum og frá öndunarvegi. Smitleið eru aðallega snertismit. Smitefni í vessa í útbrotum getur borist við náið samneyti til annarra gegnum rofna húð og slímhúð. Veiran getur einnig lifað lengi á þurru yfirborði (vikur, mánuði) og þannig borist með fatnaði, rúmfötum eða handklæðum frá sýktum einstakling. Dropasmit getur einnig borist frá öndunarvegi þess sýkta (munnvatn, hósti, hnerri) við náin samskipti. Ekki er vitað til þess að veiran hangi í loftinu og smitist þannig með úðasmiti (aerosol).
Einkenni
Frá smiti þar til einkenna verður vart líða venjulega 1–2 vikur en getur verið allt að 3 vikur. Dæmigert er að einkenni séu flensulík í byrjun (hiti, þreyta, vöðvaverkir, höfuðverkur, bakverkur) en 2–3 dögum síðar koma fram útbrot sem oft fylgir kláði og óþægindi. Einnig geta fylgt aumir og stækkaðir, bólgnir eitlar (t.d. í nára eða á hálsi). Útbrotin eru fyrst flöt en síðan myndast bólur og loks blöðrur sem eru vökvafylltar. Útbrotin geta verið fá og staðbundin eða útbreidd og þá einnig á höndum og fótum. Í núverandi faraldri hefur borið á útbrotum kringum kynfæri, jafnvel á undan flensueinkennum. Blöðrurnar þorna að lokum og mynda sár með hrúðri. Þegar blöðrurnar þorna og útbrotin gróa þá er einstaklingurinn ekki lengur smitandi. Ferlið getur tekið allt upp í 4 vikur. Útbrotin geta líkst hlaupabólu eða sárasótt. Alvarleg veikindi eru sjaldgæf (<10%) og oftast gengur sjúkdómurinn yfir af sjálfu sér án meðferðar.


Greining
Greining er gerð með sýnatöku frá vökva úr blöðru eða frá sári. Sýni er sent í PCR rannsókn á rannsóknarstofu. Sá sem tekur sýni skal nota veiruhelda grímu og einnota hanska að lágmarki og helst hlífðarslopp og andlitsskjöld eða hlífðargleraugu. Eins og áður sagði er ekki er mælt með að sýni séu tekin utan Landspítala og alltaf í samráði við vakthafandi smitsjúkdómalækni Sjá nánari leiðbeiningar um sýnatökur og rannsóknir frá sýkla- og veirufræðideild Landspítala. Smitrakning er gerð til að finna þá sem útsettir hafa verið fyrir smiti og eru þeim gefnar sérstakar leiðbeiningar. Þeir teljast útsettir sem hafa verið í nánum samskiptum við smitaðan einstakling með einkenni eða útbrot.
Viðkvæmir hópar
Þungaðar konur, ung börn, aldraðir og ónæmisbældir einstaklingar geta verið í aukinni áhættu fyrir alvarlegum veikindum af völdum MPX veiru.
Meðferð
Einangrun og smitgát
Veikindin eru venjulega væg og meðferð því fyrst og fremst stuðningsmeðferð. Hinn sýkti þarf að vera í einangrun þangað til útbrot hafa gróið en það getur tekið allt að 4 vikur en 2–3 vikur er algengast.
Í einangrun skal:
Halda sig í eigin herbergi eða íbúð. Nota sér baðherbergi, ef hægt er, ef í húsnæði með öðrum.
Nota eigin matarílát og áhöld og þrífa eftir sig. Sjá að neðan um sótthreinsun og þrif.
Ekki deila fatnaði, handklæðum eða rúmfötum. Sjá að neðan um sótthreinsun og þrif.
Halda fjarlægð frá öðrum og þ.m.t. forðast faðmlög, kossa, kynlíf.
Sinna handhreinsun og nota andlitsgrímu ef aðrir eru nálægt.
Forðast umgengni við viðkvæma hópa.
Forðast nána umgengni við dýr því huganlega getur smit borist frá fólki í dýr, sjá
Halda fjarlægð við aðra og hylja útbrot ef farið er út af heimilinu (t.d. í göngutúra).
Þeir sem hafa verið í nánd við smitaðan einstakling og teljast því útsettir þurfa að halda sig sem mest til hlés í 3 vikur (smitgát).
Í smitgát skal:
Vera vakandi fyrir einkennum MPX veirusjúkdómi, þ.m.t. útbrotum. Það getur tekið allt að 3 vikur fyrir einkenni að koma fram.
Gæta vel að persónulegum sóttvörnum s.s. að þvo og/eða spritta hendur oft og passa vel allt hreinlæti.
Halda fjarlægð frá öðrum eins og hægt er, þ.m.t. ekki stunda kynlíf.
Ekki umgangast fleiri en nauðsyn krefur.
Ekki deila matarílátum, áhöldum, fatnaði, rúmfötumi, handklæðum o.þ.h. með öðrum.
Forðast nána umgengni við dýr eins og hægt er, sjá leiðbeiningar um meðferð dýra.
Fara í einangrun ef einkenni koma fram og hafa samband við heilsugæslu/heilbrigðisþjónustu.
Meðferð
Almennt er meðferð fyrst og fremst stuðningsmeðferð. Hitalækkandi lyf og verkjalyf eru notuð eins og þarf. Í alvarlegri tilfellum gæti þurft að grípa til sérhæfðari meðferðarúrræða.
Bóluefni
Bóluefnið Imvanex er skráð til notkunar við bólusótt og MPX veirusýkingum í Evrópu. Samskonar bóluefni sama framleiðanda sem skráð er í Bandaríkjunum kallast Jynneos, það bóluefni hefur verið notað hér á landi frá miðju ári 2022. Bóluefnið má nota í kjölfar útsetningar ef einkenni eru ekki komin fram. Bóluefnið er aðallega notað til að draga úr hættu á smiti hjá einstaklingum með áhættuþætti m.t.t. smits, þ.m.t. fólki í aukinni hættu á kynsjúkdómum og heilbrigðisstarfsmönnum sem koma að greiningu MPX veirusýkingar. Bóluefnið má gefa undir húð skv. fylgiseðli en hefur hér almennt verið gefið í húð til að nýta efnið sem best, nema sérstök ástæða sé til að gera það ekki vegna húðsjúkdóms. Notaðir eru tveir skammtar fyrir flesta sem fá bólusetninguna en sjúkra- og bólusetningarsaga getur gefið tilefni til annars. Ónæmisbældir einstaklingar mega fá þetta bóluefni. Barnshafandi einstaklingar og börn, sem eru í aukinni hættu á alvarlegum veikindum vegna MPX veiru, miðað við flesta aðra en ónæmisbælda, geta fengið bólusetningu ef ástæða þykir til.
Sótthreinsun og þrif
MPX veiran þolir vel þurrk og getur lifað lengi á hrúðurskorpum frá útbrotum sýktra, s.s. á rúmfötum og handklæðum og í umhverfinu. Veiran er hins vegar viðkvæm fyrir algengum sótthreinsunarefnum t.d. klórblöndum, handspritti, persýruefni og hún drepst einnig við hefðbundinn þvott í þvottavél við 60°C hita.
Við hreinsun húsnæðis þar sem einstaklingur með MPX veirusjúkdóm hefur dvalist þarf sá sem þrífur að vera með veirugrímu (FFP2), einnota hanska og í síðerma hlífðarsloppi ef hann sjálfur hefur ekki sýkst af MPX veiru. Gæta þarf að því að þyrla ekki upp smitefni t.d. með því að hrista óhreint lín heldur á að taka það saman og setja beint í þvottavél. Ef einangrun fer fram í fjölbýlishúsi þar sem er sameiginlegt þvottahús má setja upprúllaðan rúmfatnað inn í hreint lak og setja allt saman í þvottavélina og þvo á 60°C. Engin hætta er á að þvottavélin mengist af veirunni og geti þannig mengað annan þvott sem síðan er þveginn í henni.
Við þrif á að nota hreint sápuvatn og leggja sérstaka áherslu á þrif á algengum snertiflötum og á salernum. Sótthreinsa síðan yfirborðsfleti eftir þrif með yfirborðsvirku sótthreinsunarefni. Mælt er með að notaðar séu einnota tuskur sem hent er að lokinni notkun. Gluggatjöld, mjúk húsgögn og gólfteppi er hægt að hreinsa með heitri gufu.
Umbúðir af sýktum sárum eða grisjur/plástrar með vessa úr útbrotum þarf að meðhöndla sem sóttmengað sorp. Það þýðir að nota skal einnota hanska þegar umbúðir eru fjarlægðar, setja þær svo beint í plastpoka og binda fyrir. Pokinn, ásamt hönskum, er síðan settur í öruggt safnílát sem hægt er að loka (t.d. kassi með loki). Loks eru hendur þvegnar og sprittaðar á eftir. Það sama gildir um notaðar bréfþurrkur og annað sambærilegt einnota efni sem mengað er af líkamsvessum. Geyma þarf safnílátið á köldum stað t.d. úti á svölum. Að lokinni einangrun getur viðkomandi aðili farið með kassann í Terra- Efnaeyðingu eða hringt í s: 535-2500 og óskað eftir að kassinn verði sóttur og honum eytt.
Forvarnir
Til að minnka líkur á smiti og útbreiðslu smita skaltu:
Forðast kynlíf með mörgum ókunnugum einstaklingum.
Fara í einangrun ef þú færð einkenni sem bent geta til MPX veirusjúkdóms og hafa samband við heilsugæsluna símleiðis.
Fylgja leiðbeiningum um smitgát ef þú hefur verið í nánd við einstakling með einkenni eða útbrot sem síðan greinist með MPX veirusjúkdóm.
Upplýsingar vegna bólusetningar, á íslensku og ensku (18.04.2023)
Leiðbeiningar um meðferð dýra vegna MPX veiru (áður apabóla) (18.04.2023)
Veggspjald, á íslensku og ensku (18.04.2023)
Fyrir heilbrigðisstarfsfólk
Notkun bóluefnis MVA-BN (Jynneos/Imvanex) gegn MPX veiru á Íslandi 2022 (13.09.2022)
Leiðbeiningar um sýnatökur (23.06.2022)
Leiðbeiningar fyrir heilbrigðisstarfsfólk um MPX veiru (09.05.2023)
Erlendar leiðbeiningar
Mænusótt eða lömunarveiki er smitsjúkdómur af völdum veiru sem leggst getur á taugakerfi líkamans og valdið lömun sem leitt getur til dauða. Þeir sem eru í mestri hættu á að veikjast af sjúkdómnum eru nýburar, ung börn og óbólusettir einstaklingar. Hættan á að lamast af völdum sjúkdómsins eykst með hækkuðum aldri.
Faraldsfræði
Frá því að byrjað var að bólusetja gegn sjúkdómnum árið 1955 hefur náðst mikill árangur og hefur nánast tekist að útrýma sjúkdómnum úr heiminum. Samt sem áður ógnar mænusótt enn ungum börnum í fátækari löndum þar sem aðgengi að bóluefni er takmarkað.
Smitleiðir og meðgöngutími
Mænusóttarveiran er mjög smitandi og getur borist í menn með úðasmiti þ.e. með úða frá öndunarfærum (t.d. með hnerra) en einnig með saurmengun í drykkjarvatni og mat. Veiran getur verið til staðar í margar vikur í hægðum þeirra sem eru smitaðir. Til að verjast smiti er hreinlæti mikilvægt og er þar góður handþvottur mikilvægastur.
Einkenni sjúkdómsins
Langflestir eða um 90-95% af þeim sem veikjast fá væg flensulík einkenni sem geta lýst sér sem almennur slappleiki, hiti, minnkuð matarlyst, ógleði, uppköst, særindi í hálsi, hægðatregða og magaverkir. Alvarlegri einkenni eru verkir og minnkaður kraftur í stoðkerfi líkamans, hnakkastífleiki, vöðvarýrnun, hæsi, erfiðleikar við öndun og kyngingu. Í alvarlegustu tilfellunum verður vöðvalömun, lömun á þvagblöðru og einkenni eins og óróleiki, ósjálfrátt slef og þaninn kviður.
Greining
Auk læknisskoðunar er hægt að greina mænusóttarveiruna með því að mæla mótefni gegn veirunni í blóði og í heila-og mænuvökva. Einnig er hægt að greina veiruna í saur- eða þvagsýni og í stroki frá hálsi.
Meðferð
Engin meðferð eða lyf eru til sem lækna sjúkdóminn. Almennt beinist meðferð að því að draga úr einkennum.
Forvarnir
Bólusetning er áhrifarík til að koma í veg fyrir sjúkdóminn hjá ungum börnum. Mikilvægt er að byrja að bólusetja ung börn því sjúkdómurinn er hættulegastur yngstu börnunum. Hér á landi eru börn bólusett við 3, 5 og 12 mánaða aldur og endurbólusett við 14 ára aldur. Bóluefnið verndar ekki lengur en í 10 ár og því er möguleiki á að smitast síðar á ævinni. Mælt er með að fullorðnir láti bólusetja sig gegn mænusótt á 10 ára fresti ef þeir ferðast til landa þar sem hætta er á smiti.
Tilkynningarskylda
Tilkynningarskyldir sjúkdómar eru þeir sjúkdómar sem náð geta mikilli útbreiðslu í samfélaginu og jafnframt ógnað almannaheill. Læknum ber að tilkynna sóttvarnalækni um einstaklinga sem veikjast af mænusótt með persónuauðkennum hins smitaða en einnig berast tilkynningar til sóttvarnalæknis frá rannsóknarstofum sem staðfesta sjúkdómsgreininguna. Tilgangur tilkynningar um smitsjúkdóm er að hindra útbreiðslu smits með markvissum aðgerðum t.d. með einangrun, meðferð smitaðra og rakningu smits milli einstaklinga. Til þess að fullnægja þessum skilyrðum verða upplýsingar um líklegan smitunarstað, smitunartíma og einkenni að fylgja tilkynningum. Þannig má tengja smitaða einstaklinga með faraldsfræðilegum hætti, meta áhrif smitsins og grípa til viðbragða.
Sjá nánar:
Bólusetningar við mænusótt/lömunarveiki vegna ferðalaga (frétt janúar 2020)
Njálgur er lítill, hvítur hringormur sem er algeng sýking hjá fólki á öllum aldri en algengastur hjá börnum og á stofnunum þar sem mörg börn koma saman t.d. leikskólum og skólum og hjá aðstandendum þeirra sem sýkjast.Hann er talinn vera eitt fárra landlægra sníkjudýra í mönnum á Íslandi og hefur verið það frá landnámstíð. Til að ráða niðurlögum njálgsmits þarf skerpt hreinlæti og lyfjagjöf. Njálgur er skráningarskyldur sjúkdómur sem þýðir að sóttvarnalæknir safnar upplýsingum um tíðni hans án persónuauðkenna þeirra sem sýkjast.
Áhættuþættir og faraldsfræði
Þeir sem eru líklegastir til að smitast af njálgi eru börn yngri en 18 ára, umönnunaraðilar þeirra og fólk sem dvelur á stofnunum. Maðurinn er eini hýsill njálgs. Gæludýr s.s. hundar og kettir geta ekki smitast.
Lífsferill
Eftir að njálgsegg hafa verið gleypt klekjast þau út í smágirninu og þróast þar yfir í fullorðin dýr og færa sig síðan í ristilinn. Þessi þroskaferill tekur einn mánuð en heildarlíftími njálgs er talinn geta verið tveir mánuðir. Í útliti er njálgur hvítur, lítill og viðkvæmur hringormur. Fullorðið kvendýr er 8–13 mm langt og 0,5 mm þykkt. Fullorðið karldýr er 2–5 mm langt og 0,2 mm þykkt. Eftir kynmök drepast karldýrin en kvendýrin flytja sig niður í ristilinn og í endaþarminn. Þar fara þau út á yfirborðið, vanalega við svefn að nóttu til, og verpa miklu magni af eggjum á svæðið umhverfis endaþarminn. Að því búnu drepast þau. Eggin eru aflöng, hálfgegnsæ með þykka skel með flatri hlið og ekki greinanleg með berum augum. Í hverju eggi er lirfa sem getur verið orðið smitandi 4–6 klst. eftir klak. Í sumum tilfellum klekjast egg út á svæðinu umhverfis endaþarminn og skríða lirfurnar þá inn um endaþarminn, upp ristilinn og í smágirnið þar sem þær þroskast áður en þær fara aftur niður í ristilinn. Við varpið verður erting og kláði við endaþarminn og sá sýkti fer að klóra sér og getur þannig fengið egg á fingurna og dreift þeim í umhverfið við snertingu.
Smitleiðir
Sýking verður þegar njálgsegg komast í meltingarveg eftir að hafa borist í munn og verið kyngt. Sjálfssýking og viðhald sýkingar verður þegar egg berast í munn með höndum sem hafa klórað á endaþarmssvæði eða fengið á sig egg með snertingu við önnur menguð svæði. Eggin geta borist yfir í nærfatnað, rúmföt, hurðarhúna, leikföng og í umhverfið og berast auðveldlega milli fjölskyldumeðlima og leikfélaga við snertingu. Í einhverjum tilfellum geta einstaka egg orðið loftborin og komist þannig í öndunarfæri og munn og þaðan í meltingarveg með kyngingu. Það fer eftir hita- og rakastigi umhverfisins hversu lengi njálgsegg eru smitandi. Í röku og köldu umhverfi geta lirfurnar lifað í allt að 2–3 vikur í eggjunum en í heitu og þurru lofti drepast þær mun fyrr. Rannsóknir hafa sýnt að lirfur í 90% njálgseggja eru dauðar eftir tvo daga í stofuhita.
Einkenni smits
Njálgsmit er oft einkennalaust (hjá einum af hverjum þremur) en kláði við endaþarm er helsta einkennið. Kláðinn ágerist á nóttunni og getur valdið svefntruflunum. Ef hinn sýkti klórar sér mikið getur húðin orðið rauð og aum og sýkst af bakteríum. Ef njálgssýkingin er mikil þ.e. mjög mikið af ormum, getur hún lýst sér með lystarleysi, kviðverkjum og uppköstum. Önnur einkenni sem komið geta fram eru pirringur, óróleiki, tanngnístur, svefntruflanir og minnkuð matarlyst.
Greining
Þegar grunur er um njálgsýkingu eru þrjár aðferðir til að greina smitið:
Ef um barn er að ræða geta foreldrar skoðað svæðið umhverfis endaþarminn 2–3 klst. eftir að barnið er sofnað t.d. með því að lýsa á svæðið með vasaljósi eða skoða endaþarmsopið snemma að morgni áður en barnið vaknar. Oft er þá hægt að sjá orma við endaþarmsopið og stundum sjást þeir utan á saur. Eggin er hins vegar ekki hægt að sjá með berum augum.
Önnur greiningaraðferð er að þrýsta límbandi að húðinni við endaþarmsopið strax og viðkomandi vaknar til að fanga egg og skoða límbandið síðan í smásjá. Ef viðkomandi er smitaður sjást egg á límbandinu. Límbandsprófið ætti að endurtaka þrjá morgna í röð, strax og viðkomandi vaknar og áður en þvottur á sér stað, því fjöldi orma getur verið misjafn milli daga og mismikið getur verið af eggjum við endaþarminn.
Þriðja greiningaraðferðin væri að taka skaf undan nöglum hjá þeim sýkta og skoða það í smásjá í leit að eggjum.
Hægðasýni gagnast ekki til greiningar á njálgssmiti því lítið er af ormum og eggjum í hægðum. Ekki er til aðferð til greiningar á njálgssmiti með blóðprófi.
Meðferð
Til að ráða niðurlögum njálgs þarf lyfjameðferð og eru tvö lyf skráð hér á landi, Vermox og Vanquin. Bæði lyfin eru til sem töflur eða mixtúra og seld í apótekum án lyfseðils nema ef gefa þarf Vermox börnum undir tveggja ára eða barnshafandi konum þarf það að gerast í samráði við lækni. Vanquin hefur ekki verið fáanlegt lengi á Íslandi (skrifað í des. 2023). Lyfin þarf að taka í tveimur skömmtum þ.e. fyrst einn skammtur og síðan annar skammtur u.þ.b. 2 vikum síðar.
Vermox (mebendazól) hindrar efnaskipti orma, sem veldur því að ormarnir drepast. Vermox hamlar einnig þroska ormaeggja og er breiðvirkt lyf og virkar gegn fleiri ormategundum en njálgi en þá notað í öðruvísi skömmtum. Skammtastærðir við meðhöndlun á njálgi eru þær sömu við meðferð hjá börnum og fullorðnum, 100 mg (1 tafla eða 5 ml af mixtúru (20mg/ml)) sem stakur skammtur. Meðferðina skal endurtaka eftir u.þ.b. 2 vikur til að koma í veg fyrir endursýkingu. Mælt er með því að allir innan sömu fjölskyldu fái meðferð á sama tíma til að koma í veg fyrir útbreiðslu smitsins. Meðferðina má endurtaka með 2–3ja vikna millibili ef hún tekst ekki í fyrstu tilraun. Þar sem lítil reynsla er af notkun lyfsins hjá börnum yngri en 2 ára og áhrif lyfsins á barnshafandi konur er ekki nægilega vel þekkt, er þeim ekki ráðlagt að nota lyfið nema samkvæmt læknisráði. Lyfið getur valdið tímabundnum kviðverkjum og ofnæmisviðbrögðum hefur verið lýst.
Vanquin (pyrvínembónat) hefur ekki verið fáanlegt lengi á Íslandi (des. 2023). Vanquin hefur sérhæfða verkun gegn njálgi. Lyfið drepur bæði njálginn og lirfur hans og kemur þannig í veg fyrir að smitandi egg verði til. Lyfið hefur ekki áhrif á þau egg sem þegar eru til og er mikilvægt að hafa það í huga við meðhöndlun, því endursýking er algeng vegna þess að lifandi egg halda áfram að berast út úr líkamanum með hægðum í allt að 2 vikur eftir lyfjagjöf. Vegna lífsferils njálgs er ráðlagt að allir fjölskyldumeðlimir og nánir leikfélagar séu meðhöndlaðir á sama tíma og að allir endurtaki meðferðina 2–3 vikum síðar til að koma í veg fyrir áframhaldandi smitun. Skömmtun lyfsins er miðuð við 1 töflu eða 5 ml af mixtúru á hver 10 kg líkamsþyngdar. Fullorðin manneskja tekur mest 8 töflur og skulu þær allar teknar inn í einum skammti. Virka efnið í Vanquin er sterkt litarefni og litar hægðir rauðar. Liturinn festist auðveldlega í fötum og húsgögnum ef mixtúran hellist niður eða er kastað upp. Gleypa skal töflurnar en ekki tyggja þar sem þær geta litað tennur og munn. Aukaverkanir af lyfinu eru helstar ógleði og einstaka sinnum uppköst og þá frekar eftir inntöku mixtúrunnar. Magaverkir og niðurgangur þekkjast sem aukaverkun. Ofnæmi er sjaldgæft.
Endurteknar sýkingar ætti að meðhöndla eins og þá fyrstu þ.e. taka einn skammt af lyfinu og endurtaka meðferðina að u.þ.b. tveimur vikum liðnum. Á heimilum þar sem fleiri en einn heimilsmanna er sýktur og sýkingar jafnvel endurtekið að koma upp er mælt með að allir fjölskyldumeðlimir séu meðhöndlaðir á sama tíma. Sama á við um leikfélaga barna. Ef njálgssýkingar gera vart við sig í skólum og á leikskólum, þarf að tilkynna það forráðamönnum barnanna. Ekki eru fastmótaðar reglur til um hvernig skuli bregðast við slíkum aðstæðum en æskilegt er að heilsugæslustöð í næsta nágrenni skólans komi að slíkum málum, gefi ráðleggingar og haldi utan um aðgerðir.
Aðgerðir til að draga úr dreifingu njálgssmits og endursýkingu
Handþvottur með vatni og sápu og þurrkun með hreinu handklæði eftir salernisferðir, bleiuskipti og fyrir meðhöndlun matar er áhrifaríkasta leiðin til að hindra njálgssmit og koma í veg fyrir áframhaldandi smit. Mikilvægt er að kenna börnum að þvo hendur og sjá til þess að þau geri það.
Aðrar mikilvægar aðgerðir til að ráða niðurlögum smits:
Bað að morgni dags því það minnkar líkur á dreifingu eggja frá endaþarmi. Sturta er betri en bað í kari því baðvatn getur mengast af eggjum.
Hrein nærföt daglega og tíð náttfata- og sængurfataskipti. Hrista ekki tauið, setja það beint í þvottavél og þvo við ≥ 40°C. Æskilegt að þurrka í þurrkara.
Ekki klóra húð við endaþarm.
Hafa neglur stuttklipptar og hreinar. Ekki naga neglurnar.
Gott almennt hreinlæti í umhverfi.
Eftir hverja lyfjameðferð þarf að skipta um nærfatnað, náttföt og sængurfatnað.
Heimildir
Skírnisson K. Um njálginn og líffræði hans. Læknablaðið, 1998;84: 208–2013
Pinworm infection. Centers for Disease Control and Prevention (CDC)
Niðurgangur af völdum nóróveira er algeng orsök þarmasýkinga út um allan heim. Hún greindist í fyrsta sinn í tengslum við hópsýkingu í grunnskóla í Norwalk, Ohio í Bandaríkjunum árið 1972 og er fyrsta veiran sem tengd var einkennum frá meltingarvegi.
Nóróveirur ásamt sapóveirum flokkast undir caliciveirur. Nóróveiran er með fimm mismunandi arfgerðir, en einungis þrjár þeirra valda sýkingum í mönnum.
Sýkingin kemur oftast í hrinum á veturna í umhverfi þar sem fólk er í nánd við hvert annað eins og á sjúkrahúsum og öðrum heilbrigðisstofnunum, en þar geta sýkingahrinur af völdum nóróveira verið alvarlegt vandamál þegar þær koma upp og því mikilvægt að hindra útbreiðslu veirunnar innan sjúkrastofnana. Einnig eru sýkingahrinur á leikskólum, skemmtiferðaskipum og hótelum vel þekktar.
Meðgöngutími sýkingarinnar, þ.e. tími frá smiti til einkenna, er einn til tveir sólarhringar.
Einkenni
Fólk á öllum aldri getur smitast og veikst vegna nóróveiru. Algengustu einkennin eru uppköst og/eða niðurgangur sem fylgt geta kviðverkir, beinverkir, höfuðverkur og stundum vægur hiti. Sjúkdómurinn gengur í langflestum tilfellum yfir á einum til tveimur sólarhringum án nokkurrar meðferðar. Ung börn og eldra fólk er sérstaklega viðkvæmt fyrir vökvatapi vegna niðurgangs og uppkasta.
Smitleiðir
Nóróveirusýking er mjög smitandi. Smithætta er helst frá einstaklingum með einkenni sýkingarinnar (niðurgang og/eða uppköst) en einnig er talið að smit geti borist skömmu áður en einkenni koma fram og í nokkra daga eftir að bata er náð. Veiran getur lifað lengi á yfirborði t.d. á snertiflötum eins og hurðarhúnum og smit óbeint úr umhverfi er því hugsanlegt. Smitleiðir eru margar og getur veiran smitast beint manna á milli við snertingu og sem dropasmit, en einnig eru líkur á að við uppköst geti smitið verið loftborið. Önnur algeng smitleið er með mengaðri fæðu og vatni og er mengun matvæla frá sýktum einstaklingum algeng smitleið. Matur getur mengast í framleiðslu, pakkningu eða við framreiðslu (uppvörtun) en einnig við að deila mat. Smit með hráum ostrum er líka vel þekkt, en smitið berst í ostrurnar með nóróveirumenguðu vatni.
Greining
Veiran finnst auðveldast með greiningu á erfðaefni hennar (PCR-prófi) í saursýni frá einstakling sem er sýktur. Einnig er hægt að greina hana í stroki frá endaþarmi eða í uppköstum.
Meðferð
Sýklalyfjagjöf kemur ekki að gagni. Verkjalyf (paracetamol) geta dregið úr einkennum, einkum ef sýkinni fylgja beinverkir og höfuðverkur. Mikilvægt er að drekka vel á meðan á veikindum stendur. Í einstaka tilfellum reynist nauðsynlegt að leggja viðkomandi inn á sjúkrahús til vökvagjafar í æð.
Fylgikvillar
Sýkingin getur valdið verri einkennum hjá einstaklingum sem eru veikir fyrir.
Forvarnir
Einstaklingar með nóróveirusýkingu eru smitandi meðan á veikindum stendur en eru í flestum tilfellum lausir við smit tveimur til þremur sólarhringum eftir að einkenni eru horfin. Þó eru dæmi um smitandi einstaklinga allt að 10 dögum eftir bata.
Ekki er hægt að bólusetja gegn nóróveirusýkingum.
Góður handþvottur er ávallt mikilvægur og árangursríkasta leiðin til að koma í veg fyrir smit.
Gæta skal varúðar þegar hreinsað er eftir einstaklinga með nóróveirusýkingu þar sem uppköst og niðurgangur eru bráðsmitandi.
Yfirborðsfleti í umhverfi þess veika ætti að þvo vel með vatni og sápu og sótthreinsa (t.d. með klórblöndu). Einnig skal þvo tau eins og fatnað, rúmföt og handklæði á háum hita. Einstaklingar með einkenni um nóróveirusýkingu skulu ekki elda eða framreiða mat fyrir aðra eða deila sínum mat með öðrum.
Elda skelfisk vel og þvo ávexti og grænmeti fyrir notkun. Á sjúkrastofnunum ber að einangra viðkomandi eftir bestu getu meðan á veikindum stendur og í að minnsta kosti tvo sólarhringa eftir að einkenni eru horfin. Starfsfólki á sjúkrastofnunum ber að vera heima í að minnsta kosti tvo sólarhringa eftir að það hefur náð sér áður en það kemur aftur til vinnu.
Sóttvarnalæknir hefur gefið út bækling um hvernig draga má úr útbreiðslu nóróveirusmits. Bæklinginn getur hver og einn prentað út og brotið saman sem þríblöðung. Í honum er að finna lýsingar á einkennum nóróveirusýkingar og hvað hver og einn getur gert til að vernda sjálfa sig og aðra gegn smiti.
Óvæntir atburðir sem ógnað geta heilsu manna með óvæntri aukningu sjúkdómstilvika eða dauðsfalla vegna sjúkdóms eru tilkynningarskyldir til sóttvarnalæknis.
Þegar grunur vaknar um slíkar sýkingar eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Perfringensgerlar hafa fundist í kryddi, kjöti, kjötréttum og ýmsum tilbúnum réttum. Sýkillinn getur myndað dvalargró sem þola mikinn hita.
Eiturefni perfringensgerla myndast þegar sporarnir myndast úr miklum fjölda sýkla sem komast í þarmana. Sýkingu má oft rekja til lélegrar kælingar á heitum kjötréttum. Dvalargróin geta vaknað og orðið að lifandi sýklum sem geta fjölgað sér hratt ef rétturinn er ekki vel kældur. Sjúkdómseinkenni koma fram 6–24 klukkustundum eftir neyslu matvæla sem innihalda sýkilinn. Sjúkdómseinkenni eru niðurgangur og kviðverkir og vara í einn dag.
Pneumókokkar (Streptococcus pneumoniae) eru bakteríur sem geta valdið alvarlegum og lífshættulegum sjúkdómum einkum hjá ungum börnum og fullorðnum einstaklingum yfir 60 ára. Bakterían finnst í slímhúðum í nefi og hálsi hjá frískum einstaklingum í öllum aldurshópum einkum ungum börnum án þess að valda sjúkdómseinkennum. Bakteríurnar geta tekið sig upp, dreift sér um líkamann og valdið sjúkdómum.
Algengustu sýkingar af völdum pneumókokka eru bráðar og þrálátar miðeyrnabólgur, kinnholusýkingar og lungnabólgur hjá ungum börnum. Hættulegustu sýkingarnar eru heilahimnubólga og blóðsýkingar sem geta komið fram sem aðskildir sjúkdómar eða samhliða og kallast þá ífarandi sýkingar. Í dag eru pneumókokkar algengasta orsök heilahimnubólgu af völdum baktería.
Faraldsfræði
Sjúkdómar af völdum pneumókokka hafa verið viðvarandi heilsufarsvandamál hér á landi. Svo virðist sem tíðni alvarlegra sýkinga af völdum þessara baktería sé hærri hér á landi en í mörgum nálægum löndum. Ífarandi pneumókokkasýkingar hafa verið nokkuð stöðugar sl. 10 ár en að jafnaði greinast um 50 einstaklingar á ári með alvarlega sýkingu, þar af eru um 10 börn undir 5 ára aldri og síðan eru það einkum fullorðnir einstaklingar sem komnir eru yfir sextugt sem sýkjast. Ífarandi sýkingar eru sjaldgæfar meðal barna og fullorðinna í öðrum aldurshópum. Eftir að almenn bólusetning gegn pneumókokkum var tekin inn í barnabólusetningar á árinu 2011 hefur ífarandi sýkingum hjá börnum fækkað. Dánartíðni af völdum þessara sjúkdóma er um 10% hér á landi.
Smitleiðir og meðgöngutími
Bakterían smitast á milli manna með úða frá öndunarvegum. Talið er að einungis 1–3 dagar líði frá smiti þar til sjúkdómseinkenni koma fram.
Einkenni sjúkdómsins
Sýkingar af völdum pneumókokka koma oft í kjölfar kvefpesta eða flensu og líkjast einkennin því oft sýkingum af völdum annarra baktería eða veira. Algengar sýkingar af völdum pneumókokka eru sýkingar í miðeyra, bólgur í kinnholum, í slímhúðum augna og lungnabólga. Einkenni heilahimnubólgu eða blóðsýkingar geta komið mjög snöggt með háum hita, hnakkastífleika, óróleika og sljóleika, í kjölfarið geta komið fram krampar, minnkuð meðvitund og lost. Þetta skal alltaf hafa í huga hjá börnum undir 3 ára aldri með óútskýrðan hita og áberandi veikindi.
Greining
Greina má pneumókokka í smásjá og með ræktun sýna.
Meðferð
Nauðsynlegt er að meðhöndla sjúklinga með alvarlega pneumókokkasýkingu með sýklalyfjum sem fyrst á sjúkrahúsi. Til eru um hundrað hjúpgerðir pneumókokka og eru flestar þeirra næmar fyrir penicillíni, en sýklalyfjaónæmi hefur látið á sér bera hér á landi. Mikilvægt er að fara að læknisráði við töku sýklalyfja og klára þann skammt sem lagt er upp með.
Forvarnir
Bólusetning gegn sjúkdómnum er öflugasta forvörnin. Með því að bólusetja gegn hættulegustu stofnum bakteríunnar má koma í veg fyrir allt að 90% sjúkdóma af völdum pneumókokka hjá börnum yngri en fimm ára. Einnig má ætla að bólusetning dragi úr bráðum og þrálátum miðeyrnabólgum hjá börnum um allt að 30% og lungnabólgum hjá sama aldurshópi um allt að 37%. Þá er þess vænst að árleg sýklalyfjanotkun hjá þessum hópi minnki um allt að fjórðung en það myndi draga úr hættunni á útbreiðslu sýklalyfjaónæmra pneumókokka. Frá árinu 2011 eru börn hér á landi bólusett gegn pneumókokkum við 3, 5 og 12 mánaða aldur.
Bóluefni
Í dag eru til tvenns konar bóluefni gegn pneumókokkum, fjölsykrubóluefni og proteintengd bóluefni. Fjölsykrubóluefni hafa verið á markaði í nokkurn tíma og hefur verið mælt með notkun þeirra hjá einstklingum eldri en 60 ára og einstaklingum með ónæmisbælandi sjúkdóma. Sjá hér leiðbeiningar um notkun pneumókokkabóluefna. Fjölsykrubóluefni gagnast hins vegar ekki börnum yngri en 2 ára og því eru á markaði próteintengd bóluefni fyrir þennan aldurshóp.
Aukaverkanir beggja bóluefnanna eru vægar og svipar til aukaverkana annarra bóluefna.
Alvarlegum aukaverkunum hefur ekki verið lýst.
Pnemókokkasýking er tilkynningarskyldur sjúkdómur.
Sjá einnig upplýsingar um pneumókokka á vef Sóttvarnarstofnunar Evrópu (ECDC)
Rauðir hundar er veirusjúkdómur sem veldur oftast vægum einkennum hjá börnum en getur lagst þyngra á fullorðna. Í stöku tilfellum getur þessi veirusýking valdið liðbólgum og heilabólgu hjá heilbrigðum einstaklingum. Veikist kona af rauðum hundum á meðgöngu er hætta á alvarlegum fósturskaða einkum ef það gerist á fyrstu þrem mánuðum meðgöngunnar. Fósturskaði getur verið heyrnarskerðing, blinda, vansköpun, hjartagalli, vaxtarskerðing og jafnvel fósturlát. Hafi stúlka ekki verið bólusett þykir það kostur að hún fái sjúkdóminn áður en hún verður kynþroska.
Faraldsfræði
Almenn bólusetning undanfarna áratugi gegn rauðum hundum hefur komið í veg fyrir faraldra af völdum sjúkdómsins hér á landi. Af og til koma þó upp tilfelli á meðal óbólusettra. Þeim sem er hættast er við að fá sjúkdóminn er nokkuð stór hópur óbólusettra karlar sem fæddir eru fyrir 1988 og hafa ekki fengið sjúkdóminn.
Smitleiðir og meðgöngutími
Sjúkdómurinn berst með andrúmsloftinu (úðasmiti) á milli manna og geta liðið tvær til þrjár vikur þar til sjúkdómseinkenni koma fram. Sjúkdómurinn er mest smitandi þegar hann hefur náð hámarki en einnig er hann smitandi vikuna áður en útbrot koma fram og vikuna eftir að þau hverfa.
Einkenni sjúkdómsins
Einkenni geta verið mismunandi eftir einstaklingum en algengustu einkennin eru rauð eða brúnleit útbrot sem byrja oft í kringum eyrun eða í andliti en breiðast síðan fljótt út um líkamann og geta nánast orðið að einni samfelldri hellu. Einnig fylgir oftast vægur hiti, stækkaðir eitlar á hálsi og höfuðverkur. Einkennin ganga vanalega til baka á u.þ.b. þremur dögum. Þessi einkenni geta svipað til annarra veirusjúkdóma eins og mislinga og hlaupabólu. Dæmi eru um að sjúkdómseinkenni geta verið svo væg að viðkomandi verður þeirra ekki var.
Greining
Hægt er að skera úr um hvort um rauða hunda er að ræða með því að taka strok frá hálsi eða með blóðsýni þar sem leitað er mótefna.
Meðferð
Engin sérstök meðferð er við sjúkdómnum önnur en sú að fólki er ráðlagt að hafa hægt um sig meðan sjúkdómurinn gengur yfir. Allir í nánasta umhverfi þess sem veikur er eru í smithættu hafi þeir ekki verið bólusettir gegn rauðum hundum eða fengið sjúkdóminn.
Forvarnir
Með bólusetningu allra í þjóðfélaginu er hægt að hindra að faraldra af rauðum hundum komi upp. Bólusetning gegn rauðum hundum hófst hér á landi árið 1977 hjá konum á barnseignaraldri sem ekki höfðu mótefni gegn veirunni en því fyrirkomulagi var hætt árið 2001. Almenn bólusetning allra 18 mánaða barna hófst árið 1989 með MMR bóluefni. Endurbólusetning hófst síðan hjá 9 ára börnum árið 1997 en árið 2001 var aldur endurbólusetningar hækkaður í 12 ár. Full bólusetning í dag er því við 18 mánaða og 12 ára aldur hjá bæði drengjum og stúlkum.
Þunguðum konum sem ekki mælast með mótefni gegn rauðum hundum er ráðlagt að fá bólusetningu eftir fæðingu barnsins þannig að nær allar konur á barnseignaraldri hér á landi eru ónæmar gegn rauðum hundum. Talið er að 90% fóstra geti skaðast sýkist móðurinn á fyrsta þriðjungi meðgöngu. Stúlkur sem bólusettar eru gegn rauðum hundum ættu að forðast að verða þungaðar á næstu þrem mánuðum á eftir.
Rauðir hundar er tilkynningarskyldur sjúkdómur.
Sjá einnig upplýsingar um rauða hunda á vef Sóttvarnarstofnunar Evrópu (ECDC).
Ristill er sjúkdómur sem kemur fram við endurvakningu hlaupabóluveiru (Varicella Zoster/Herpes Zoster veira; HZV hér eftir) eftir hlaupabólusýkingu árum eða áratugum fyrr. Veiran er skyld frunsuveirum (Herpes Simplex veirum) og líkt og þær sest hún að til frambúðar í taugavef þegar hlaupabóluveikindi hafa gengið yfir. Ónæmiskerfi líkamans heldur veirunni í skefjum en þegar ónæmiskerfið ræður ekki fullkomlega við hana getur komið fram ristill.
Faraldsfræði
Allir sem hafa fengið hlaupabólusjúkdóm geta fengið ristil en um þriðjungur er talinn fá ristil sem hefur fengið hlaupabólu ef ekki er bólusett gegn ristli. Á Íslandi eru því nánast allir fullorðnir sem ólust upp hér á landi í einhverri hættu á að fá ristil, þar sem hlaupabóla hefur verið landlæg hér og gengið svo títt að fæstir hafa sloppið við smit á barnsaldri. Líkur á ristli aukast með hækkandi aldri þegar ónæmiskerfið slappast en getur gerst á barnsaldri eða hjá yngri fullorðnum, t.d. í kjölfar ónæmisbælandi meðferðar, allt frá sterakúr vegna astma til krabbameinsmeðferðar eða ónæmisbælandi meðferðar til að hindra höfnun líffæris eftir líffæraígræðslu. Álag/streita, ýmis veikindi o.fl. geta einnig haft truflandi áhrif á starfsemi ónæmiskerfis og þá getur ristill komið fram hjá annars hraustu fólki.
Einkenni sjúkdómsins
Oftast kemur ristill fram á svæði sem ein taug hríslast um (ítaugunarsvæði), t.d. í hálfhring um brjóstkassann frá baki fram á bringu. Sjúkdómurinn kemur fyrst fram sem óþægindi í húð, oft doði eða sviðatilfinning, áður en útbrot koma fram. Síðan koma fram útbrot sem þróast í bólur eða blöðrur sem rofna og gróa svo. Nýjar bólur geta komið fram á 5–7 dögum eftir þá fyrstu og gróandinn tekur yfirleitt 2–4 vikur. Vessinn úr blöðrunum er smitandi og geta einstaklingar sem ekki eru ónæmir fyrir hlaupabóluveiru fengið hlaupabólu 2–3 vikum eftir snertingu við ristilbóluvessann. Því er mælt með að fólk með ristil hylji útbrotin með ógegndræpum umbúðum meðan þau eru að þorna til að hindra smit til barna og annarra. HZV er afar smitandi í lofti ef hún ýrist upp frá útbrotunum. Einstaklingar sem eru næmir fyrir hlaupabóluveiru ættu því ekki að bera á útbrotin eða komast í návígi við þau né í snertingu við vessamengað lín o.þ.h.
Meðferð
Hægt er að meðhöndla ristil með veirulyfjum sem hafa virkni gegn HZV, s.s. valaciclovir. Taka þarf lyfin um munn. Skammtar og lengd meðferðar eru ekki þau sömu og fyrir frunsusýkingar, ekki er hægt að nota pakkningar sem seldar eru í lausasölu til að klára meðferðina. Leita skal ráðlegginga og lyfseðils hjá lækni, t.d. á heilsugæslu. Meðferð er ráðlögð fyrir alla með ristil við auga, aldraða og alla með ónæmisbrest, til að draga úr hættu á fylgikvillum. Breyta þarf skömmtum hjá fólki með skerta nýrnastarfsemi. Meðferð þarf helst að hefjast innan 72 tíma frá því að útbrot byrja að koma fram, til að hún hafi tilskilin áhrif til að hindra fylgikvilla.
Fylgikvillar sjúkdómsins
Verkir sem fylgja ristli geta verið mjög sárir og eru ein algengasta orsök innlagnar vegna ristils.
Helstu fylgikvillar eru langvarandi taugaverkir (lengur en þrjá mánuði) á svæðinu þar sem ristillinn kom fram (e. postherpetic neuralgia, PHN) og blinda ef ristill kom fram við auga. Einstaklingar með skerta starfsemi ónæmiskerfis geta fengið útbreiddan ristil, svipað og hlaupabóluveikindi, með þeim fylgikvillum sem hætt er við hjá ónæmisbældum með hlaupabólu, s.s. lifrarbólgu, lungnabólgu og/eða heilabólgu/heilahimnubólgu. Útbreiddur ristill er lífshættulegur sjúkdómur.
Eins og með hlaupabólu er algengt að fólk fái sýkingar í sárin vegna baktería, oftast húðbaktería s.s. klasakokka (Staphylococcus aureus) eða grúppu A streptókokka. Til að draga úr hættu á sýkingu er best að láta útbrotin sem mest í friði og sleppa áburði nema í samráði við lækni. Umbúðir geta dregið úr ómeðvitaðri snertingu við útbrotin. Ef nauðsynlegt er að skipta um umbúðir eða bera á útbrotin er mikilvægt að það sé gert með hreinum höndum eða einnota hönskum.
Sjaldgæfari en þekktur fylgikvilli er langvarandi taugakvilli, jafnvel lömun, í hreyfitaugum.
Endurtekinn ristill er vel þekkt vandamál og er líklegast að hann komi aftur og aftur fram á sama stað. Því er mikilvægt að fólk sem hefur fengið ristil við auga eða í heila fái viðeigandi ráðleggingar um viðbrögð ef einkenni gera vart við sig á ný og/eða forvarnarmeðferð.
Forvarnir gegn ristli
Bólusetning gegn hlaupabólu á barnsaldri dregur úr líkum á ristli síðar á ævinni og hefur verið boðin öllum börnum sem hér búa sem fædd eru 2019 eða síðar.
Bólusetning gegn ristli hefur verið möguleg um áratugabil en fyrsta bóluefnið var lifandi bóluefni og því óæskilegt fyrir ónæmisbælda. Nýrra bóluefni sem er hægt að nota fyrir ónæmisbælda hefur verið á markaði í Evrópu í nokkur ár og er hægt að fá pantað hjá markaðsleyfishafa hér í gegnum heilsugæsluna. Það er fremur dýrt og fellur kostnaður á einstaklinginn. Sóttvarnalæknir undirbýr nú (des. 2023) útgáfu leiðbeininga um notkun þess í tengslum við samnorrænt verkefni um hagkvæmustu nýtingu bóluefnisins.
Ristill (herpes zoster) er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynna til sóttvarnalæknis ef sjúklingur er lagður inn á sjúkrahús.
Niðurgangur af völdum rótaveira er ein algengasta orsök þarmasýkinga um allan heim, sérstaklega meðal barna undir 5 ára aldri. Hún er auk þess líklegust allra veira til að greinast ef barn þarf meðferð á sjúkrahúsi vegna niðurgangs og á stóran hlut að máli í andlátum vegna niðurgangs meðal ungra barna á heimsvísu eða tengd fjórðungi andláta vegna niðurgangs í börnum fyrir tilkomu bóluefna. Nær öll börn fá rótaveirusýkingu á fyrstu 5 árum ævinnar.
Rótaveiran er með margar mismunandi arfgerðir, en einungis fimm þeirra eru algengar í mönnum. Endurröðun erfðaefnisbúta getur orðið milli arfgerða ef fleiri en ein gerð smitar sama einstakling, svipað og með inflúensuveiru. Þrátt fyrir það er fyrsta sýkingin alla jafna alvarlegust og langvinn vörn gegn frekari rótaveirusýkingum til staðar eftir það.
Hér á landi kemur sýkingin oftast í hrinum á veturna og fram á vor og smitast helst í umhverfi þar sem ung börn koma saman eins og á leikskólum. Viðkvæmir eldri einstaklingar eru líklegastir til að veikjast meðal fullorðinna.
Meðgöngutími sýkingarinnar, þ.e. tími frá smiti til einkenna, er 1–3 sólarhringar.
Einkenni
Algengustu einkennin eru uppköst og/eða mikill vatnskenndur niðurgangur sem fylgt geta kviðverkir, lystarleysi og stundum vægur hiti. Í rannsókn hjá íslenskum börnum vöruðu veikindi að meðaltali um 6 daga en lengd veikinda var mjög mismunandi.
Smitleiðir
Smitleiðir eru margar og getur veiran smitast beint manna á milli við snertingu og sem dropasmit, en einnig eru líkur á að við uppköst geti orðið úðasmit. Smithætta er mest frá einstaklingum sem eru með einkenni sýkingarinnar en veira getur verið til staðar í hægðum í a.m.k. viku eftir að bráð veikindi ganga yfir. Handþvottur með sápu (síður handspritt*), er lykilatriði til að draga úr smiti frá veikum og afturbata einstaklingum eftir alla snertingu við uppköst og hægðir.
Veiran getur einnig lifað vikum saman á yfirborðum t.d. á snertiflötum eins og hurðarhúnum og smit úr umhverfi er því mögulegt. Þrif og sótthreinsun yfirborða (t.d. með klór, síður alkohólsótthreinsi*) eru því mikilvæg til að rjúfa smitleiðir þegar smit koma upp á leikskólum og öðrum stöðum innandyra þar sem sameiginlegir snertifletir eru margir.
Greining
Veiran finnst auðveldast með greiningu á erfðaefni hennar í saursýni frá einstakling sem er sýktur.
Meðferð
Sýklalyfjagjöf kemur ekki að gagni. Verkjalyf (paracetamol) geta dregið úr einkennum, einkum ef sýkinni fylgja verkir og hiti, en ung börn eiga oft erfitt með að orða verki. Mikilvægt er að drekka vel á meðan á veikindum stendur. Vanlíðan hjá ungum börnum dregur oft úr áhuga á að drekka og nærast og geta hitalækkandi verkjalyf í hæfilegum skömmtum stuðlað að betri inntöku. Í einstaka tilfellum reynist nauðsynlegt að grípa til ógleðistillandi meðferðar og jafnvel vökvagjafar í æð.
Fylgikvillar
Þurrkur er algengasta tilefni innlagna vegna rótaveirusýkinga og andláta þar sem sjúkrahúsmeðferð fæst ekki. Ung börn sem halda ekki niðri vökva, pissa ekki a.m.k. á 8–10 klst fresti eða hafa lést um meira en 10% þurfa mat og e.t.v. meðferð á heilbrigðisstofnun. Í kjölfar svæsinnar iðrasýkingar getur dregið úr frásogi næringarefna fyrst eftir veikindin og heldur niðurgangur oft áfram eftir að bráð veikindi vegna sýkingar eru yfirstaðin. Hæfileg næring er lykilatriði til að flýta fyrir batanum, en oft getur verið ágætt að forðast sorbitol rík matvæli s.s. perur og eplamauk („skvísur“) og nota laktósalausar mjólkurvörur í u.þ.b. tvær vikur eftir veikindi fyrir börn sem annars þola venjulega mjólk.
Forvarnir
Bólusetning gegn rótaveirusýkingu er hluti almennra ungbarnabólusetninga frá 2025. Bóluefni gegn rótaveiru þarf að gefa á fyrstu mánuðum í ævi ungbarna því þau má ekki nota eftir u.þ.b. 6 mánaða aldur.
Einstaklingar með rótaveirusýkingu eru smitandi meðan á bráðum veikindum stendur og í einhverja daga á eftir, miða má við viku. Þó eru dæmi um smitandi einstaklinga allt að 10 dögum eftir bata. Engar reglur gilda um hvenær börn geta snúið aftur á leikskóla o.þ.h. en börnum sem líður vel, geta nærst og tekið þátt í leikskólastarfi geta snúið aftur á leikskólann ef hægt er að halda smithættu frá hægðum í lágmarki.
Gæta skal varúðar þegar hreinsað er eftir einstaklinga með rótaveirusýkingu þar sem uppköst og niðurgangur eru bráðsmitandi.
Góður handþvottur með vatni og sápu er ávallt mikilvægur og árangursríkasta leiðin til að koma í veg fyrir smit.
*70% alkohól óvirkjar rótaveiru en virkar illa á margar aðrar niðurgangsveirur. Því er æskilegt að nota önnur sótthreinsiefni í tengslum við aðhlynningu barna með niðurgang eða þrif á leikskólum þar sem gengur niðurgangspest þótt rótaveira hafi verið staðfest hjá einhverjum barnanna. Börn eru nokkuð oft með fleiri en eina veiru samtímis og ekki er hægt að rjúfa smitleiðir þeirra allra með notkun spritts.
Rótaveirusýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynna til sóttvarnalæknis ef sjúklingur er lagður inná sjúkrahús.
RS-veira er kvefveira sem leggst bæði á efri og neðri öndunarvegi. Sýkingin veldur kvefi og oft bólgu og þrengingum í smáum berkjum lungnanna með öndunarerfiðleikum og hvæsandi öndun sérstaklega hjá mjög ungum börnum. Þetta er algengur sjúkdómur sem leggst á alla aldurshópa en getur lagst þungt á fyrirbura og ung börn innan sex mánaða.
Faraldsfræði
Veiran er svo algeng að flest börn innan tveggja ára aldurs hafa sýkst af henni. Faraldrar af völdum RS-veirunnar eru árvissir, þeir koma að vetrarlagi og standa venjulega í 2–3 mánuði. Árlega er komið með um 20% barna undir eins árs til læknis vegna bráðrar RS-veirusýkingar. Af þeim má reikna með að 2–3% gætu þurft á sjúkrahúsinnlögn að halda.
Bæði fullorðnir og börn geta fengið sýkinguna aftur í nýjum faröldrum þar sem veiran veldur ekki langtíma ónæmi.
Smitleiðir og meðgöngutími
RS-veiran smitast einkum með beinni snertingu milli einstaklinga en getur einnig smitast með úðasmiti við hósta eða hnerra. Veiran getur lifað í nokkrar klukkustundir á leikföngum eða á borðplötu og getur smitast þannig og borist í líkamann í gegnum nef, munn og augu.
Sýktur einstaklingur er mest smitandi fyrstu dagana eftir að hann veikist en getur haldið áfram að vera smitandi í nokkrar vikur á eftir. Einkenni sjúkdómsins koma fram fjórum til sex dögum eftir að smit hefur orðið.
Einkenni sjúkdómsins
Sýkingar af völdum RS-veirunnar geta orðið mjög alvarlegar, sérstaklega hjá fyrirburum, ungabörnum og börnum með undirliggjandi hjarta- og lungnasjúkdóma. Einkenni sjúkdómsins geta verið öndunarerfiðleikar vegna lungna- eða berkjubólgu, hár hiti, mikill hósti, hvæsandi öndun, nefstífla, hröð erfið öndun, blámi á húð vegna skorts á nægu súrefni og oft fylgir eyrnabólga. Sjúklingar sem veikjast alvarlega af völdum RS-veirunnar geta þurft að leggjast inn á sjúkrahús.
Sýkingin nær yfirleitt hámarki á 3–5 dögum og að mestu gengin yfir á einni viku. Flest börn jafna sig að fullu en sum þeirra fá astmaeinkenni fram eftir aldri samfara kvefsýkingum.
Hjá fullorðnum og eldri börnum eru einkenni oftast mild og líkjast vægri kvefpest þ.e. með nefrennsli, þurrum hósta, hitavellu, særindum í hálsi og vægum höfuðverk.
Veiran getur einnig valdið alvarlegum einkennum hjá eldra fólki, og einstaklingum með undirliggjandi hjarta- og lungnasjúkdóm eða hjá þeim sem eru með bælt ónæmiskerfi.
Greining
Greining byggir fyrst og fremst á sjúkdómseinkennum, sjúkrasögu og læknisskoðun en einnig er hægt að greina veiruna í slími frá nefkoki.
Meðferð
Meðferðin byggir einkum á stuðningsmeðferð, vegna þeirra einkenna sem barnið er með, s.s. vökva- og súrefnisgjöf. Astmalyf geta minnkað öndunarerfiðleika hjá ungum börnum.
Væg einkenni sjúkdómsins krefjast engrar sérstakrar meðhöndlunar. Flest börn jafna sig að fullu.
Forvarnir
Eftir snertingu við smitaðan einstakling er mikilvægt að gæta fyllsta hreinlætis og þvo hendur vel til að forðast smit. Til eru mótefni gegn RS-veirunni sem hægt er að gefa á sjúkrahúsum mjög ungum börnum til að koma í veg fyrir sýkingu.
RS veirusýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Sjá nánar:
Læknablaðið
Mayoclinic.org
Salmonella er baktería með yfir 2000 afbrigði (sermisgerðir). Algengastar hér á landi eru S. Enteritidis og S. Typhimurium og er uppruni smits oftast af erlendum toga. Stærstu hópsýkingarnar hérlendis á síðastliðnum árum voru árið 1996 af völdum S. Enteritidis í rjómabollum og árið 2000, þegar S. Typhimurium barst með jöklasalati.
Margar sermisgerðir sýkja bæði menn og fjölda dýrategunda, þær algengustu eru m.a. nautgripir, svín og hænsnfé en einnig bera skjaldbökur og slöngur oft bakteríuna. Víða erlendis valda egg menguð með S. Enteritidis sýkingum í fólki.
Smitleiðir
Helsta smitleiðin er með menguðum matvælum. Beint smit manna á milli er fremur sjaldséð en kemur einna helst fyrir hjá einstaklingum sem annast sjúklinga með Salmonella sýkingu, ef handþvottur er ófullnægjandi.
Einkenni
Niðurgangur, ógleði, uppköst, kviðverkir og hiti, sem gengur í flestum tilfellum yfir á á 4–5 dögum. Ef sýkingin hefur dreift sér til líffæra utan meltingarfæra geta komið einkenni frá sýkingarstað.
Meðgöngutími sýkingar, þ.e. tími frá smiti þar til einkenna verður vart, er 1–3 dagar í flestum tilfellum, en getur verið allt frá 6 klst. upp í 10 daga.
Fylgikvillar
Fyrir kemur í fáum tilfellum að bakterían fer út í blóðið og veldur sýkingum í líffærum utan meltingarfæranna, t.d. í hjarta og æðakerfi, milta, lifur og gallgöngum.
Meðal beratími (sá tími sem baktería er í saur) eftir sýkingu er 5–6 vikur en getur verið margir mánuðir og jafnvel ár.
Greining
Langoftast er sent saursýni í ræktun. Við sýkingar í blóði eða öðrum lífærum þarf að senda sýni í ræktun frá sýkingarstað.
Meðferð
Í flestum tilfellum er meðferð með sýklalyfjum óþörf, en stundum reynist nauðsynlegt að gefa vökva í æð til að bæta upp vökvatap.
Fyrirbyggjandi aðgerðir
Gott hreinlæti er mjög mikilvægt.
Þvoið hendur með sápu og vatni eftir salernisferðir, eftir snertingu við dýr og fyrir alla meðferð matvæla.
Vel steikt kjöt, einkum ef það er hakkað, dregur úr líkum á smiti.
Forðist neyslu ógerilsneyddar mjólkur og afurða hennar.
Æskilegt er að þvo og/eða afhýða hrátt grænmeti og ávexti fyrir neyslu.
Viðbrögð við einstökum sýkingatilfellum eða sýkingahrinu
Þeir sem eru með staðfesta sýkingu mega ekki fara í sund eða potta á meðan einkenni eru til staðar (sérlega mikilvægt fyrir bleiubörn).
Kanna þarf hvort fleiri eru með einkenni og taka sýni frá þeim sem eru með einkenni salmonellusýkingar.
Ef barn í dagvistun greinist með salmonellu skal hafa samband við dagvistunina ef barnið dvaldi þar dagana fyrir veikindi eða var með einkenni í dagvistuninni.
Ef grunur leikur á hópsýkingu eða sýkingahrinu skal hafa samband við umdæmis-/svæðislækni sóttvarna og heilbrigðiseftirlit á viðkomandi svæði, t.d. ef tvö eða fleiri tilfelli greinast.
Salmonellusýking er lögum samkvæmt tilkynningarskyldur sjúkdómur til sóttvarnalæknis.
Störf með aukna smithættu eða áhættu dagvistun barna
Eftirfarandi hópar, sem teljast vera með aukna smithættu eða starfa við umönnun mjög veikra sjúklinga, mega snúa aftur til vinnu þegar þeir hafa skilað einu neikvæðu saursýnu. Sýnið má taka í fyrsta lagi þremur dögum eftir að einkenni hverfa og endurtaka má sýnatöku 24 klst. síðar.
Þeir sem starfa við framleiðslu, flutning eða framreiðslu matvæla og eru í beinni snertingu við ópökkuð matvæli.
Heilbrigðisstarfsmenn sem eru í beinum samskiptum við sjúklinga sem eru með alvarlega ónæmisbælingu, eða eru inniliggjandi á vökudeild eða gjörgæslu.
Börn í dagvistun mega koma aftur þegar þau hafa verið einkennalaus í tvo daga en gæta skal vel að handhreinsun þeirra fyrstu vikurnar eftir sýkingu. Heilbrigðisstarfsmenn sem ekki tilheyra ofangreindum áhættuhópum mega koma aftur til vinnu þegar þeir hafa verið einkennalausir í tvo daga en ber að gæta vel að handhreinsun, einkum ef þeir tilreiða matvæli fyrir sjúklinga, fyrstu vikurnar eftir sýkingu.
Hvernig smitast sárasótt?
Bakterían (Treponema pallidum)sem veldur sárasótt smitast við óvarin kynmök og frá móður til fósturs. Sýktir einstaklingar eru aðallega smitandi þegar þeir eru með sár. Áður fyrr óttaðist fólk sárasótt mest allra kynsjúkdóma. Hér á landi hefur sárasótt verið sjaldgæfur sjúkdómur en aukning orðið á síðustu árum. Þá er stundum um gamalt smit að ræða og einstaklingarnir því ekki smitandi.
Hvernig get ég komið í veg fyrir smit?
Koma má í veg fyrir sárasóttarsmit við kynmök með notkun smokka. Smokkurinn verndar einungis þann hluta kynfæranna sem hann hylur.
Slímhúð og húð sem ekki er hulin getur því sýkst.
Er sárasótt hættuleg?
Ef fullnægjandi meðferð er ekki gefin á fyrstu stigum sjúkdómsins getur bakterían valdið ýmsum sjúkdómum síðar á ævinni eins og hjarta-, heila- og taugasjúkdómum. Ómeðhöndluð sárasótt á meðgöngu getur valdið fósturskaða og/eða fósturláti.
Hver eru einkenni sárasóttar?
Fyrstu einkenni sárasóttar eru sár á þeim stað sem bakterían komst í snertingu við, oftast á kynfærum, í endaþarmi eða munni ásamt eitlastækkunum. Nokkru síðar geta myndast útbrot í húðinni. Við langt gengna ómeðhöndlaða sárasótt koma einkenni frá miðtaugakerfi og hjarta- og æðakerfi.
Hvenær koma einkenni í ljós eftir smit?
Fyrstu einkenni sárasóttar koma í ljós 10 dögum til 10 vikum (oftast 3 vikum) eftir smit.
Hvernig er hægt að greina sárasótt?
Sárasótt er greind með blóðprufu sem er hægt að láta taka hjá öllum læknum og á göngudeild húð- og kynsjúkdóma Landspítala.
Er hægt að fá meðferð við sárasótt?
Sýklalyf (yfirleitt penisillín) er gefið við sárasótt og læknar sjúkdóminn.
Hvað með þá sem ég hef stundað kynlíf með?
Hafir þú sofið hjá einhverjum síðasta árið frá smiti, eru miklar líkur á því að einhverjir þeirra hafi smitast af sárasótt. Því er mikilvægt að fyrri bólfélagar séu látnir vita svo þeir geti fengið meðhöndlun ef þörf er á. Þú getur sjálf/sjálfur látið þá vita eða beðið lækninn um að skrifa þeim án þess að nafn þíns sé getið. Í öllum tilvikum er þó skylt að gefa upplýsingar um bólfélaga.
Með því að hvetja þá sem þú hefur sofið hjá til að fara í skoðun getur þú komið í veg fyrir að þeir smiti þá sem þeir sofa hjá í framtíðinni. Þannig getur þú komið í veg fyrir útbreiðslu þessa alvarlega sjúkdóms.
Sárasótt er tilkynningarskyldur sjúkdómur.
Fjórar tegundir Shigella eru til, S. dysenteriae, S. flexneri, S. boydii og S. sonnei. Sjúkdómsfelli af völdum Shigella greinast afar sjaldan hérlendis og eru þá ávallt í tengslum við ferðalög erlendis. Tíðni sýkinga á vesturlöndum er almennt lág, en sígellusýkingar eru mun stærra vandamál í þróunarlöndunum og leiðir þar árlega til dauða mörg hundruð þúsund barna. Sýkingin er einna helst vandamál þar sem mannmergð er mikil og hreinlæti er ábótavant. S. dysenteriae og S. boydii sem valda alvarlegustum einkennum er algengasta sýkingin í löndum þar sem hreinlæti er ábótavant en S. sonnei og S. flexneri sem valda mildari einkennum eru algengari á vesturlöndum.
Smitskammtur, þ.e. fjöldi baktería sem viðkomandi þarf að fá í sig, til að sýking geti orðið, er lítill eða einungis 10–100 bakteríur. Meðgöngutími sýkingar, þ.e. tími frá smiti þar til einkenna verður vart, eru 1–3 dagar í flestum tilfellum, en getur verið frá ½–4 sólarhringum. Bakterían hverfur oftast úr hægðunum án meðferðar á 1–4 vikum.
Smitleiðir
Vegna þess hve smitskammtur er lítill berst smitið auðveldlega beint manna á milli og getur smitast við kynmök. Ef handþvottur er ófullnægjandi situr bakterían eftir á höndum og undir nöglum og berst þannig áframt til annarra. Algengast er um beint smit innan fjölskyldu, á leikskólum, milli samkynhneigðra karla og á stofnunum fyrir andlega sjúka. Einnig getur sýkingin náð útbreiðslu í yfirfullum flóttamannabúðum og fangelsum.
Sýkillinn getur einnig borist frá smitandi einstaklingum í vatn og mat og er þá útbreiðslan mun meiri en við beint smit. Í þróunarlöndunum eru vatns- og matarbornar sýkingar stærra vandmál en í hinum vestræna heimi. Mengun á vatni verður þá oftast þegar hreinlæti umhverfis vatnsból er ábótavant og saur berst í vatnið. Mengun á matvælum kemur ýmist frá höndum sýkts einstaklings eða við skolun t.d. grænmetis með menguðu vatni.
Einkenni
Niðurgangur sem oft er blóðugur og slímugur, kviðverkir, ógleði, uppköst og hiti, sem gengur í flestum tilfellum yfir á 7 dögum. Töluvert vökvatap með hægðum og uppköstum getur leitt til alvarlegs vökvaskorts.
Fylgikvillar
Fylgikvillar sem eru fremur sjaldséðir eru m.a. alvarlegur vökvaskortur og blóðsýking. Sumir stofnar framleiða eiturefni (toxín) sem getur leitt til nýrnabilunar.
Greining
Saursýni í ræktun.
Meðferð
Þegar kunnungt er um sígellusýkingu ber að meðhöndla með sýklalyfjum, en meðferðin dregur bæði úr einkennum og styttir tímann sem viðkomandi er smitberi og minnkar hættu á smiti til annarra.
Forvarnir
Á við dvöl í löndum þar sem sígella er algengari og hreinlæti gæti verið ábótavant.
Kaupið drykkjarvatn á flöskum.
Þvoið hendur fyrir matreiðslu og máltíðir, eftir salernisferðir og snertingu við dýr.
Vel steikt kjöt, sérstaklega ef það er hakkað, dregur úr líkum á smiti.
Forðist neyslu ógerilsneyddrar mjólkur og afurða hennar.
Mikilvægt er að þvo grænmeti og ávexti vel áður en þeirra er neytt.
Forðist að gleypa ómeðhöndlað yfirborðsvatn í sundlaugum, heitum pottum, gosbrunnum, ám, lækjum og tjörnum.
Ef grunur leikur á að vatn sé mengað með sígellu er hægt að forðast smit með suðu drykkjarvatnsins í a.m.k. eina mínútu.
Æskilegt er að þvo og/eða afhýða hrátt grænmeti og ávexti fyrir neyslu.
Bóluefni gegn sígellu er ekki til.
Viðbrögð við einstökum sýkingatilfellum eða hópsýkingu/sýkingahrinu
Þeir sem eru með staðfesta sýkingu mega ekki fara í sund eða potta á meðan einkenni eru til staðar (sérlega mikilvægt fyrir bleiubörn).
Kanna þarf hvort fleiri eru með einkenni og taka sýni frá þeim sem eru með einkenni sígellusýkingar.
Ef barn í dagvistun greinist með sígellu skal hafa samband við dagvistunina ef barnið dvaldi þar dagana fyrir veikindi eða var með einkenni sýkingarinnar í dagvistuninni.
Ef grunur leikur á hópsýkingu eða sýkingahrinu skal hafa samband við umdæmis-/svæðislækni sóttvarna og heilbrigðiseftirlit á viðkomandi svæði, t.d. ef tvö eða fleiri tilfelli greinast.
Þeir sem greinast með sígellu og eru ekki í starfi með aukna smithættu eða áhættu, eiga ekki að vera í vinnu meðan þeir eru með einkenni. Þeir mega koma aftur í vinnu þegar þeir hafa verið einkennalausir í tvo sólarhringa. Nauðsynlegt er að vera með góða handhreinsun fyrstu vikurnar eftir smit og ekki tilreiða mat fyrir aðra fyrr en þremur vikum eftir að einkenni hverfa.
Sígellusýking er lögum samkvæmt tilkynningarskyldur sjúkdómur til sóttvarnalæknis.
Störf með aukna smithættu eða áhættu og dagvistun barna
Eftirfarandi hópar, sem teljast vera með aukna smithættu eða starfa við ummönnun mjög veikra sjúklinga, mega snúa aftur til vinnu eða í dagvistun barna þegar þeir hafa fengið viðeigandi sýklalyfjameðferð og skilað einu neikvæðu saursýni. Ef engin meðferð er gefin skal skila tveimur neikvæðum saursýnum. Fyrsta sýnið má taka í fyrsta lagi þremur dögum eftir að einkenni hverfa eða viku eftir að sýklalyfjameðferð lauk og endurtaka má sýnatöku 24 klst. síðar.
Þeir sem starfa við framleiðslu, flutning eða framreiðslu matvæla og eru í beinni snertingu við ópökkuð matvæli.
Heilbrigðisstarfsmenn sem eru í beinum samskiptum við sjúklinga sem eru með alvarlega ónæmisbælingu, eða eru inniliggjandi á vökudeild eða gjörgæslu.
Börn í dagvistun.
Heilbrigðisstarfsmenn sem eru ekki í beinni umönnun ofangreindra sjúklingahópa mega koma til vinnu þegar þeir hafa verið einkennalausir í tvo sólarhringa, en mega ekki tilreiða mat fyrir sjúklinga, fyrr en þeir hafa skilað neikvæðum saursýnum eins og lýst er fyrir ofan.
Síkúngúnjasótt stafar af veiru sem fannst fyrst í Tansaníu og Úganda árið 1953. Veiruna er aðallega að finna í öpum en aðrar dýrategundir geta veikst af völdum hennar, þ. á m. menn.
Smitleiðir
Á þéttbýlum svæðum berst sjúkdómurinn frá manni til manns með moskítóflugum. Sú tegund moskítóflugna sem ber veiruna manna á milli er virkust á daginn, einkum í byrjun og lok dags.
Einkenni
Helstu einkenni sjúkdómsins eru hiti, liðverkir, vöðvaverkir og höfuðverkur. U.þ.b. helmingur sjúklinganna fær blæðingar, t.d. frá nefi og tannholdi. Sjúkdómurinn getur verið alvarlegur og leitt til dauða vegna öndunarbilunar, hjartabilunar eða heilahimnubólgu.
Faraldsfræði
Síkúngúnjasótt er landlæg á ákveðnum svæðum Afríku, Suðaustur-Asíu og á Indlandsskaga. Nýlega hefur sjúkdómurinn einnig greinst á Filippseyjum, Malasíu, Kampútseu, Suður-Indlandi og Pakistan. Sjúkdómsins varð vart á Kómóra-eyjum árið 2005 og hefur síðan greinst á Máritíus og Mayotte og síðast kom hann upp á frönsku eyjunni La Réunion í mars 2005. Þar náði sjúkdómurinn hámarki í febrúar 2006 en síðan hefur tilfellum stöðugt fækkað.
Sjúkdómurinn hefur greinst meðal ferðamanna í mörgum Evrópuríkjum, í Kína og Frönsku Guiana, sem komið hafa frá svæðum þar sem sjúkdómurinn er landlægur. Vitað er um hjúkrunarfræðing í Frakklandi sem sýktist við að taka blóð frá bráðveikum sjúklingi með síkúngúnjasótt.
Meðferð
Engin sértæk meðferð er til og einungis er unnt að beita bólgueyðandi meðferð gegn einkennum.
Fyrirbyggjandi meðferð
Vegna hættu á sýkingu á þessum tíma árs er ráðlagt að ófrískar konur, fólk með skert ónæmiskerfi og fólk sem þjáist af alvarlegum langvinnum sjúkdómum hafi samráð við lækna áður en þau ferðast til landsvæða þar sem sjúkdómurinn er landlægur svo unnt sé að grípa til fyrirbyggjandi ráðstafana. Allir ferðamenn sem ferðast til landa þar sem sjúkdómurinn er landlægur ættu að grípa til eftirfarandi ráðstafana til að minnka líkur á biti af völdum moskítóflugna á meðan þar er dvalið:
Sofa undir mýflugnafælandi neti og bera jafnframt á sig mýflugnafælandi áburð eða úða. Klæðast skal síðbuxum og skyrtu eða bol með löngum ermum, einkum þegar mestar líkur eru á moskítóbiti, að morgni dags eða síðla dags. Mælt er með því að nota mýflugnafælandi efni sem byggjast á 30% DEET.
Áður en mýflugnafælandi efni eru notuð ættu ófrískar konur og börn undir 12 ára aldri að ráðfæra sig við lækni eða lyfjafræðing.
Ekki er mælt með því að bera mýflugnafælandi efni á börn sem eru undir 3 mánaða aldri. Þess í stað er bent á mýflugnanet sem eru með mýflugnafælandi efnum í.
Chikungunya veirusýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Skarlatssótt er sjúkdómur sem orsakast af keðjukokkabakteríunni Streptococcus pyogenes. Bakterían er í daglegu tali oftast kölluð einfaldlega streptókokkar eða grúppu A streptókokkar (GAS). Algengasta birtingarform slíkra sýkinga er hálsbólga. Streptókokkar smitast með dropasmiti t.d. við hósta eða hnerra og einnig við nána umgengni við smitaða (dropa- og snertismit).
Skarlatssótt er algengust hjá börnum og unglingum undir 18 ára aldri og fylgir stundum áðurnefndri hálsbólgu.
Meðgöngutími sjúkdómsins þ.e.a.s. sá tími sem líður frá því að einstaklingur smitast þar til hann fer að fá einkenni er oft 2–5 dagar. Það geta liðið nokkrar klukkustundir til 1–2 dagar frá því veikindi byrja þar til útbrotin koma.
Einkenni
Helstu einkenni eru eymsli í hálsi (hálsbólga), útbrot, hiti, slappleiki, höfuðverkur og stundum eyrnaverkur og uppköst.
Útbrot tengd skarlatssótt einkennast oft af talsverðum roða í andliti, oft með fölleitari húð kringum munninn og útbrotum kringum kynfæri, á bringu, hnakka og í nára. Útbrotin eru oft rauðleitir upphleyptir dílar á bringu og maga sem eru örlítið hrjúf viðkomu eins og fínn sandpappír. Síðar geta útbrotin breiðst út um allan líkamann og orðið að stærri útbrotum. Tungan verður gjarnan mjög rauð og einkennandi útbrot á tungu eru svokölluð „jarðaberjatunga“ Það er algengt að húðin flagni inn í lófum og undir iljum 1-2 vikum eftir að sjúkdómur hefst.
Greining
Greining byggist oft á einkennum en sjúkdómurinn getur líkst tilteknum veirusýkingum s.s. adenoveirusýkingum og því æskilegt að staðfesta greiningu hjá a.m.k. einum fjölskyldumeðlim ef margir eru með svipuð einkenni. Oftast er það gert með því að taka hálsstrok í hraðpróf hjá lækni og/eða á heilbrigðisstofnun. Stundum er tekin ræktun úr hálsi með hálsstroki.
Meðferð
Mikilvægt er að meðhöndla skarlatssótt alltaf með sýklalyfjum (oftast penisillíni) . GAS geta valdið alvarlegum sýkingum og því skal hafa samband strax við lækni ef ástand sjúklings versnar, þótt meðferð sé hafin. Mikilvægt er að taka sýklalyfin samkvæmt fyrirmælum læknis, bæði hvað varðar skammt og tímalengd meðferðar.
Bakterían Borrelia burgdorferi veldur sjúkdóminum borrelíósu eða Lyme-sjúkdómi í mönnum. Bakterían berst í menn eftir bit skógarmítils (Ixodes ricinus í Evrópu, Ixodes scapularis og pacificus í Bandaríkjunum) þegar hann nærist á blóði.
Kjöraðstæður skógarmítils eru skógi vaxin svæði og dýralífið þar, sem sér mítlinum fyrir blóði. Á undanförnum þrjátíu árum hefur þessi sjúkdómur breiðst talsvert út og tengist það aukinni útbreiðslu skóglendis og villtra spendýra þar ásamt loftslagsbreytingum og aukinni útivist fólks með meiri frítíma.
Í Bandaríkjunum er Lyme-sjúkdómurinn hvað algengastur á Nýja-Englandi, í mið-vesturríkjunum, Kaliforníu og í Oregon. Í Evrópu er sjúkdómurinn algengastur í Þýskalandi, Austurríki, Slóveníu, Svíþjóð, Finnlandi og Eystrasaltslöndunum. Sjúkdóminn er einnig að finna staðbundið í Rússlandi, Kína og Japan. Í seinni tíð hefur borið á sjúkdómnum í vaxandi mæli á Bretlandseyjum.
Skógarmítill (Ixodes ricinus)
Samkvæmt upplýsingum frá Náttúrufræðistofnun Íslands fannst skógarmítill fyrst hér á landi á farfugli 1967. Á síðari árum hefur hann fundist af og til, einkum hin síðari ár, og telur stofnunin að hann sé að öllum líkindum orðinn landlægur, enda hefur útbreiðslusvæði hans færst norður á bóginn með hlýnandi loftslagi.
Þar sem skógarmítill berst með farfuglum er ekki ólíklegt að hann hafi borist til landsins af og til í aldir en ekki fest rætur hér. Ekki er þó kunnugt um að neinn hafi sýkst af Lyme-sjúkdómi á Íslandi.
Lífshættir skógarmítils á Íslandi eru lítt kannaðir, en líkur hafa verið leiddar að því að óstöðug veðrátta og takmarkað skóglendi minnki líkur á því að hann festi rætur hér á landi. Þetta kann að breytast ef veðurfar fer hlýnandi og skóglendi vex hér á landi.
Skógarmítill, sem er liðfætla, er svokölluð smitferja (vector) sem ber smit milli spendýra og fugla. Hann getur verið varasamur mönnum því að hann getur borið bakteríur (Borrelia burgdorferi) og veirur sem valda heilabólgu (sjá umfjöllun um mítilborna heilabólgu (tick-borne encephalitis, TBE)). Hann heldur sig í gróðri, einkum á skógarbotni og krækir sig fastan í blóðgjafann.
Æviskeið mítilsins eru þrjú. Eftir að hann klekst úr eggi verður hann sexfætt lirfa sem liggur í dvala yfir vetur. Að vori skríður lirfan upp eftir gróðri og sætir færis á að ná til hýsils til að sjúga blóð. Ef allt tekst vel til er skipt um ham síðsumars og verður mítillinn þá áttfætt ungviði sem aftur leggst í dvala yfir veturinn.
Að vori tekur hann upp sama háttarlag og breytist í fullorðinn mítil eftir heppnaða blóðmáltíð, leggst í dvala enn einn veturinn og endurtekur leikinn að vori. Karlinn drepst svo en kvendýrið verpir eggjum áður en það fylgir maka sínum. Fullorðnir mítlar eru 0,5–1,1 cm að lengd en ungviðið er miklu smærra.
Fullorðinn mítill er mjög þaninn eftir blóðmáltíð og nær því að vera eins og kaffibaun að stærð.
Sjúkdómseinkenni
Eftir bit sem leiðir til sýkingar getur myndast húðroði (erythema migrans) sem dreifir sér í hring út frá bitinu. Tekið getur 3–30 daga fyrir húðroðann að dreifa sér.
Fljótlega getur farið að bera á þreytu, hita, hrolli og höfuðverk ásamt vöðva- og liðverkjum sem varað geta vikum saman. Útbreidd sýki verður þegar bakterían dreifir sér um líkamann og sest að í húð, miðtaugakerfi, hjarta eða liðum. Þetta getur gerst vikurnar eftir sýkingu ef ekki er gefin meðferð. Venjulega gengur þó sýkingin yfir eftir einhverjar vikur eða mánuði þótt engin meðferð sé veitt. Fyrir kemur að sýkingin valdi viðvarandi liðbólgum. Sjaldgæfir fylgikvillar eru minnisleysi, síþreyta og hjartsláttartruflanir sem haldast þótt bakterían hafi verið upprætt.
Greining
Greining er venjulega gerð með mótefnamælingu í blóði, stundum í mænuvökva. Mótefnin finnast oft ekki fyrr en nokkrum vikum eftir sýkingu. Stundum er þó hægt að finna bakteríuna sjálfa í húðsýni frá húðroða. Þá hefur líkum verið að því leitt að vegna óljósra einkenna, sem átt geta við aðra sjúkdóma, kunni sjúkdómurinn að vera ofgreindur í mörgum tilvikum.
Meðferð
Sýklalyf eru gefin við Lyme-sjúkdómi. Venjulega er gefið doxýcýklín, penicillín, amoxicíllín eða cefalósporín í 2-4 vikur eftir alvarleika sjúkdómsins. Ef sýkingin svarar ekki vel sýklalyfjameðferð þarf stundum að gefa bólgueyðandi lyfjameðferð.
Fyrirbyggjandi aðgerðir
Skynsamlegt er að afla upplýsinga um hvort skógarmítla sé að finna á því svæði sem dvalist er á.
Kynna sér hvernig skógarmítill lítur út.
Reynist skógarmítlar á svæðinu er rétt að vera útbúinn oddmjórri pinsettu.
Klæðast fatnaði sem hylur líkamann vel, s.s. síðbuxum og langerma bol eða skyrtu, einkum ef farið er um skóg eða kjarrlendi. Nota ljós föt svo að mítlarnir sjáist betur.
Nota mýflugnafælandi áburð.
Þegar komið er af varasömu svæði þarf að skoða líkamann vel til að kanna hvort mítill hafi bitið sig fast í húðina.
Ef mítill hefur sogið sig fast til að nærast á blóði er rétt að fara að öllu með gát þegar mítillinn er fjarlægður. Það er best gert með því að klemma pinsettuodda um munnhluta mítilsins og lyfta honum beint upp frá húðinni. Forðast skal að snúa honum í sárinu. Þetta kemur í veg fyrir að innihald úr mítlinum geti spýst í sárið eða hluti hans verði eftir.
Almennt er talið að ekki sé hætta á sýkingu fyrr en eftir að mítillinn hefur dvalið í sólarhring í húðinni.
Lundalús
Þekkt er önnur tegund mítla, svokölluð lundalús (Ixodes uriae). Lundalúsin finnst í sjófuglum hér á landi. Hefur verið sýnt fram á að í þeim finnast bakteríur af ættinni Borrelia. Ekki hefur verið sýnt fram á að lundaveiðimenn hafi sýkst af völdum Borrelia þótt þeir hafi verið bitnir af lundalús.
Skráningarskylda
Borrelíósa eða Lyme-sjúkdómur er skráningarskyldur sjúkdómur.
Heimildir
Náttúrufræðistofnun Íslands.
Sigurður Richter, Dýralæknaritið 1981; 2:14–17.
Kári Sigurbergsson, Lyme gikt. Tímarit gigtarfélags Íslands. 1984; 2: 5.
Ólafur Steingrímsson Ó &, Kolbeinsson A. Lyme sjúkdómur. Læknablaðið. 1989; 75: 71–74.
Svenungsson B & Lindh G. Infection 1997; 25:140–3.
Wilson ER & Smith KJ. Scottish Forestry, 2009; 63: 3–11.
Sýklafræðideild Landspítala. Upplýsingar frá Ólafi Steingrímssyni 28.10.2009.
Stífkrampi er alvarleg sýking sem orsakast af bakteríu sem nefnist Clostridium tetani. Baktería þessi er til staðar víða í náttúrunni, svo sem í jarðvegi og húsdýraskít en hún finnst í þörmum manna og dýra (sem eru grasætur) án þess að valda þar skaða. Þegar bakterían berst í sár framleiðir hún eitur sem leggst á miðtaugakerfi manna, veldur stífleika og krömpum sem geta verið lífshættulegir.
Faraldsfræði
Stífkrampabakterían finnst í öllum löndum. Hún er algengust í heitum löndum en finnst einnig hér á landi einkum á sumrin. Sýkingar af völdum bakteríunnar eru sjaldgæfar í þeim löndum þar sem bólusetning gegn henni er almenn en í þeim löndum sem ekki er bólusett er dánartíðni há.
Smitleiðir og meðgöngutími
Smit verður vegna óhreininda sem komast í stungusár eða opin sár. Bakterían býr um sig í sárinu og fer að framleiða eitur sem berst með blóðrásinni um líkamann og leggst einkum á miðtaugakerfið og vöðva. Frá því að smit verður geta liðið allt frá einum degi upp í einn mánuð fyrir einkenni að koma fram en algengast er að þau komi fram eftir 6-8 daga. Smit berst ekki á milli manna.
Einkenni sjúkdómsins
Fyrstu einkenni sýkingar geta verið hiti, sviti, hraður púls, pirringur og staðbundnir verkir í vöðvum næst sárinu. Einnig getur sést stífleiki í kjálka, samdráttur í andlitsvöðvum, erfiðleikar við kyngingu og öndun. Kramparnir og stífleikinn geta breiðst út um allan líkamann s.s. til kvið- og bakvöðva og valdið öndunar- og hjartastoppi.
Greining
Sjúkdómurinn er yfirleitt greindur af sögu og einkennunum. Hægt er einnig að greina bakteríuna í stroki frá sárinu.
Meðferð
Til er móteitur sem virkar ef nægilega fljótt er gripið til þess. Önnur meðferð er sárameðferð, sýklalyf og lyf við krömpum. Alvarleg sýking af völdum stífkrampa krefst sjúkrahússinnlagnar.
Forvarnir
Eina örugga vörnin er bólusetning. Hér á landi eru börn bólusett við 3, 5 og 12 mánaða aldur og endurbólusett við 4ra og 14 ára aldur. Þar sem að verndandi áhrif bólusetningar endist ekki ævilangt þá er mælt með endurbólusetningu ef liðin eru meira en 10 ár frá síðustu bólusetningu hjá einstaklingi sem fær óhreinindi í sár. Ekki er mælt með reglubundinni endurbólusetningu fullorðinna.
Stífkrampi er tilkynningarskyldur sjúkdómur.
Sjá nánar:
http://www.ecdc.europa.eu/en/healthtopics/tetanus/Pages/index.aspx
Strongyloides stercoralis er þráðormur sem er algengur í hitabeltissvæðum en einnig á afmörkuðum svæðum í Evrópu og Bandaríkjunum. Við ríkjandi veðurfar og hreinlæti á Íslandi er nánast útilokað að ormurinn verði útbreiddur í mönnum hér á landi.
Lífsferill
Menn eru helsti hýsill þessa snýkils, en hann finnst einnig í hundum og köttum. Helsta smitleiðin í menn er í gegnum bera húð, þaðan berast lirfurnar með blóðrásinni til lungna, þar sem þær komast út í lungnablöðrurnar (alveoli). Frá lungnablöðrunum fara þær upp í kok, þar er þeim kyngt og þær berast niður í smágirni. Kvendýrin festast í slímhúð smágirnisins, verpa þar eggjum sem þroskast í lirfur sem síðan losna út í meltingarveginn. Lirfurnar berast ýmist út með saurnum eða endursýkja hýsilinn (manninn) með því að skríða gegnum slímhúð meltingarvegarins eða gegnum húð við endaþarmsop. Sami einstaklingur getur því endurtekið orðið fyrir sýkingu.
Smitleiðir og meðgöngutími
Menn smitast yfirleitt í gegnum bera húð, með því að ganga berfættir í jarðvegi sem er mengaður með lirfunni. Smit manna á milli og á milli hunda og manna eru þekkt, en sjaldséð. Tími frá smiti þar til hægt er að greina lirfuna í saur, eru oftast tvær til fjórar vikur.
Einkenni
Sýkingin er oft án einkenna en helstu einkenni við fyrsta smit eru staðbundinn kláði með roða og bólgu sem getur myndast þar sem lirfan fór inn um húðina. Nokkrum dögum síðar geta komið einkenni frá lungum með hósta og tveimur vikum eftir smit geta komið einkenni frá meltingarvegi (niðurgangur, hægðatregða, lystarleysi og kviðverkir).
Við langvinna sýkingu gætir stundum kviðverkja, niðurgangs og ofsakláða. Önnur hugsanleg einkenni eru ógleði, þyngdartap, uppköst og jafnvel hægðatregða. Greina má útbrot, einkum á rasskinnum, lærum og á spöng í kjölfar endursýkinga með lirfunni. Við langvinnar sýkingar má greina eosínófílíu í mörgum tilfella.
Í stöku tilfellum einkum við ákveðnar tegundir ónæmisbælingar getur sýkingin verið alvarleg. Algengasta ónæmisbælingin er sterameðferð, en meðferð með krabbameinslyfjum, illkynja blóðsjúkdómar og vannæring er einnig áhættuþættir fyrir alvarlega sýkingu. Fjöldi lirfa í meltingarfærum og lungum eykst og getur jafnvel dreift sér til annarra líffæra. Helstu einkenni eru frá öndunarfærum og meltingarvegi, rof á slímhúðum getur leitt til blæðinga og aukið líkur á að bakteríur berist út í blóðið með hættu á blóðsýkingu, lungnabólgu og heilahimnubólgu.
Greining
Greining er gerð með smásjárskoðun á saursýnum. Ef sterkur grunur er um sýkingu er hægt að taka blóðsýni í mælingar á mótefni gegn orminum.
Meðferð
Meðferð við staðfestum sýkingum eru ivermectin eða thiabendazol, skammtar eru aðlagaðir að alvarleika sýkingar.
Forvarnir
Dýr geta borið ýmsar sóttkveikjur og þess vegna skal ávallt gæta hreinlætis við umgengni og umönnun dýra. Tíður handþvottur er mikilvægasta smitvörnin, einkum fyrir máltíðir og matarundirbúning. Forðast skal að láta hunda sleikja andlit fólks. Saur hunda skal hreinsa upp, setja í plastpoka og síðan í sorptunnu.
Sullaveiki er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um sullaveiki eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Svarti dauði er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu, ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Sýkingar í tengslum við veitingu heilbrigðisþjónustu eru tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um sýkingar í tengslum við veitingu heilbrigðisþjónustu eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Taugaveiki er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Meðfædd toxóplasmasýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Tríkínusýking er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um tríkínusýkingu eða slík sýking er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Hvað er tríkómónassýking?
Tríkómónassýking orsakast af sníkjudýrinu Trichomonas vaginalis.
Hvernig smitar tríkómónassníkjudýrið?
Sníkjudýrið smitar við óvarðar samfarir.
Er sýkingin hættuleg?
Tríkómónassýking er hættulaus.
Hver eru einkenni tríkómónassýkingar?
Hún getur valdið eymslum í leggöngum og leghálsi kvenna, aukinni útferð sem lyktar illa, er gulgræn á litinn og „freyðir". Jafnframt getur bólgin slímhúð í leggöngum og leghálsi valdið eymslum við samfarir og sviða við þvaglát.
Karlar geta einnig fengið sviða við þvaglát en yfirleitt fá þeir lítil eða engin einkenni.
Er hægt að fá meðferð við tríkómónassýkingu?
Sýkinguna er hægt að meðhöndla á áhrifaríkan hátt með stuttri sýklalyfjameðferð. Einnig ætti að meðhöndla bólfélagann.
Vancómýcín ónæmir enterókokkar er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þá eða þeir hafa verið staðfestir nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Vesturnílarveirusótt er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um þannig sýkingu eða hún hefur verið staðfest nægir að tilkynning komi frá rannsóknarstofu, til sóttvarnalæknis.
Zíkaveiran uppgötvaðist fyrst í Mið-Afríku á fimmta áratug síðustu aldar. Sýking af völdum veirunnar var talin sjaldgæf og bundin við Afríku og Asíu. Veirurnar smitast með moskítóflugum og valda oftast litlum sem engum einkennum. Einkennin lýsa sér með hita, útbrotum, liðverkjum og tárubólgu. Þau vara frá nokkrum dögum til viku og leiða sjaldan til sjúkrahúsvistar. En vorið 2015 varð vart við mikla útbreiðslu zíkaveiru í Brasilíu og samtímis sást aukning á fósturskaða sem leiddi til vaxtarskerðingar heilans (microencephaly) og Guillain-Barre-Syndrome (GBS).
Rannsóknir í kjölfarið sýndu tengsl zíkaveirusýkingar á fyrsta og öðrum þriðjungi meðgöngu við meðfæddar vanskapanir í miðtaugakerfi og höfuðsmæð hjá fóstrum og nýfæddum börnum. Minna er vitað um zíkaveirusýkingar á síðasta þriðjungi meðgöngunnar og þar til meiri þekking hefur fengist er rétt að líta á zíkaveirusýkingu sem ógn alla meðgönguna. Tengsl við zíkaveirusýkingar við GBS hafa samtímis orðið stöðugt sterkari og nú talið víst að GBS geti komið í kjölfar zíkaveirusýkingar.
Ekki hvatt til ferðabanns
Sóttvarnastofnun Evrópusambandsins (ECDC) og Alþjóðaheilbrigðismálastofnunin (WHO) hvetur ekki til almenns ferðabanns til landa þar sem zíkaveiran breiðist út en ráðleggur öllum að forðast moskítóbit allan sólarhringinn, einkum að morgni og síðla dags til kvölds. Zíkaveiran getur smitast við kynmök og því eru sérstakar leiðbeiningar fyrir ferðamenn frá löndum þar sem veiran er í útbreiðslu. Einnig eru sérstakar ráðleggingar eru fyrir barnshafandi konur og þá sem hyggja á barnseign. Auk þess er blóðgjöfum bent á að fylgja reglum Blóðbankans eftir heimkomu frá löndum þar sem zíkaveiran og aðrar hitabeltisveirur smita menn.
Sjá nánar:
Zíkaveirusýking, áunnin eða meðfædd er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.
Öldusótt (brucellosis) er tilkynningarskyldur sjúkdómur til sóttvarnalæknis, en til þeirra teljast sjúkdómar sem ógnað geta almannaheill.
Þegar grunur vaknar um slíka sýkingu eða hún er staðfest ber læknum, forstöðumönnum rannsóknastofa, sjúkradeilda og annarra heilbrigðisstofnana að senda sóttvarnalækni upplýsingar án tafar og skv. nánari fyrirmælum sóttvarnalæknis.

Þjónustuaðili
Embætti landlæknis